Воспаление седалищного нерва
Содержание:
- Основные причины болей внизу спины
- Ишиофеморальный импинджмент синдром
- Причины защемления седалищного нерва
- Преимущества лечения ишиаса в нашей клинике
- Народные средства
- Симптомы
- Клинически значимая анатомия
- Что такое ишиас и каковы его причины?
- Причины и симптомы развития болезни
- Ишиас и современная хирургия
- Основные проявления ишиаса
- Симптомы болезни
Основные причины болей внизу спины
- дегенеративно-дистрофические патологии (остеохондроз, спондилоартроз, анкилозирующий спондилоартрит (болезнь Бехтерева));
- межпозвонковые грыжи;
- протрузии межпозвонковых дисков;
- спондилолистез (смещение позвонка относительно позвоночного столба);
- ущемление нервных корешков спазмированной мышцей (радикулопатии);
- опухоли позвонков или спинного мозга;
- травмы позвонков;
- инфекционные процессы в позвонках либо расположенных между ними дисках;
- снижение минеральной плотности позвонков (остеопороз), размягчение костной ткани (остеомаляция).
Провоцирующими факторами являются:
- гиподинамия (малоподвижный образ жизни);
- длительное пребывание в статичном положении сидя;
- чрезмерные физические нагрузки;
- избыточная масса тела.
Также боли в нижней области спины могут стать следствием инсульта спинного мозга – спинального инсульта. Однако в этом случае они – не первостепенная жалоба: у человека имеется ряд иных симптомов, свидетельствующих о серьезности ситуации.
Причиной боли в спине ниже поясницы у женщин могут стать и болезни ряда внутренних органов – почек, печени, кишечника. Также они возникают при нормальной и патологической (протекающей с осложнениями) беременности.
Мочеиспускательная система
Боль в пояснице может быть следствием мочекаменной болезни в период выхода конкрементов из почки по мочеточнику в мочевой пузырь. Она односторонняя, резкая, схваткообразная, иногда – столь сильная, что у больной нарушается сознание, она «мечется», не может найти удобное облегчающее боль положение.
Уретерит (воспаление мочеточника), развившийся вследствие пиелонефрита или другой инфекционно-воспалительной патологии почек, также сопровождается болью в поясничной области. Однако она совершенно иного характера – тупая, ноющая, тянущая, чаще – односторонняя, но может беспокоить женщину и одновременно слева и справа.
Цистит редко протекает с этим симптомом, а его появление свидетельствует о том, что патологический процесс прогрессирует и воспаление распространяется в сторону почек.
Болезни почек
Если поясничные боли сопровождаются утренней отечностью лица, нарушениями со стороны мочеиспускания, повышением артериального давления – причиной, скорее всего, являются почки. Распространенный диагноз – пиелонефрит, представляющий собой воспаление чашечно-лоханочной системы и паренхимы почек. Характеризуется он повышением температуры тела, слабостью, утомляемостью, дискомфортом, ноющей, тупой болью с одной стороны поясницы.
При обострении гломерулонефрита боль чаще двусторонняя, сопровождается характерными изменениями в анализе мочи (появлением в ней большого количества эритроцитов) и повышением артериального давления.
Мочекаменная болезнь, о которой было сказано выше, протекает с формированием в области почечных лоханок и чашечек камней – конкрементов, которые при попадании в мочеточник вызывают приступ почечной колики – резкой, интенсивной, острой боли по ходу мочевых путей.
Цирроз печени
Боли возникают лишь на далеко зашедшей стадии этой болезни, причем более характерны для нее все же боли в животе, в области правого подреберья, однако в части случаев они иррадиируют (отдают) именно в поясницу.
Патологии кишечника
Один из распространенных симптомов инфекционного воспаления толстой кишки – колита – тянущие боли в спине. Помимо этого наблюдаются боли по ходу кишечника, его вздутие, нарушения стула – диарея либо запоры.
Болью в суставах, в том числе и межпозвонковых, а также анкилозирующим спондилитом сопровождается грозное аутоиммунное заболевание кишечника – неспецифический язвенный колит, требующее постоянного соблюдения пациентом диеты и приема им медикаментозной терапии.
Беременность
Боль в спине ниже поясницы у женщин часто возникает в период вынашивания плода, причем иногда она является вариантом нормы, а иногда – одним из проявлений осложнений беременности.
Ишиофеморальный импинджмент синдром
После операций на тазобедренном суставе, особенно после тотального эндопротезирования тазобедренного сустава, некоторые пациенты жалуются на боль в задней части ноги и глубокую боль в ягодице, особенно при разгибании и приведении бедра. Ишиофеморальная боль является редкой причиной боли в тазобедренном суставе, впервые описанной у трех пациентов после тотального эндопротезирования тазобедренного сустава и проксимальной остеотомии бедренной кости.
Ишиофеморальное пространство — это очень небольшое пространство, граничащее с седалищным бугром и малым вертелом. Напряженность и воспаление квадратной мышцы бедра (например, при бурсите) могут вызвать сужение этого пространства и воздействие на ноцицептивные структуры этой области. В одном исследовании (Gollwitzer, 2017) было установлено, что симптомы связаны с уменьшением расстояния между костными краями седалищной и бедренной костей, измеренного с помощью последовательностей аксиальной магнитно-резонансной томографии (МРТ).
Симптомы:
- Глубоко локализующаяся боль в ягодице иногда иррадиирующая в колено.
- При беге короткие шаги менее болезненные, чем длинные. Это связано с сужением ишиофеморального пространства при разгибании и приведении бедра вследствие увеличения длины шага.
- Боль фасеточного типа на уровне L3-4 или L4-5, которую можно спутать проблемой поясницы. Боль в пояснице может быть связана уменьшением разгибания бедра.
- Боль из-за от ишиофеморального импинджмент-синдрома усиливается при терминальном (в конце амплитуды) разгибании и приведении бедра.
- Болезненность при пальпации седалищной кости во время выполнения пассивного провокационного движения.
- Ощущение щелчка, хруста или блокирования тазобедренного сустава при ходьбе с большим шагом, вызванное тем, что малый вертел с силой огибает седалищную кость.
Результаты физического обследования не являются окончательными в отношении диагноза ишиофеморального импинджмент-синдрома. Комбинация пассивного разгибания, приведения и наружной ротации бедра используется для провоцирования симптомов.
Тест на ходьбу длинным шагом (ходьба большими шагами) имеет чувствительность 92% и специфичность 82%.
Причины защемления седалищного нерва
Природа развития патологии и клинические проявления весьма разнообразны. Самая частая причина заболевания – компрессия нервных волокон в структуре позвоночника. Давление на нервные корешки иногда приводит к их воспалению в сопровождении сильного болевого синдрома. Симптомы проявляются по-разному, в зависимости от локализации патологического процесса.
- При сдавливании одного из корешков крестцовых нервных сплетений грыжевым выпячиванием, симптоматика проявляется резкой болью, интенсивной при кашле и движении. В первые сутки появляются признаки нарушения чувствительности кожи и мышечная слабость.
- Корешок, ущемленный плотной связкой или костными разрастаниями, смещением дисков или сужением позвоночного канала, спровоцированными остеохондрозом, вызывает постепенно нарастающую боль и признаки полной или частичной парестезии. Слабость мышц появляется позже, а при запущенном процессе, не исключена мышечная атрофия.
- Компрессия седалищного нерва мышцами (называется – туннельный синдром) может быть следствием суставных патологий, заболеваний позвоночника, травм, плоскостопия, неудачных уколов в ягодицу. Проявляется болью в ягодице, жгучими болями в области подошвы, потерей контроля функций стопы.
- Резаные и колотые раны, травмы и ушибы седалищного нерва сопровождаются умеренными болями. Блокируя импульсную передачу, способны спровоцировать мышечную атрофию, развитие паралича, сухость кожи и язвенные образования на ногах.

Казиева Аминат Зиявовна
Врач-невролог
Ростовский государственный медицинский университет
Стаж с 2012 года
Своеобразным триггером для развития болей могут служить:
- влияние непривычных физических нагрузок, у пациентов со склонностью к гиподинамии;
- продолжительное пребывание в вынужденной позе на производстве;
- вибрационные либо силовые нагрузки;
- переохлаждение тела;
- инфекционные патологии.
Наибольшая уязвимость к развитию ишиаса отмечается у пациентов средней и пожилой возрастной категории. Старение организма приводит к дегенеративным изменениям в межпозвонковых дисках. Они грубеют, постепенно теряют влагу, эластичность и высоту, что приводит к сдавливанию корешков нервных волокон и развитию острых болей.
Преимущества лечения ишиаса в нашей клинике
- «Тибет» – клиническая база ФГАОУ ВО Первый МГМУ имени И. М. Сеченова Минздрава России (Сеченовский университет).
-
Лечение невралгии седалищного нерва в «Тибете» проводят
более 40 врачей с высшим медицинским образованием
, в совершенстве владеющих методами восточной медицины.
Наши специалисты
-
Клиника «Тибет» в Москве работает
14 лет
. За это время более 7 000 пациентов прошли у нас успешное лечение ишиаса.
-
Эффективность наших методик подтверждается фактами.
Позитивные результаты при лечении ишиаса достигаются в 95-98% случаев
.
-
В «Тибете» действует
уникальная система контроля качества лечения
.
-
Клиника «Тибет» — лауреат престижной европейской премии «Aurora Beauty&Health», победитель в номинации «Лучшая клиника восточной медицины».
Подробнее
Как воспользоваться услугой
Записаться
или позвонить
+7 495 781-57-57 Москва
Бесплатная консультация Опрос, осмотр, пульсовая диагностика от 30 минут
Диагностика УЗИ, МРТ, Лабораторные исследования (по назначению)
Лечение Индивидуальныйплан
Народные средства
Фото: pozvonochnik.guru
Чтобы предотвратить появления такого неприятного заболевания, как ишиас, необходимо соблюдать некоторые профилактические меры. В первую очередь не следует забывать об умеренных физических нагрузках. Дело в том, что занятия спортом улучшают кровоток в позвонках, межпозвоночных дисках, а также в нервных корешках. В свою очередь, чрезмерные физические нагрузки, наоборот, могут поспособствовать развитию ишиаса и радикулита. Поэтому любые занятия спортом должны быть регулярны и при этом дозированы. Большую часть своей жизни человек проводит на работе, поэтому людям, имеющим сидячую работу, рекомендуется пользоваться специальными ортопедическими офисными креслами. Также не следует забывать о комфорте сна. Кровать должна быть не слишком мягкой и не слишком жесткой. Кроме того, следует позаботиться о покупке специальных ортопедическим подушек и матраса
Важным моментом, на который мало кто обращает внимание в своей жизни, является правильность поднятия тяжести. Во время поднятия тяжести следует помнить, что должны напрягаться мышцы рук и ног, но ни в коем случае не мышцы поясницы
Для этого рекомендуется слегка присесть и наклониться, после чего поднять груз, не сгибая при этом спину.
Также существуют средства народной медицины, использование которых не избавит от имеющейся проблемы, но облегчит общее состояние человека. К ним относятся:
Компресс на основе черной редьки. Для его приготовления понадобится натереть на мелкой терке одну редьку среднего размера. Затем возьмите какой-либо кусок материи, выложите на нее заготовленную редьку, накройте поверх еще одним куском материи. Полученный компресс расположите на беспокоящем Вас участке поясничной области, поверх накройте вощеной бумагой и укутайтесь чем-нибудь теплым, например, шерстяным шарфом. Рекомендуется делать такой компресс по 15 минут 2 раза в день;
Мазь, используемая для натирания поясничной области. Для ее приготовления понадобятся следующие ингредиенты: 5 стаканов свежего сока черной редьки, 1 стакан пчелиного меда, 1 столовая ложка поваренной соли и 250 мл водки. Перечисленные компоненты следует тщательно перемешать. Хранить мазь рекомендуется в холодильнике или любом другом прохладном месте. Перед каждым использованием смесь следует предварительно взболтать. Натирать мазью можно не только поясничную область, но также заднюю поверхность бедра. Использовать данное средство народной медицины рекомендуется 1 – 2 раза в день, в зависимости от выраженности болевого синдрома;
Натирание поясницы домашней агавой. Перед применение растение следует очистить от шипов, после чего разрезать вдоль и натирать срезом поясницу 2 – 3 в день (кратность использования зависит от выраженности болевого синдрома)
Важно отметить, что необходимо выбирать для использования не слишком молодое и не слишком старое растение, так как в этих случаях повышается риск появления ожогов на теле;
Настой, применение которого способствует снижению степени интенсивности болевого синдрома. Для его приготовления понадобятся следующие ингредиенты: 1 столовая ложка цветков калины, 1 столовая ложка травы чабреца, 1 столовая ложка цветков календулы и 2 столовые ложки травы полевого хвоща
Все перечисленные компоненты тщательно измельчаются и перемешиваются. Затем необходимо взять 2 столовые ложки полученного сбора и залить 500 мл. Полученная смесь доводится до кипения, после чего в течение 5 минут томится на медленном огне. После остывания настой следует процедить. Принимается по половине стакана 3 раза в день перед приемом пищи.
Перед каждым использованием одного из перечисленных рецептов народной медицины настоятельно рекомендуется проконсультироваться со своим лечащим врачом, который, в свою очередь, проанализирует все показания и противопоказания к использованию того или иного рецепта.
Информация носит справочный характер и не является руководством к действию. Не занимайтесь самолечением. При первых симптомах заболевания .
Симптомы
Фото: estet-portal.com
Основным проявлением ишиаса является болевой синдром, который значительно снижает качество жизни пациента. Изначально боль появляется в поясничном отделе позвоночника, однако по мере прогрессирования процесса пациент отмечает появление иррадиации боли в правую или левую ногу (крайне редко можно выявить иррадиацию в обе ноги). Распространяется боль вниз по ноге — к задней поверхности бедра, в подколенную ямку и вниз по задней поверхности голени, в некоторых случаях боль достигает стопу и кончики пальцев. Характер боли разнообразен, она может быть следующей:
- жгучей;
- ноющей;
- колющей;
- тупой;
- острой;
- стреляющей;
- саднящей.
Боль при ишиасе может иметь как хронический, так и непостоянный характер, что зависит от причины заболевания. В большинстве случаев боль иррадиирует от поясничной области по всей задней поверхности ноги, но в редких случаях пациент отмечает появление боли лишь в отдельной части ноги. Степень интенсивности боли различая. В некоторых случаях болевой синдром слабо выражен, что незначительно влияет на состояние человека. Другое дело, если у человека отмечаются выраженные боли, которые значительно влияют на жизнедеятельность человека.
Помимо основного признака ишиаса – боли, человека могут беспокоить парестезии. Данное определение обозначает один из видов расстройства чувствительности, характеризующийся появлением ощущения покалывания, жжения, «ползания мурашек» по коже. Также пациента могут беспокоить онемение конечностей, снижение чувствительности, небольшие отеки. В редких случаях поступают жалобы на покраснение кожи, отсутствие потоотделения или, наоборот, чрезвычайная потливость.
Клинически значимая анатомия
Грушевидная мышца начинается от тазовой поверхности крестцовых сегментов
S2-S4, латеральнее
передних крестцовых отверстий, крестцово-подвздошного сустава (верхний край
большой седалищной вырезки), передней крестцово-подвздошной связки и иногда
передней поверхности крестцово-бугорной связки. Она проходит через большую
седалищную вырезку и прикрепляется к большому вертелу бедренной кости. Грушевидная
мышца участвует в наружной ротации, отведении и частично экстензии бедра.
Седалищный нерв обычно выходит из таза ниже брюшка мышцы, однако может существовать множество врожденных вариаций. Взаимосвязь между грушевидной мышцей и седалищным нервом была классифицирована Beaton и Anson с помощью системы классификации, состоящей из шести категорий (Beaton и Anson, 1938 г.). Аномальные отношения обозначаются буквами B, C, D, E, F. К типу «А» относятся нормальные отношения между грушевидной мышцей и седалищным нервом.
Вариации взаимосвязи седалищного нерва и грушевидной мышцы, показанные
на рисунке выше:
(А) Седалищный нерв выходит из большого седалищного отверстия вдоль внутренней поверхности грушевидной мышцы.
Седалищный нерв расщепляется при прохождении через грушевидную мышцу
(B) ниже или
(С) выше;
(D) весь седалищный нерв проходит через брюшко мышцы;
(Е) Седалищный нерв выходит из большого седалищного отверстия вдоль верхней поверхности грушевидной мышцы. Нерв может также делиться проксимально, где нерв или деление нерва могут проходить через брюшко мышцы, через ее сухожилия или между частью врожденно раздвоенной мышцы.
Что такое ишиас и каковы его причины?
Ишиас (от лат. ischias) — это боль, иррадиирующая от пояснично-крестцового отдела позвоночника и ягодицы по задней поверхности бедра и голени к стопе. Боль возникает в области, иннервируемой седалищным нервом, и иногда может сопровождаться неврологическими симптомами, такими как нарушения чувствительности или мышечная слабость. Симптомы возникают в результате сдавления или раздражения седалищного нерва или нервных корешков, из соединений которых образуется нерв. Боль может затрагивать одну или обе ноги, и обычно ей предшествует боль в пояснично-крестцовом отделе позвоночника.
Седалищный нерв — это самый большой нерв в организме человека. Он образуется в результате соединения четырех или пяти нервных корешков, выходящих из позвоночного канала в пояснично-крестцовом отделе позвоночника (это корешки L5, S1, S2 и обычно также корешок S3 и частично корешок L4, образующие т. н. крестцовое сплетение). Затем седалищный нерв выходит из-под нижнего края грушевидной и большой ягодичной мышц и проходит по задней поверхности бедра в направлении подколенной ямки. Хотя сдавление седалищного нерва может произойти в любом месте на его протяжении, наиболее частой причиной ишиаса является сдавление нервных корешков в позвоночном канале фрагментом межпозвоночного диска. Говорят тогда о корешковой боли (или в разговорной речи «радикулит»). Возникновению корешковой боли могут способствовать другие патологии, такие как сужение (стеноз) позвоночного канала в результате дегенеративного процесса или в результате спондилолистеза (то есть стабильного смещения относительно себя соседних позвонков). Другой причиной боли, с похожим на ишиас характером, может быть синдром грушевидной мышцы, когда сдавление нерва возникает в результате усиленного напряжения грушевидной мышцы ягодицы. В редких случаях корешковая боль может быть вызвана компрессией корешков злокачественными опухолями или гнойными изменениями в позвоночном канале.
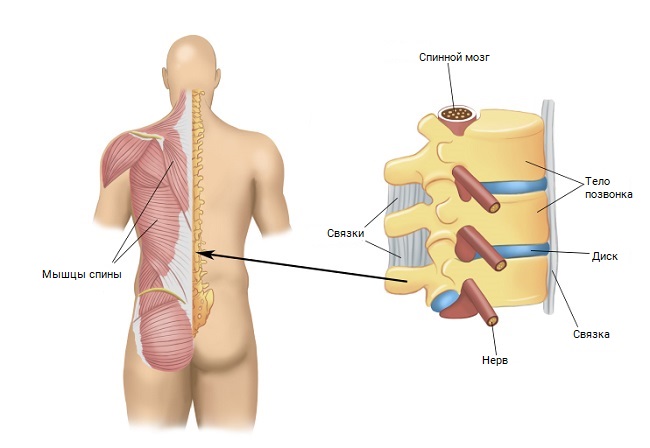
Рисунок -1. Спинной мозг
Если боль иррадиирует от паха до передней поверхности бедра, часто доходя до колена, речь идет о бедренной невропатии. Бедренная невропатия вызвана сдавлением нервных корешков, образующих бедренный нерв (корешки L2, L3 и частично L4) или самого бедренного нерва.
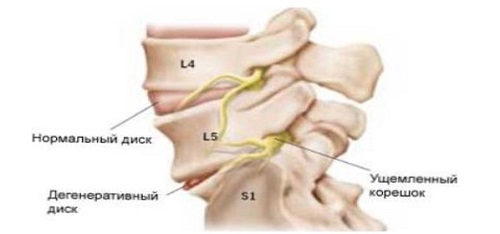
Наиболее частой причиной острого ишиаса является сдавление нервных корешков дегенеративно измененным межпозвоночным диском. Межпозвоночные диски — это фиброзно-хрящевые элементы позвоночника, которые формой напоминают диски. Межпозвоночные диски состоят из фиброзного кольца, окружающего эластичное пульпозное ядро. Они соединяют отдельные тела позвонков, а также переносят и амортизируют нагрузки, которым подвергается позвоночник. Дегенеративный процесс межпозвоночных дисков, который начинается уже в период полового созревания и прогрессирует с возрастом, это дископатия, а по отношению ко всему позвоночнику — остеоартроз позвоночника. Под влиянием чрезмерной нагрузки иногда происходит резкое усиление дегенеративных изменений межпозвоночного диска, с разрывом волокон фиброзного кольца и смещением пульпозного ядра кзади, что вызывает острую боль в позвоночнике. Из-за специфического изгиба позвоночника и переноса самых больших нагрузок на его нижнюю часть наиболее частой локализацией источника боли являются межпозвоночные диски пояснично-крестцового сегмента (диски L4/L5 и L5/S1).
Если пульпозное ядро сместится кзади до такой степени, что вызовет сдавление нервных корешков в позвоночном канале, то боль позвоночника может сопровождаться болью, иррадиирующей по ходу этих корешков. Обычно боль иррадиирует к ягодице, задней поверхности бедра и голени, иногда также до стопы и пальцев нижней конечности; тогда говорят об остром ишиасе.
В некоторых случаях фиброзное кольцо может полностью порваться, а фрагмент пульпозного ядра может выпасть в позвоночный канал, приводя к повреждению нервных корешков. Такое состояние называется грыжа пульпозного ядра межпозвоночного диска (или в разговорной речи «выпадение межпозвоночного диска» или «выпадение диска»). Кроме боли могут тогда появиться неврологические симптомы, вызванные нарушением функции нервов из-за сдавления, такие как нарушение чувствительности кожи нижней конечности, парез стопы и снижение глубоких рефлексов.
Причины и симптомы развития болезни
Седалищный нерв является крупным анатомическим образованием человеческого организма, поэтому его воспаление влечет за собой множественные нарушения и причиняет пациенту сильные страдания. Патология чаще развивается у людей, перешагнувших 40-летний рубеж.
Необходимо точно выявить причины защемления седалищного нерва, тогда и лечение будет успешным.
Наиболее часто воспаление вызывают межпозвоночные грыжи, новообразования в поясничном или крестцовом отделе или осложнения после перенесенных инфекций. Интоксикации или изменения водно-солевого обмена могут спровоцировать нарушения деятельности центральной и периферической нервной системы, приводящие к ишиасу. Часто невралгия седалищного нерва отмечается при отсутствии полноценного лечения остеоартроза, остеохондроза или спондилеза позвонков.
В зоне риска находятся люди, в анамнезе у которых имеются:
- врожденные аномалии развития опорно-двигательного аппарата;
- профессиональные особенности, связанные с длительным пребыванием в статичной позе;
- нарушение осанки;
- переохлаждение;
- работа, сопряженная с подъемом тяжестей;
- ревматоидный артрит;
- травма;
- тяжело протекавшая беременность и пр.
Срочного обращения к врачу и лечения ишиаса седалищного нерва требует наличие любых признаков его развития. К ним относятся болевые ощущения в области ног или покалывание в пояснице. Нередко пациенты жалуются на изменения двигательной активности, чувство онемения спины и нижних конечностей или даже нарушение их чувствительности. У многих людей отмечаются отеки, которые также являются признаками воспаления седалищного нерва и нуждаются в лечении.
После проведенной терапии удается устранить выраженную симптоматику и достичь следующих результатов:
- активизации двигательной активности;
- исчезновения ощущения мышечной напряженности;
- нормализации функционирования организма в целом;
- спадения отеков;
- улучшения кровообращения тканей;
- устранения боли.
|
04.07.2020 Лиманова М.А. |
|
30.10.2019 Обратился с симптомами боли в пояснице с переходом в бедро. Назначили курс остеопатии и мануальной терапии, в последствии добавили физиотерапию и блокаду в поясницу, зарядки. |
|
9.06.2018 Обратилась к Наталье Геннадьевна Лазаревой с болью в спине ,боль отдавала в ягодицу и бедро. Два месяца «сидела» на обезболивающих . После одного лишь сеанса боль ушла. Таблетки больше не принимаю. Огромное спасибо чудо врачу! Юхнова О. |
Ответы на частые вопросы
Врач из поликлиники рекомендует моему отцу операцию. Можно ли обойтись без хирургического вмешательства?Обычно радикальное лечение назначают при неэффективности консервативных методов. Но иногда лучше не подвергать пациента излишним нагрузкам, особенно, если ему уже больше 70-80 лет.
Поэтому в нашем Центре разработаны схемы лечения, уменьшающие интенсивность воспаления и снижающие проявления боли. Мы назначаем рефлексотерапию, фармакопунктуру, активно используются пиявки при воспалении седалищного нерва.
Можно ли полностью выздороветь при ишиасе?Воспаление седалищного нерва затрагивает практически все функции организма. Поэтому его лечение должно быть комплексным. Применение остеопатии, мануальной терапии или массажа седалищного нерва повышает чувствительность тканей, а также улучшает подвижность коленного и голеностопного суставов. Курс терапии всегда вызывает стойкое улучшение состояния пациента.
Можно ли ограничиться посещением только 1 специалиста?Клиническая картина ишиаса очень разнообразна. Нередко и причины его возникновения также бывают множественными. Поэтому вмешательством только остеопата или мануального терапевта, скорее всего, вылечить заболевание не удастся. Требуется вся совокупность способов борьбы с ним, включая фармакологию, массаж, гомеопатию и физиотерапию при воспалении седалищного нерва.
Ишиас и современная хирургия
Несмотря на ширину спектра, представляющего методы лечения ишиаса, достичь желаемых результатов при их помощи, к сожалению, не всегда представляется возможным. Его жертва может долго находиться на обезболивающих. Без последних заболевание превращает ее существование в мучение. В подобной ситуации врач, вероятнее всего, порекомендует довольно пугающую вещь: операционное лечение воспаления.
Оно бывает показано, когда лечебные препараты и физиометоды лечения оказались несостоятельны,а появление ишиаса спровоцировано нижеперечисленными факторами:
- межпозвонковые грыжи;
- сужение канала позвоночника;
- сдвиги и дегенеративные изменения позвонков.
Кроме того, врач принимает решение об оперативных мерах в ситуациях прогрессирующих осложнений (нарушение функциональности нижней половины скелета, недержание мочевого пузыря или кишечника).
Операционное лечение при защемлении нерва седалища осуществляется множеством способов, но в каждом случае оно влечет за собой восстановительный этап и необходимость присутствия в стационаре.
В частности, при ламинэктомии удаляется некоторое количество костно-позвонковой ткани и межпозвоночные частицы.
Ламинэктомия показана при защемлении, обусловленном стенозом поясницы. Это весьма серьезная операция длительностью, составляющей (при штатном прохождении) от одного до трех часов, и сроком госпитализации после нее – от трех до пяти дней.
Дискэктомия – представляет собой классическую хирургическую практику, предполагающую удаление элементов позвоночника (полное либо частичное). Вышеописанная процедура пригодна для избавления от грыжи, в том числе и при стенозе. При этом возможно восстановление дисковых структур посредством трансплантатов. Длительность вышеописываемой операции составляет не меньше двух часов.
Изложенные техники весьма травматичны: делается большой разрез, рассечение мышц и связок. Масштабное удаление позвоночниковых элементов приводит к возрастанию нагрузки на прооперированную часть скелета. Вдобавок ко всему процент неуспеха обсуждаемой затеи остается достаточно большим
Среди малотравматичных методик лечения ишиаса можно выделить микродискэктомию и лазерную дискэктомию.
Микродискэктомия выполняется достаточно быстро – в течение получаса. При этом на теле пациента практически не остается следов, поскольку разрез на коже при микрохирургии составляет всего пару сантиметров. Грыжа удаляется с минимальным деструктивным влиянием на костные ткани. Госпитализация после упоминаемой микрооперации продолжается в течение двух-четырех суток.
Наиболее прогрессивным вариантом лечения при защемлении можно считать лазерохирургический.
Все манипуляции хирург также производит через небольшой разрез. Подлежащие удалению ткани иссекаются лазерным устройством. Вышеупоминаемые малоинвазивные вмешательства снижают риск осложнений и минимизируют повреждения внутренних и наружных телесных структур.
Тем не менее даже наисовременнейшие хирургические технологии не дают стопроцентной гарантии успеха и влекут за собой длительный период восстановления.
Реабилитация после вмешательства порой затягивается на месяцы.
Она подразумевает курсовой массаж, специальные упражнения, плавание, физиотерапевтическое и медикаментозное лечение.
В то же время в повседневную жизнь пациента внедряется целый ряд ограничений. Ему потребуется носить послеоперационный поддерживающий бандаж, ограничить наклоны, подъем тяжестей, длительное сидение и вождение автомобиля. Строгое соблюдение данных правил необходимо для успешного восстановления.
Учитывая вышеизложенное, решиться на лечение перечисленных типов достаточно сложно. Страхи и опасения, свойственные здравомыслящему представителю человечества, многих подталкивают на поиски безоперационных вариантов лечения воспаления седалищного нерва.
К счастью, они существуют. Об этом доподлинно известно специалистам Центра остеопатии, работающим на благо оздоровления.
Основные проявления ишиаса
Невралгия седалищного нерва (ишиас) – это заболевание, которое имеет характерные клинические симптомы. Их можно представить так:
- боль в ноге на пораженной стороне;
- неприятные ощущения и дискомфорт в поясничном отделе позвоночника;
- онемение нижних конечностей чаще одностороннее;
- снижение силы в ноге на пораженной стороне;
- затруднения при ходьбе.
Болезнь может проявляться совокупностью симптомов, но доминирующим признаком всегда является боль. Она чаще возникает ночью, внезапно на фоне полного здоровья. Возможно и хроническое течение, если нервная ткань будет воспаляться регулярно на фоне провоцирующих факторов. Боль нестерпимая, без лечения неминуемо ведет к осложнениям, которые серьезно нарушают качество жизни человека. Среди наиболее опасных последствий невралгии седалищного нерва можно выделить нарушение дефекации и мочеиспускания, парез в нижней конечности, что делает невозможной обычную ходьбу.
Симптомы болезни
Основной признак люмбоишиалгии – острые прострелы (резкая боль стреляющего характера) в области ягодиц и задней части голеней, иррадиирующие в нижние конечности. Боль провоцируется резкими движениями, поднятием тяжестей, чиханием, кашлем. Приступы могут продолжаться несколько минут или несколько суток.
У больного могут наблюдаться и другие симптомы:
- понижение или потеря чувствительности кожи ягодиц и пораженной ноги;
- скованность в пояснице;
- мышечное напряжение;
- болезненность при становлении на ногу;
- судороги в икроножной мышце;
- онемение пальцев стопы;
- бледность кожного покрова в области крестца;
- повышение температуры тела;
- озноб и лихорадка;
- слабость в ногах;
- нарушение пищеварения;
- затруднение и болезненность мочеиспускания и дефекации;
- зуд, жжение или подкожная пульсация.
При отсутствии лечения нарушается циркуляция крови. Со временем люмбаго с ишиасом может вызвать недержание мочи и кала, половую дисфункцию, стать причиной уменьшения мышечной массы одной конечности и привести к инвалидности.

