Как лечить плоскостопие
Содержание:
- Консервативное (без операции) лечение плосковальгусной деформации стопы
- Какие бывают виды плоскостопия
- Маркировка ортопедических стелек.
- Лечение
- Осложнения
- Профилактика
- Услуги ортопедии и травматологии в ЦЭЛТ
- Симптомы плоскостопия
- По конструкции
- Плоскостопие у взрослых
- Недостаточность задней большеберцовой мышцы как причина развития плосковальгусной деформации
- Последствия плоскостопия
- Диагностика
- Как проявляются степени плоскостопия
- Лечение
- Способы лечения
- Лечение и профилактика плоскостопия в остеопатии.
- Как формируется плоскостопие?
- По форме
- Лечение плоскостопия
- Лечение плоскостопия у детей
- Виды и причины развития плоскостопия
- Что происходит перед операцией?
- По размеру
- Степени
- Как проходит операция продольно-поперечного плоскостопия в Геленк Клинике ?
- Заключение
Консервативное (без операции) лечение плосковальгусной деформации стопы
Консервативное лечение бессимптомных форм плоскостопия у детей раннего возраста в большинстве случаев успешно и заключается в увеличении двигательной активности, ходьбе босиком. Чаще всего такой вид плоскостопия перерастает себя сам к юношескому возрасту.
У подростков и взрослых пациентов с наличием уже структурных изменений, болей консервативное лечение направлено на устранение симптомов плоскостопия. Главными направлениями в купировании симптомов плоскостопия являются укрепление задней большеберцовой мышцы с помощью лечебной физкультуры и ношение ортопедических стелек, поддерживающих продольный свод стопы.
Какие бывают виды плоскостопия
Существует несколько классификаций этого заболевания опорно-двигательного аппарата. Врачи разделяют врожденную (анатомическую) и приобретенную патологию. По особенностям деформации стопы заболевание разделяют на три вида:
- продольное плоскостопие, при котором происходит деформация продольного свода. К полу прикасается почти вся площадь подошвы. Иногда отмечают увеличение длины стопы. Патология диагностируется у 20% пациентов, чаще — у детей;
- поперечное плоскостопие, которое проявляется как уплощение поперечного свода. Вследствие развития этого дефекта происходит деформация пальцев. Характерные признаки поперечного плоскостопия — образование мозолей, боли в передней части стопы;
- продольно-поперечное плоскостопие, при котором проявляются признаки обоих видов деформации;
- вальгусное плоскостопие, которое чаще встречается у детей. Оно проявляется как искривление оси стопы: пятка и пальцы развернуты наружу, а середина — внутрь.
Все виды деформации, в том числе продольное и поперечное плоскостопие, имеют степени развития. Это определяет методы терапии и вероятность полного выздоровления.

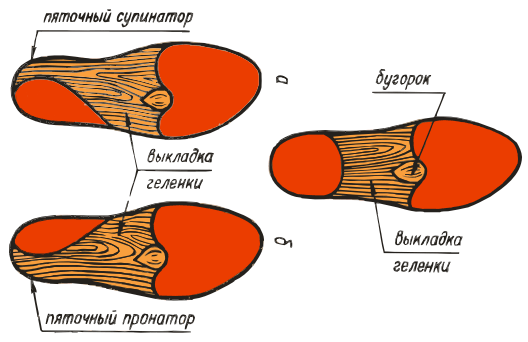
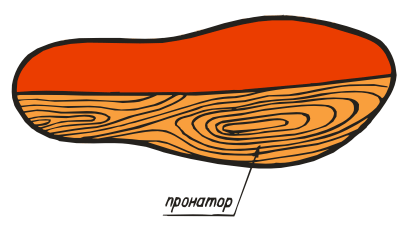
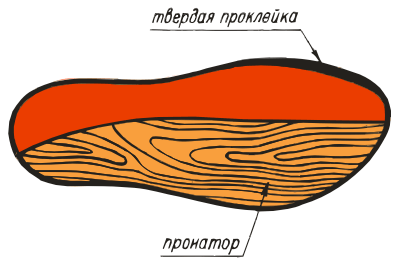
Маркировка ортопедических стелек.
Чтобы разобраться в вопросе о том, как выбрать стельки, соответствующие индивидуальным показателям, необходимо обращать внимание на специальную маркировку. Именно она указывает на основное назначение вкладышей:
- ВП-1. Стельки с углублениями для продольного свода стопы и пятки. Рекомендованы беременным женщинам, людям с начальной стадией плоскостопия. В профилактических целях изделия показаны лицам, чья профессиональная деятельность предусматривает длительное нахождение на ногах, поднятие тяжестей и высокие физические нагрузки.
- ВП-2. Модели с супинаторным вкладышем для пятки и продольных сводов. Используются для коррекции вальгусной деформации ступней и пяточной шпоры.
- ВП-3. Изделия оснащены вкладкой под пятку, пронатором для продольного вода. Подойдет для лечения вальгуса, предупреждения раскрученной стопы.
- ВП-4. Обладает такими же свойствами, что и предыдущий тип, но снабжается специальной наклейкой для жесткой фиксации большого пальца.
- ВП-5. Назначение этого вида ортопедических стелек – коррекция вальгуса. Вкладки располагаются в передней части стоп и на пятке.
- ВП-6. Применяются для предотвращения уплощения продольного свода. Супинаторы поддерживают стопу в правильном положении, для пятки предусмотрен амортизатор.
- ВП-7. Вдоль наружного края размещается пронатор, подпяточник характеризуется фиксирующими свойствами. Подойдут девушкам, которые часто ходят на каблуках, а также лицам с укороченной стопой и косолапостью.
- ВП-8. Модель имеет вкладыши, поддерживающие наружную часть стопы, крыло для правильного расположения большого пальца.
- ВП-9. Такие стельки для взрослых с ортопедическими свойствами рекомендованы для исправления незначительных деформаций. Благодаря подушечке под пяткой подойдет людям с укороченной конечностью.
- ВП-10. Изделия с углублением под пятку и продольный свод защищают от формирования мозолей, натоптышей в сочетании с вальгусом.
Нельзя забывать, что стельки, помогающие исправлять различные недостатки стоп, должны регулярно использоваться вместе с повседневной обувью. При необходимости изделия немного подрезают, но только по верхнему внутреннему краю. Делать наружные срезы запрещено, поскольку это может усилить деформацию.
ВП-1:
ВП-2:
ВП-3:
ВП-4:
ВП-5:

ВП-6:
ВП-7:
ВП-8:
ВП-9:
ВП-10:
Лечение
Существует два вида лечения плоской стопы: консервативное и хирургическое.
Начинают обычно с консервативных мероприятий.
- ношение ортопедических стелек, обуви;
- лечебную физкультуру;
- массаж;
- физиотерапию;
- ношение лейкопластырных повязок.
При неэффективности предпринятых мер и при сильно выраженной деформации назначают хирургическое лечение.
Осложнения
При отсутствии лечения люди отмечают следующие негативные последствия:
- Косолапость и нарушение походки.
- Острую боль в стопах, коленях, голенях, бедрах.
- Врастание ногтей.
- .
- Частое появление мозолей и пяточных шпор.
- Искривление пальцев на ногах.
Профилактика
Чтобы избежать плоскостопия, нужно следовать 7 правилам:
- Регулярно ходить босиком дома или на природе.
- Правильно подбирать обувь по размеру, которая не вызывает дискомфорта.
- Делать гимнастику и лечебную физкультуру, а также избегать лишнего веса.
- Своевременно .
- Контролировать положение стоп во время ходьбы и избегать косолапости.
- После тяжелых нагрузок или длительных прогулок делать лечебные ванночки со зверобоем, шалфеем или ромашкой.
- Делать массаж стоп для улучшения кровообращения и воздействия на рефлекторные точки.
Услуги ортопедии и травматологии в ЦЭЛТ
| Название услуги | Цена в рублях |
|---|---|
| Прием врача хирургического профиля (первичный, для комплексных программ) | 3 000 |
| Рентгенография стопы | 2 200 |
| МСКТ стопы | 7 500 |
- Повреждение связок коленного сустава
- Остеоартроз
Симптомы плоскостопия
Симптомы плоскостопия зависят от его вида и стадии развития заболевания.
В развитии продольного плоскостопия выделяют следующие стадии: предболезнь, перемежающееся плоскостопие, плоскостопие I-й, II-й и III-й степени тяжести.
Первые признаки плоскостопия
О том, что у вас плоскостопие могут свидетельствовать следующие признаки:
- ваша обувь обычно стаптывается и изнашивается с внутренней стороны;
- при ходьбе ноги быстро устают;
- при работе «на ногах» ноги устают и к концу дня отекают. Обычно отечность наблюдается в районе лодыжек. Могут быть судороги;
- вы обнаруживаете, что вам нужна обувь на размер больше, словно нога выросла. Или прежняя обувь становится слишком узкой.
Стадия предболезни
Стадия предболезни характеризуется возникновением усталости ног и болью в стопе после длительных статических нагрузок, то есть если приходится долго стоять или много ходить. Возникающий дискомфорт или боли в стопах свидетельствуют о несостоятельности связочного аппарата. При этом форма стопы еще не нарушена.
Перемежающееся плоскостопие
На стадии перемежающегося плоскостопия стопа теряет свою форму при нагрузках, но после отдыха форма стопы восстанавливается.
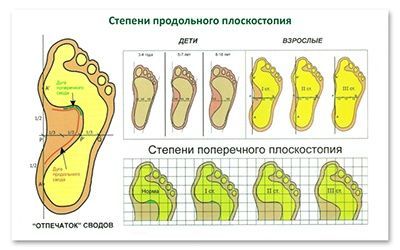
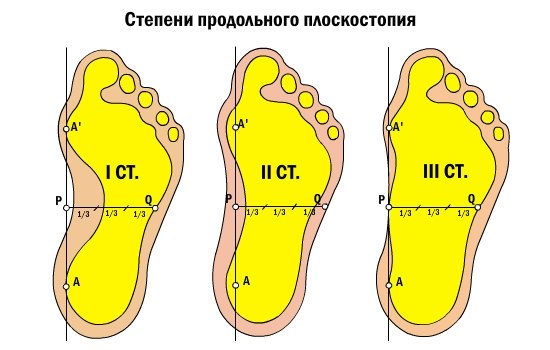
Плоскостопие I-й степени
Плоскостопие I-й степени – это слабовыраженное плоскостопие. Деформация стопы незначительная. Продольный свод сохраняется и имеет высоту не менее 25 мм. При надавливании на стопу могут возникать болезненные ощущения. Немного меняется походка. При ходьбе быстро возникает усталость. К вечеру стопа может отекать.
Плоскостопие II-й степени
При плоскостопии II-й степени продольный свод стопы – не выше 17 мм. Отмечаются постоянные и довольно сильные боли в стопах, боль может подниматься до коленного сустава. Больной испытывает затруднения при ходьбе.
Плоскостопие III-й степени
Плоскостопие III-й степени характеризуется значительной деформацией стопы. Продольный свод практически отсутствует. Сильные боли затрудняют даже непродолжительную ходьбу. Отечность стоп и голеней сохраняется практически постоянно. Может болеть поясница, появляются сильные головные боли.
Поперечное плоскостопие
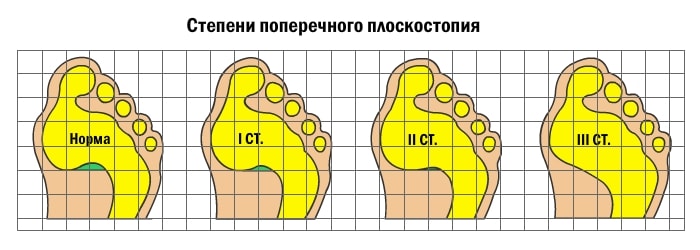
Развитие поперечного плоскостопия приводит к тому, что пальцы приобретают молоткообразную форму. В результате проседания поперечного свода плюсневые кости смещаются; большой палец отклоняется к наружной стороне стопы, при этом начинает выпирать головка первой плюсневой кости. Визуально это выглядит так, что в основании большого пальца растет косточка. Чем выше степень поперечного плоскостопия, тем больше отклонение большого пальца. В районе выпирающей косточки может наблюдаться боль, отечность и покраснение. Это свидетельствует о воспалении сустава.
По конструкции
По конструкции стельки подразделяются на жесткие – каркасные и мягкие – бескаркасные. Чтобы разобраться, какие из них подходят конкретному человеку, следует знать основные характеристики, преимущества и недостатки.
Для создания жестких ортопедических стелек используются специальные каркасы из пластика, графита или стали. Применяются для поддержания свода стопы при длительном нахождении на ногах или формирующемся плоскостопии. Подойдут спортсменам, людям, которые ведут активный образ жизни. Плюсы: хорошо поглощают влагу, защищают от мозолей, натоптышей. Минусы: не слишком удобны в использовании.
К преимуществам мягких ортопедических стелек относят разгрузку стопы, равномерное распределение нагрузки, устранение дискомфорта, защиту сухожилий, связок. Главный недостаток – отсутствие усиленной амортизации, которую обеспечивают жесткие вкладыши. Используются только в тех случаях, когда никаких нарушений нет. Подойдут беременным женщинам, диабетикам.
Каркасные:

Бескаркасные:

Плоскостопие у взрослых

Исправлять деформации сформированного опорно-двигательного аппарата крайне сложно. Большая часть усилий направлена на предотвращение развития плоскостопия. Это возможно лишь на первых стадиях нарушений
Поэтому очень важно обнаружить проблему как можно раньше, определить, что привело к развитию болезни, и устранить причины
Особенное внимание этому вопросу нужно уделить людям, которые находятся в зоне риска. Например, у женщин плоскостопие может развиться из-за постоянного ношения тесной обуви и обуви на высоких каблуках
У спортсменов плоскостопие — из-за поднятия тяжелых снарядов, в результате чего возникает чрезмерное давление на стопы. На первых порах плоскостопие у взрослых характеризуется болью в ногах и незначительными изменениями в осанке. Но без надлежащего лечения оно может привести к сколиозу и даже артрозу.
Недостаточность задней большеберцовой мышцы как причина развития плосковальгусной деформации
Задняя большеберцовая мышца приходит на стопу позади внутренней лодыжки и крепится к нескольким костям внутреннего края стопы
Функция этой мышцы занимает важное место при ходьбе, отталкивании стопы от поверхности и поддержании продольного свода стопы. M
Tibialis posterior (задняя большеберцовая мышца) является наиболее выраженным оппонентом группы малоберцовых мышц, которые располагаются по наружному краю стопы.
Повреждение или заболевание сухожилия задней большеберцовой мышцы имеет прямое воздействие на функции ходьбы, способность к выдерживанию нагрузок, стабильность стопы и координацию движения.
Точные причины развития недостаточности m. Tibialis posterior до настоящего времени точно не определены. Эмпирически видно, что этим недугом в большей мере страдают женщины среднего возраста: сухожилие становится слабее, увеличивается длина мышцы, тонус мышцы в целом ослабевает. К факторам, приводящим к данному состоянию относятся:
Острый разрыв сухожилия задней большеберцовой мышцы
Хронический дегенеративный разрыв
Старение сухожилия
Повреждение его посредством применения гормонов-глюкокортикоидиов
Воспалительные заболевания.
Последствия плоскостопия
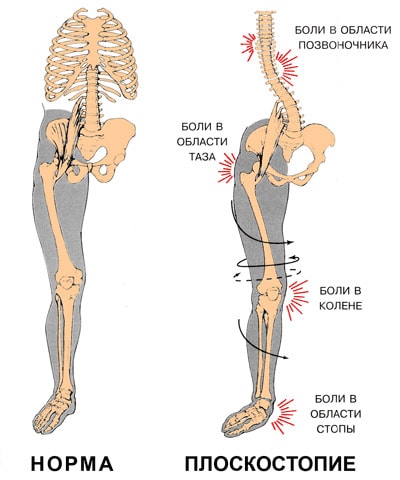 Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
Плоскостопие приводит к потере амортизационной способности стопы. В результате весь костный аппарат начинает испытывать жесткие толчки при ходьбе. Сотрясение передается вверх по скелету и достигает головного мозга. При сильном плоскостопии эти сверхнормативные нагрузки сказываются в различных местах, вызывая:
- изменение походки и осанки. Походка становится тяжелой, «косолапой»;
- заболевания стопы и боли в стопе;
- заболевания коленных суставах (деформирующий артроз, воспаление менисков, разболтанность коленного сустава) и боли в коленях;
- заболевания тазобедренного сустава (коксартроз);
- заболевания позвоночника (остеохондроз, сколиоз, грыжи межпозвоночных дисков, радикулит) и боли в спине;
- головные боли.
Диагностика
Заболевание диагностирует врач-ортопед. На первичном приёме он визуально оценивает стопы: смотрит наличие дуги, состояние подошвы и форму пальцев, просит подняться на носки и опуститься обратно. При подозрении на плоскостопие назначает аппаратные процедуры:
- Снятие отпечатка подошвы в стационарном положении для измерения параметров и оценки степени их отклонения от нормы.
- Анализ периодов шага: определение длительности переноса ног, двойной и одиночной опоры.
- Измерение активности икроножных мышц методом электромиографии.
- Рентген для выявления патологических изменений в костных тканях стопы.
Как проявляются степени плоскостопия
Очень важно обнаружить проблему и предпринять необходимые меры в самом начале. Каждый из этапов развития заболевания имеет характерные особенности:
- плоскостопие 1 степени. Изменения заметны слабо. Заболевание проявляется дискомфортом во время ходьбы, чрезмерной усталостью ног после небольших нагрузок. Иногда стопы отекают. Походка становится тяжелой, теряется упругость;
- плоскостопие 2 степени. Деформируются оба свода. Боли принимают постоянный характер и становятся сильными, распространяются до коленей. Походка заметно ухудшается, иногда появляется косолапость;
- плоскостопие 3 степени. Деформация стопы проявляется максимально. Сложно ходить, боль возникает при простых физических нагрузках. Запускается процесс нарушения всего опорно-двигательного аппарата. Часто появляются головные боли.
Чем раньше человек обращается к врачу, тем легче остановить процесс развития плоскостопия.
Лечение
Метод лечения плоскостопия зависят от этиологии и стадии болезни. Если состояние конечностей в пределах нормы и не вызывает опасений, ортопед может назначить массаж и лечебную гимнастику. В более серьёзных случаях требуются дополнительные меры:
- Физиотерапия для стимуляции кровообращения в мышцах и улучшения всасывания лекарств.
- Курс обезболивающих препаратов и мазей.
- Ортопедические стельки и обувь. Специальные изделия облегчают боль и тяжесть при ходьбе за счёт равномерного распределения нагрузки на стопу.
- Хирургическое вмешательство. Применяется в крайних случаях, когда есть риск опасных осложнений. Это может быть транспозиция сухожилия, остеотомия стопы, артродез и др.
Вас беспокоит плоскостопие? Запишитесь на прием в нашу клинику по телефону или через онлайн-форму на сайте. Грамотные специалисты проконсультируют и подберут подходящее лечение.
Способы лечения
Лечение при плоскостопии назначают в соответствии с имеющимися симптомами и причиной развития патологии. Иногда терапия не требуется вовсе, если болевые ощущения отсутствуют, и заболевание не прогрессирует.
Среди методов лечения плоскостопия выделяют:
- ношение специальной ортопедической обуви, скоб или стелек, которые поддерживают свод стопы в правильном положении;
- упражнения ЛФК;
- физиотерапия и упражнения на растяжку чтобы улучшить гибкость стоп;
- оперативное вмешательство в особо тяжелых случаях.
Если причиной плоскостопия стал большой вес, то стоит пересмотреть свой рацион, сесть на диету.
Лечение и профилактика плоскостопия в остеопатии.
Специалист остеопатии видит в плоскостопии проявление общего дисбаланса в организме взрослых и детей. Можно сколько угодно лечить патологии стоп и ног, но упускать из виду глубинное нарушение.
Врач, даже истинный специалист ортопедии, обычно лечит то, что беспокоит, независимо от причины
Если болит спина, будет уделять внимание спине, редко задумываясь о связи с плоскостопием и ногами
Остеопат подходит к диагностике и лечению стоп комплексно. Он учитывает взаимосвязь всех органов и систем, соединяя воедино их части, устанавливая причинно-следственные связи между симптомами и истинными причинами состояния. Остеопатическое лечение при плоскостопии безопасно и эффективно как для новорожденного ребенка, так и для пациента преклонного возраста.
Важно не допустить крайней стадии и не заниматься самолечением стоп. Остеопатия уникальна тем, что за один прием врач способен поставить диагноз и начать лечить
Малыш, у которого еще нет плоскостопия, нуждается в посещении такого врача не меньше, чем взрослый с серьезным запущенным плоскостопием. А порой даже и больше, поскольку остеопатический сеанс в раннем возрасте — это лучший способ профилактики плоскостопия и других патологий опорно-двигательной структуры
Остеопатия уникальна тем, что за один прием врач способен поставить диагноз и начать лечить. Малыш, у которого еще нет плоскостопия, нуждается в посещении такого врача не меньше, чем взрослый с серьезным запущенным плоскостопием. А порой даже и больше, поскольку остеопатический сеанс в раннем возрасте — это лучший способ профилактики плоскостопия и других патологий опорно-двигательной структуры.
Как формируется плоскостопие?
У
новорожденных и детей ясельного возраста
под медиальным продольным сводом стопы
присутствует жировая подушечка, которая
поддерживает неокрепший свод стопы как
природный «супинатор». Однако эта
жировая подушечка рассасывается в
период от 2 до 5 лет жизни по мере
формирования свода стопы и начала
самостоятельной ходьбы. Почти всегда
у начинающих самостоятельно ходить
детей возникает «плоскостопие».
Неокрепшие мышцы и слабый нервно-мышечный
контроль приводят к уплощению стопы
при нагрузке. Уменьшение продольного
свода стопы является первичным проявлением
плоскостопия, в результате чего вес
тела приходится на медиальную (внутреннюю)
сторону стопы при стоянии и ходьбе.
Таким образом, плоскостопие рассматривается
не только как проблема статического
выравнивания структур голеностопного
сустава и стопы, но и как динамическое
функциональное отклонение нижних
конечностей. Этот механизм перегрузки,
возникающий в результате уплощения
медиальной продольной дуги, затрагивает
проксимальные области, такие как колени,
бедро и поясницу.
Распространенность плоскостопия в возрастных группах 2-6 и 8-13 лет составляет 37-59% и 4-19% соответственно. Детское плоскостопие появляется в первые годы жизни, и сохраняется только у 3% взрослого населения. Распространенность плоскостопия обратно пропорциональна возрасту.
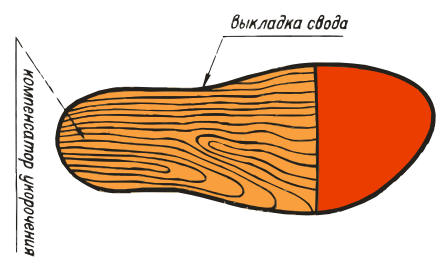
По форме
По форме подразделяются на продольные, поперечные и комбинированные. Первые виды стелек предназначены для людей, страдающих от плоскостопия. Продольные супинаторы используются для коррекции нарушений. Это обеспечивается поддержанием сводов стоп в правильном положении. В результате соприкосновение с поверхностью происходит не всей подошвой, а только определенными участками.
Поперечные вкладыши оснащены двумя клинышками – в передней части ступни и на пятке. Служат для нейтрализации продольного свода. Чем выше степень плоскостопия, тем более жесткими должны быть супинаторы.
Комбинированные модели предназначены для терапии уплощения поперечного и продольного сводов. Используются вкладыши преимущественно в закрытой обуви. Для получения положительного результата придется носить их на протяжении долгого времени. Изделия способствуют сохранению здоровья костно-мышечной системы, снижают разрушительные нагрузки во время движения.
К плюсам продольных, поперечных и комбинированных стелек относят эффективное исправление плоскостопия. К минусам – не подойдут для лечения запущенных форм болезни стоп.
Именно комбинированное плоскостопие чаще всего встречается в наши дни. Правильно подобранные ортопедические стельки восстанавливают нормальную форму стопы практически при любой степени развития болезни.
Поперечные ортопедические стельки:

Продольные ортопедические стельки:

Комбинированные ортопедические стельки:

Лечение плоскостопия
Эффективное лечение плоскостопия возможно только в детском возрасте, когда кости и связки еще не сформировались до конца. В дальнейшем врачи могут лишь затормозить процесс деформации, избавить человека от боли и предупредить развитие осложнений. Для этого используются:
- ручной массаж ступней и голени: помогает улучшить кровообращение, укрепить связки и мышечный каркас;
- массаж с помощью специального коврика или электрического массажера;
- лечебная гимнастика: ходьба на пятках и на носках, сгибание и разгибание пальцев ног, сбор предметов с пола ногами, перекатывание круглых предметов; рекомендуется выполнять упражнения ежедневно;
- физиотерапия: магнитотерапия, фонофорез, электрофорез для стимуляции мышц, улучшения кровоснабжения, а также эффективного введения лекарственных средств;
- медикаментозное лечение: снятие боли приемом анальгетиков, использование обезболивающих мазей (по назначению врача);
- ношение ортопедической обуви: специальная обувь или стельки для обычных моделей помогают перераспределить нагрузку на стопу и избавить от болей; в детском возрасте способствует правильному формированию сводов;
- хирургическое лечение: единственный способ избавиться от плоскостопия во взрослом возрасте.
Лечение плоскостопия у детей
О том, как вылечить плоскостопие 2 степени у детей можно узнать у врача-ортопеда. В основном терапия сводится к применению консервативных методов.
Среди них:
- лечебная физкультура;
- массаж и самомассаж;
- физиотерапия;
- ношение обуви с ортопедическими стельками.
Лечебная физкультура занимает ведущее место — она назначается при любых видах и степенях плоскостопия. Занятия ЛФК направлены на исправление формы стоп. Также эффективны занятия плаванием и хождение босиком по земле, песку, гладким камням, брёвнам, другим тактильным поверхностям.
Массаж и самомассаж способствуют укреплению мышечно-связочного аппарата. Процедуры проводятся на мышцах голени и подошве. Дополнительно применяются специальные массажные коврики и шарики. Длительность курса составляет 1.5–2 месяца при продолжительности процедуры не более 10 минут.
Физиотерапевтическое лечение направлено на улучшение трофики (питания) тканей. Используются парафиновые аппликации, озокеритовые обёртывания, электрофорез с лекарственными препаратами.
Важную роль в лечении играет выбор обуви. Она должна быть удобной, из натуральных материалов, желательно на шнуровке. Для поддержания правильного положения стопы используются ортопедические стельки — супинаторы.
Заключение
На вопрос, можно ли вылечить плоскостопие 2 степени у детей, специалисты отвечают положительно. Так как костная ткань у ребёнка в раннем возрасте ещё не сформирована, при своевременно поставленном диагнозе терапия достаточно эффективна и позволяет обойтись без хирургического вмешательства.
Виды и причины развития плоскостопия
Виды заболевания классифицируются в зависимости от места деформации стоп:
- продольное – сокращается промежуток от основания большого пальца до пятки;
- поперечное – уплощается расстояние от основания большого пальца до мизинца;
- комбинированное – деформируются оба свода стопы.
Причины развития плоскостопия редко бывают врождёнными. Чаще патология приобретается в течение жизни из-за внешнего воздействия. А именно:
- сильная нагрузка на стопы;
- травмы: разрывы и растяжения связок, переломы и вывихи нижних конечностей;
- паралич мышц на фоне перенесённых заболеваний, например, инсульта;
- недостаточная минерализация костей из-за нехватки витамина Д.
Особенно распространено статическое плоскостопие, вызываемое высокой нагрузкой на стопы. Такой тип может появиться в раннем и зрелом возрасте по нескольким причинам:
- избыточный вес;
- недостаток физической активности;
- врождённая атрофия мышц;
- большая часть рабочего дня проходит на ногах;
- изменение центра тяжести тела во время беременности;
- ношение обуви на высоких каблуках или плоской подошве.
Что происходит перед операцией?
Перед операцией врачи Геленк Клиники проводят комплексное клиническое обследование. Одним из главных диагностических признаков продольно-поперечного плоскостопия является отклонение переднего отдела стопы в сторону, вследствие измененного продольного свода стопы, в результате чего становятся видны почти все пальцы, если смотреть на стопу сзади. Медики называют данный феномен Too-many-Toes-Sign. У пациентов без патологий стопы все
пальцы направлены вперед. Рентген в положении «стоя» отчетливо показывает деформацию кости и может подтвердить опасения врача.
Еще одним показателем комбинированного плоскостопия является тест под названием Single-Heel-Rise-Sign, дающий представление о состоянии задней большеберцовой мышцы. Для этого врач наблюдает за положением стопы, находясь сзади, пациент в это время стоит. Травмы большеберцовой мышцы вероятны при отклонении оси голеностопного сустава внутрь. МРТ (магнитно-резонансная томография) является дополнительным методом диагностики Tibialis-posterior. Для того, чтобы проанализировать степень нагрузки на стопу в положении «стоя» и во время ходьбы, рекомендуется подометрическое исследование.
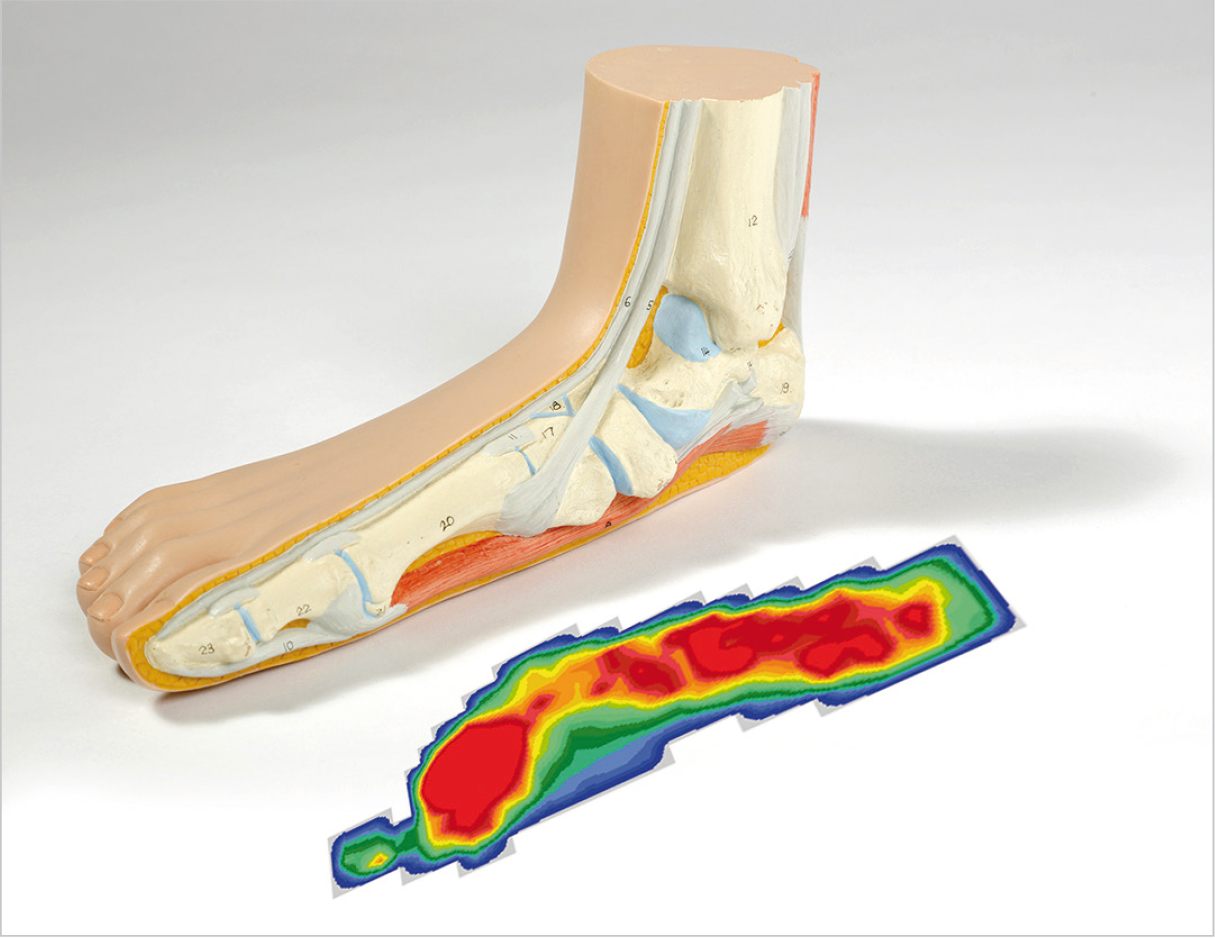
Продольно-поперечное плоскостопие: Измерение размеров и состояния стопы (подометрия). Искажения продольного свода стопы устанавливаются посредством подометрии: Давление (область, обозначенная красным цветом) распределяется более равномерно, чем у здорового человека. При нормальном состоянии продольного свода стопы нагрузка оказывается только на пяточную область и подушечки пальцев ног. Таким образом, при продольно-поперечном плоскостопии свод стопы свод стопы уплощается.
По размеру
Полноразмерные модели заменяют стандартные стельки, подходят для любой обуви. Плюсы: применяются для повышения комфорта, лечения и предотвращения различных заболеваний стоп. Минусы: не подходят для открытых туфель и босоножек.
Полустельки представляют собой небольшие изделия, действие которых направлено на определенную зону стопы. Плюсы: подойдут для обуви на каблуках, куда стандартные ортезы не помещаются. Применяются для коррекции стоп, снижения нагрузки на позвоночник, лечения плоскостопия. Минусы: воздействуют не на всю поверхность ступней.
Вкладыши – небольшие изделия, которые подкладываются под проблемные зоны. Плюсы: обеспечивают комфорт при ходьбе. Минусы: действуют только на определенные участки.
Подпяточники. Универсальные модели стелек в обувь, помещаются под пятку. Плюсы: повышают амортизацию, оказывают профилактическое действие. Облегчают симптомы пяточной шпоры, способствуют заживлению натоптышей, трещин. Применяются для реабилитации после операций и травм. Минусы: не фиксируются в обуви.
Полноразмерные:

Полустельки:

Вкладыши:

Подпяточники:

Степени
- Первая степень – дискомфорт и болевые ощущения в ногах беспокоят человека по вечерам или после физических нагрузок. Меняется походка, ослабляется связочный аппарат, но внешние изменения почти незаметны.
- Вторая степень – наблюдается расширение или удлинение стопы, а человек все чаще страдает от болевого синдрома даже без нагрузок на ноги. Локализуется боль в области от стопы до коленного сустава. Постепенно развивается косолапость, что приводит к нарушению походки.
- Третья степень – происходит нарушение функций опорно-двигательного аппарата и наблюдается стойкая деформация стоп. Болевые ощущения сильные и постоянные, поэтому не только невозможно заниматься спортом, но и долго ходить или стоять на ногах.
Как проходит операция продольно-поперечного плоскостопия в Геленк Клинике ?
Метод проведения операции продольно-поперечного плоскостопия зависит от исходной причины заболевания. Вслучае легкого воспаления сухожилия задней большеберцовой мышцы удаляют лишь воспаленную соединительную ткань, находящуюся вокруг него (синовэктомия). При необходимости, сухожилие задней большеберцовой мышцы может быть укорочено и повторно зашито.
На прогрессирующей стадии разрушения сухожилия либо при его разрыве, врачи используют аутогенный трансплантат. Главным условием успеха трансплантации является здоровое состояние задней большеберцовой мышцы (Musculus tibialis). Пересаживаемая ткань (трансплантат) забирается с области стопы. Близлежащее длинное сухожилие сгибателей пальцев ног (сухожилие длинного сгибателя пальцев или Musculus flexor digitorum longus) хорошо подходит для данной операции. Ограничение подвижности пациента по причине смещения сухожилия почти незаметно — немного уменьшиться может только подвижность пальцев стопы. Нередко, напряжение мышц при смещении сухожилия может быть связано с дополнительными вмешательствами, поддерживающими состояние костей.
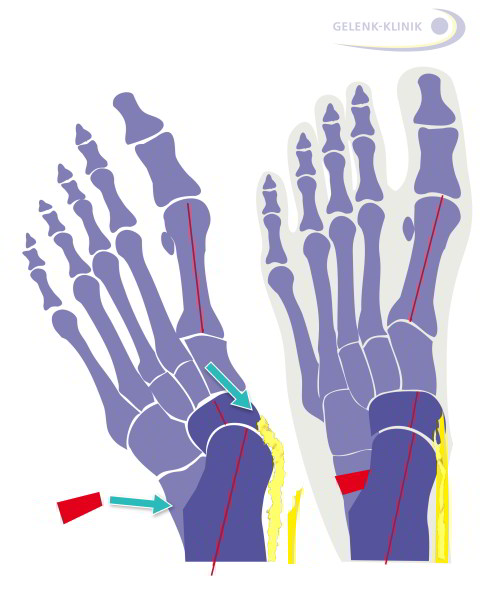
Изображение продольно-поперечного плолскостопия при ослабленном сухожилии задней большеберцовой мышцы (желтый цвет). Это сухожилие отвечает за нормальное состояние продольного свода стопы. Рис. справа: прооперированное продольно-поперечное плоскостопие. Подтянутое сухожилие задней большеберцовой мышцы и аутогенный костный трансплантат снова выпрямляют продольный свод стопы. joint-surgeon
Остеотомия пяточной кости
Если причной развития продольно-поперечного плолскостопия являются повреждения пяточной кости, хирурги Геленк Клиники в Германии проводят операцию по смещению (корригирующая остеотомия). Отклонение пяточной кости вовнутрь изменяет направление ахиллова сухожилия, что способствует полному выпрямлению стопы.
Дугая методика коррекции продольно-поперечного плолскостопия — это имплантация в пяточную кость специального костного клина, который удерживает желаемую коррекцию в правильном положении. Данная вставка зачастую берется из гребеня подвздошной кости (методика Хинтермана или операция Эванса).
Артродез (создание неподвижности) таранной кости
Если продолжительные неправильные нагрузки стали причиной болезненного артроза голеностопных суставов у пожилилых пациентов, и если эта боль связана с деформацией сухожилий, восстановить исходную здоровую функцию суставов поможет зачастую только такая методика как артродез. В некоторых случаях рекомендуется тройной артродез. Во время такой операции проводится обездвиживание всех суставных сочленения таранной кости: назад/вниз к пяточной кости, вперед к ладьевидной кости, а также соединение между пяточной и кубовидной костью.
Заключение
Разработанные в Институте им. проф. М.И. Ситенко методики функциональной рентгенографии стопы в трех плоскостях и оценки рентгенограмм позволяют более глубоко изучить анатомо-функциональные особенности стопы как органа опоры и передвижения в норме и при патологии, характер морфологических отклонений при различных ее деформациях и повреждениях и на основании предложенных оценочных критериев, разработать этиопатогенетически обоснованные лечебные мероприятия и провести объективную оценку эффективности их применения.
——————————
Яременко Д.А., Ефименко В.И., Ефимов Р.В. Рентгенологическое исследование в оценке анатомо-функционального состояния стопы // Ортопедия, травматология и протезирование — 2004. — №1. — 16-20

