Остеохондроз 2 степени
Содержание:
- Что может болеть от остеохондроза
- Клинические симптомы остеохондроза груди
- Как избавиться от «холки» на шее сзади косметологическими средствами
- Как работают физиотерапевтические методы?
- Причины возникновения грыжа позвоночника
- Режим дня и диета при лечении гипертонии
- Этиология и патогенез остеохондроза позвоночника
- Диагностика грудного остеохондроза
- Причины пониженного пульса
- Причины шейного остеохондроза
- Ущемление артерий и вертебробазилярная недостаточность
- Лечение остеохондроза шейного отдела позвоночника
- Методы диагностики межреберной невралгии
- Симптомы миелопатии
- Питание при остеохондрозе грудного отдела
- Упражнения для профилактики остеохондроза
- Симптомы остеохондроза у мужчин
Что может болеть от остеохондроза
Если кратко ответить на этот вопрос, то, в зависимости от того, какой отдела позвоночника пострадал, болеть может практически любой орган или часть тела. При остеохондрозе характер болевого синдрома часто может напоминать многие болезни внутренних органов, и случается, что пациента от них и пытаются вылечить, а со временем обнаруживается, что все дело в позвоночнике.Где болит при остеохондрозе – прояснилось. Вопрос следующий: что делать? Лечение этой болезни должно быть комплексным, направленным на решение нескольких проблем. Так, необходимо:
- купировать болевой синдром;
- помочь восстановить подвижность межпозвоночных дисков;
- вернуть человеку возможность двигаться безболезненно и в максимальном объеме.
Существует много методик лечения. Которую применить – зависит от здоровья пациента, того, какой отдел позвоночника пострадал, насколько тяжело протекает заболевание.В любом случае, прибегают к:
- приему медицинских препаратов;
- делают блокады;
- приписывают физиотерапию;
- разрабатывают диету;
- рекомендуют мануальную терапию;
- методы нетрадиционной медицины;
- настаивают на выполнении упражнений лечебной физкультуры.
Все заболевания позвоночника крайне серьезно сказываются на общем состоянии здоровья. Поэтому предпринимать какие-то самостоятельные шаги, пытаясь избавиться от остеохондроза, неразумно. Позвоночник можно доверить исключительно высококвалифицированным специалистам.
Клинические симптомы остеохондроза груди
Грудной остеохондроз, хотя и встречается относительности редко и не приводит к нестабильности или вывиху позвонков, имеет некоторые особенности, связанные с повреждением нервов и суставов. Поэтому чаще всего болезнь клинически проявляется различными невралгиями и артрозами, такими как:
- Межреберная невралгия (боль может распространяться от корешка спинного мозга по реберному нерву, отдавая в лопатки. Может усиливаться при кашле, глубоком вдохе или движении).
- Артроз коренных и межреберных суставов (при надавливании на ребра возникает болевой синдром возле позвоночной линии, в области грудины и передней части 8-10-х ребер).
- Частым признаком остеохондроза груди является не только дорсалгия, но и пекталгия (боль в грудном отделе). Остеохондроз иногда ошибочно диагностируют при сердечных заболеваниях со схожими симптомами (стенокардия, инфаркт миокарда, ишемия) и начинают соответствующее лечение, которое естественным образом не помогает.
Как избавиться от «холки» на шее сзади косметологическими средствами
Криолиполиз. Процедура, при которой жировая складка вакуумом втягивается в специальную насадку, где охлаждается. Всего за 40 минут низкие температуры эффективно разрушают жировые клетки.
Ударно-волновая терапия. Низкочастотный звук ускоряет распад жиров. Одновременно он стимулирует кровообращение и лимфоток, что способствует удалению продуктов распада и быстрому эффекту.
Липолитики. Это расщепляющие жир препараты, которые хирург при помощи шприца вводит в проблемные зону.
Чтобы убрать загривок на шее у женщин и мужчин без операции, мы в «Платинентал» применяем препарат «Акваликс», эффект которого сопоставим с липосакцией.
Препарат сделан на основе дезоксихолевой кислоты, которая по составу и действию напоминают желчь человека и при правильном введении абсолютно безопасен. Результат заметен уже через полчаса. В зависимости от размера жирового горба на шее, может потребоваться от 2 до 5 процедур по 10 минут каждая.
Как работают физиотерапевтические методы?
На ранних стадиях особенно эффективным бывает использование физиотерапевтических процедур. Конкретное их применение зависит от локализации пораженного участка. Различают остеохондроз шейного, грудного либо пояснично-крестцового отделов. Следует подчеркнуть, что в периоды обострения болезни большинство процедур лучше приостановить, но в каждом конкретном случае это должен решать лечащий врач.
Как правило, физиотерапию применяют не как самостоятельный метод лечения, а в сочетании с другими – медикаментозным, лечебной физкультурой. Она не просто помогает быстрее восстановить больной орган, но и даёт возможность значительно сократить нежелательное влияние на организм лекарственных препаратов, которое не всегда безобидно. Физиотерапевтические же процедуры при отсутствии противопоказаний практически не имеют вредных побочных эффектов и последствий. При их использовании происходит следующее:
- усиливается микроциркуляция крови на больном участке;
- устраняется болевой синдром;
- активизируется иммунная система;
- улучшается снабжение больных участков питательными веществами и кислородом;
- оказывается общее противовоспалительное действие на организм;
- обеспечивается лечебное воздействие не только на пораженный участок позвоночника, но и на близлежащие ткани и органы.
Причины возникновения грыжа позвоночника
Грыжа м/п диска возникает при слабом мышечно-связочном аппарате, чрезмерных нагрузках, избыточном весе, врожденной слабости фиброзного кольца.
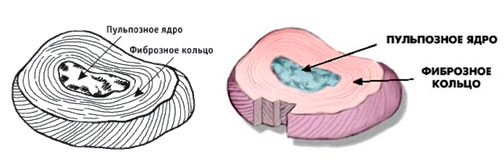
Теперь давайте разберемся что такое грыжа м/п диска. Это, обывательским языком, выхождения хрящевой ткани (диска) за пределы фиброзного кольца. Что такое фиброзное кольцо?
Фиброзное кольцо − это тот же диск (хрящевая ткань), но более плотная и располагающаяся ближе к краю диска. Фиброзное кольцо − это футляр, в котором находится более мягкое по плотности пульпозное ядро. Функцией пульпозного ядра является балансирование позвоночного столба вокруг различных осей и равномерное распределение осевой нагрузки между позвонками. Иначе говоря, можно представить некий овал, заполненный вязкой жидкостью, внутри которого имеется шарик (пульпозное ядро). При надавливании на этот овал шарик будет двигаться в разные стороны, распределяя давление.
Позвоночно-двигательный сегмент (ПДС) − это смежные 2 позвонка с межпозвоночным диском, нервными структурами и мышечно-связочном аппаратом.
ПДС − это структурно-функциональная единица позвоночного столба. Проще говоря, элемент позвоночника, который выполняет функции движения и амортизации, удерживания поднятия тяжестей и т.д.
Почему пошла речь о ПДС? ПДС имеет множество связок. Давайте рассмотрим анатомию ПДС.
Итак, спереди ПДС имеется передняя продольная связка. Она начинается от крестца и заканчивается шейным отделом позвоночника. Располагается спереди, то есть со стороны живота. Она покрывает переднюю поверхность тел позвонков и межпозвонковых дисков.
Сзади располагается задняя продольная связка, которая также начинается от задней поверхности тел крестца и продолжается до шейных позвонков
Для нас немаловажное значение имеет задняя продольная связка
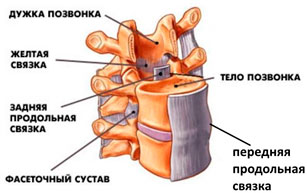
Функция этой связки − удержание межпозвонковых дисков. При образовании грыжи задняя продольная связка пытается препятствовать этому − она натягивается, вправляя грыжи м/п диска, и долгое время препятствует их образованию. Когда она истончается и не выдерживает давления со стороны грыжи, происходит ее разрыв и выпадение хрящевой ткани в просвет позвоночного канала (секвестрация)
Важно заниматься профилактикой остеохондроза и укреплять связочный аппарат. Например, упражнение «Лодочка»:
Исходное положение: лежа на животе на твердой устойчивой поверхности. Прямые руки вытянуты вдоль тела, прямые ноги немного расставлены в стороны.
При слабом уровне физической подготовки поместите руки сзади на ягодицы и выполняйте упражнение с упором на них. При нормальной подготовке руки поднимайте вверх, продолжая линию тела.
Одновременно отрываем ноги и руки, и приподнимаем их на одинаковое расстояние от земли. Обычно оно составляет 20-30 см от пола. Ноги можно немного согнуть в коленях, а руки – в локтях и развести их в стороны. Здесь важнее, чтобы вы почувствовали напряжение в мышцах спины, удерживающих вас в этом положении.
Время и количество повторений: задерживаемся в этом положении на 10-12 счетов, медленно опускаемся на пол, повторяем еще 2 раза.
Польза упражнения «лодочка» для спины: укрепляются мышечно-связочный аппарат спины (в том числе и та самая задняя продольная связка, которая удерживает диски от образования грыжи).
Грыжа может смещаться при выпадении как вверх (восходящая), так и вниз (нисходящая).
Также в ПДС есть желтая связка межостистая и надосистая связка, которые выполняют фиксирующую функцию. Мышцы, которые проходят вдоль позвоночного столба, выполняют различные функции (при упругости этих мышц формируется мышечный корсет, который удерживает ПДС, не позволяя ему смещаться и образовывать грыжи).
Очень важно заниматься профилактикой остеохондроза, то есть, физическими упражнениями. При различных упражнениях происходит укрепление не только мышц, но и связок
В результате формируется мышечно-связочный корсет.
Режим дня и диета при лечении гипертонии
Доктор А. Шишонин является не только автором уникальной методики лечения гипертонии без лекарств, но еще он создал собственные методы лечения многих заболеваний в кардиологии, ортопедии, онкологии. Он основал Клуб бывших гипертоников, количество членов которого неуклонно растет, что является доказательством эффективности его способа лечения гипертонии.
Основой терапии повышенного давления и его первопричины является соблюдение качественного режима дня. То есть, гипертонику нужно придерживаться графика бодрствования и отдыха. Сон должен длиться дольше, чем у человека, который не знает проблем с давлением.
Также важно нахождение на свежем воздухе. Длительные пешие прогулки на природе помогут насытить организм кислородом, успокоят и улучшат работу кровеносной системы, об этом стоит помнить не только гипертоникам, но и здоровым людям
Важно помнить! Прогрессирование болезни могут спровоцировать стрессы, конфликты и постоянный окружающий шум, а также неполноценный сон. Курение и алкоголь также неприемлемы во время лечения гипертонии!. Немаловажно в терапии гипертонии соблюдение режима и качества питания
Цель диеты – нормализация деятельности всего организма, а в частности — улучшение производства гормонов, необходимых для восстановления работы сердечно-сосудистой системы
Немаловажно в терапии гипертонии соблюдение режима и качества питания. Цель диеты – нормализация деятельности всего организма, а в частности — улучшение производства гормонов, необходимых для восстановления работы сердечно-сосудистой системы
Этиология и патогенез остеохондроза позвоночника
Остеохондроз позвоночника имеет длительный патогенез развития (от нескольких месяцев до десятилетий). Это зависит от факторов, влияющих на развитие заболевания.
Факторы риска:
- Возраст. В этой группе риска находятся люди преклонного возраста (старше 60). У людей младше 35 лет —заболевание встречается редко. Вследствие возрастных изменений происходят нарушения в гормональном фоне человека, что делает мышечную ткань и стенки кровеносных сосудов более пористыми, а значит более уязвимыми. Это провоцирует нарушения обмена веществ, перегружает межпозвоночные диски.
- Аутоиммунные заболевания, которые могут воспринять хрящевую ткань как инородную и начать разрушать ее.
- Травмы позвоночника. Это одна из главных причин развития остеохондроза у людей молодого возраста. Считается, что более половины людей, имеющих травмы позвоночника в молодом возрасте, страдают остеохондрозом позвоночника в старости.
- Избыточный вес, уменьшающий срок изнашиваемости межпозвоночных дисков. Хрящевые диски служат своего рода амортизаторами позвоночника, которые обеспечивают его подвижность во время физической нагрузки, ходьбы, бега и пр. и защищают костную ткань от разрушения и появления микротрещин. Тяжесть лишнего веса делает нагрузку еще более сильной, что ускоряет процесс разрушения хрящевых дисков.
- Плоскостопие.
- Генетическая предрасположенность.
- Заболевания эндокринной системы, которые провоцируют нарушения метаболизма, что в свою очередь негативно влияет на состояние хрящевой ткани.
Остеохондроз может длительное время находиться в «спящем состоянии». Многие пациенты узнают о заболевании при наличии сильных болевых ощущений, когда дистрофический процесс в хрящевой ткани уже повредил нервные корешки.
Существуют такие этапы патогенеза остеохондроза позвоночника:
- Нарушение кровообращения в межпозвоночных дисках и прилегающих структурах.
- Нарушение гормонального фона и обмена веществ в организме и межпозвоночных дисках, в частности.
- Деградационные процессы пульпозного ядра. На этом этапе происходит изменение строения межпозвоночного диска — уменьшается ядро, происходит утончение самого диска, нагрузка на фиброзное кольцо увеличивается, что влечет за собой различные расслоения, микротрещины, иногда разрывы.
- Протрузия межпозвоночных дисков — выпячивание ткани межпозвоночных дисков, зачастую в сторону позвоночного канала, ущемляя его, вызывая сильные болевые ощущения.
- Межпозвоночные грыжи. Прогрессирование протрузии приводит к разрушению связок, изменению высоты и формы диска, что в свою очередь провоцирует образование грыж.
- Компрессия корешковых артерий.
- Хроническая недостаточность кровоснабжения спинного мозга.
Диагностика грудного остеохондроза
При подозрении на остеохондроз можно обратиться к терапевту или неврологу.
Проводится осмотр пациента с фиксированием всех клинических данных. При формировании 2-3 стадии, скелет подвергается значимой деформации. Следует собрать полный анамнез пациента, чтобы точно установить или исключить факторы, приводящие к формированию остеохондроза грудного отдела позвоночника.
Самым первым методом диагностики служит рентгенография. Дальнейшие исследования проводятся, исходя из данных клинического анамнеза и необходимости проведения дифференциальной диагностики.
Первоначально пациента может осмотреть любой врач. Главное – грамотный и полно собранный клинический анамнез. Это позволит точно установить этиологию заболевания и подобрать схему терапии. Лечением грудного остеохондроза занимается терапевт, невролог, ревматолог. При травматических воздействиях на позвоночный отдел требуется консультация травматолога.
- Рентгенографическое исследование грудной клетки в двух проекциях. Позволяет установить наличие и размер остеофитов, определить контуры и высоту межпозвонковых дисков, установить изменения формы диска.
- Дискография даёт возможность рассмотреть структуру пульпозного ядра за счёт использования контраста.
- Компьютерная томография используется для визуализации нервных волокон, мышц, связок и суставов.
- Электромиография позволяет проводить дифференциальную диагностику с неврологическими заболеваниями.
- Эндоскопические методы диагностики могут быть назначены с целью обследования органов кровообращения и пищеварения.
- ЭКГ проводится для установления этиологии сердечно-сосудистых заболеваний.
- Электроэнцефалография — для установления патологий нервной системы.
Дифференциальная диагностика
Грудной остеохондроз следует отличать от целого ряда заболеваний.
- Аномалии в формировании позвоночника, травмы, опухоли, воспаления. Существует несколько вариантов данных патологий. Например, дополнительный врожденный отросток, смещение или срастание позвонков (спондилолистез), остеомиелит, патология Бехтерева и другие.
- Поражение опорно-двигательного аппарата (разная длина нижних конечностей, мышечные спазмы, воспаление мышц и другие).
- Не связанные с поражением опорно-двигательного аппарата, но сходные по симптоматике заболевания внутренних органов. В частности, панкреатиты, воспаление придатков, язва желудка, ишемическая болезнь сердца, стенокардия, плеврит.
- Неврозоподобные расстройства, сочетающиеся с мигрирующими болями при повышенной утомляемости, раздражительностью, перепадами настроения.
Грудной остеохондроз и ИБС
Крайне важно проведение грамотной дифференциальной диагностики с наиболее схожими патологиями. Боли, возникающие при вертеброгенной торакалгии и ишемической болезни сердца (ИБС) имеют ряд различий, что позволяет точно установить диагноз. . Характер болей:
Характер болей:
При ИБС они имеют жгучий и сжимающий характер, сопровождаются страхом смерти.
По длительности болей:
- ИБС: Кратковременный, в течение нескольких минут приступ.
- Грудной остеохондроз характеризуется затухающими или продолжительными болями, в ряде случаев они не ослабевают в течение суток.
Изменение положения тела:
- При ИБС сила и интенсивность боли не варьирует при двигательной активности.
- При торакалгии даже относительно не резкие движения вызывают усиление боли или возникновение нового приступа.
Реакция на физические нагрузки:
- При ИБС боль появляется при физической нагрузке, купируясь в состоянии покоя.
- Торакалгия же наоборот ослабевает, но не купируется в состоянии покоя.
Купирование на прием лекарственных средств:
- При ишемическом приступе боли легко снимаются приемом нитратов (нитроглицерина).
- Торакалгия купируется использованием анальгетиков.
Влияние физиотерапевтических факторов и мануальной терапии:
- При ишемической болезни сердца даёт нестабильное и незначительное улучшение.
- При остеохондрозах отмечается значительная положительная динамика в состоянии пациента.
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Причины шейного остеохондроза
Сегодня наш мир захлестнула волна гиподинамии или, проще говоря, малоподвижного образа жизни. Частично он связан с чрезмерным увлечением различными мобильными гаджетами или необходимостью длительной работы за компьютером2,11. Это оказывает крайне неблагоприятное воздействие на наш позвоночник11. Низкий уровень физической активности и длительное пребывание в определенной позе3,4 могут привести к нарушению обменных процессов в хрящевой и костной ткани и ослаблению мышц, которые обеспечивают защиту и поддержку позвоночного столба3.

Шейный отдел – самая подвижная часть позвоночника, но при этом и самая уязвимая5. Уязвимость связана с анатомическими особенностями — слабым мышечным корсетом в области шеи, а также небольшим размером и низкой механической прочностью позвонков5.
Развитию остеохондроза шейного отдела позвоночника способствуют:
- длительная работа за компьютером5;
- езда за рулем5;
- тяжелая физическая нагрузка2;
- травмы, например, «хлыстовое» движение головой при быстрой остановке транспорта3;
- стрессы4, курение2, переохлаждение2;
- воспалительные процессы4;
- врожденные дефекты позвоночного столба, снижающие его устойчивость к перегрузкам3;
- хирургические вмешательства4.
Остеохондроз шейного отдела чаще наблюдается у стоматологов, офисных работников, конструкторов, программистов и людей других профессий, чья работа связана с однообразными движениями5.
Ущемление артерий и вертебробазилярная недостаточность
Позвоночные артерии проходят к головному мозгу прямо через шейные позвонки, как веревочки сквозь бусы.
 Позвоночные артерии в канале шейных позвонков
Позвоночные артерии в канале шейных позвонков
При шейном остеохондрозе эти артерии могут испытывать давление смещенными позвонками и деформированными дисками. Это нетрудно распознать с помощью ультразвукового исследования сосудов.
 Вертеброгенное воздействие на позвоночную артерию при остеохондрозе, смещении шейных позвонков (слева), смещении позвоночного диска (справа)
Вертеброгенное воздействие на позвоночную артерию при остеохондрозе, смещении шейных позвонков (слева), смещении позвоночного диска (справа)
Пережатая артерия плохо подает кровь к мозгу, отсюда и характерные симптомы вертебробазилярной недостаточности (возможны в разных сочетаниях):
- Потеря равновесия;
- Ухудшение зрения и потемнение в глазах;
- Шум в ушах, снижение слуха;
- Полуобмороки и обмороки;
- Ухудшение самочувствия при некоторых положениях головы и шеи.
Лечение остеохондроза шейного отдела позвоночника
Во время обострения остеохондроза шейного позвонка применяют вытяжение (больного укладывают на кровать с приподнятым изголовьем и фиксируют голову при помощи специальной петли), чтобы разгрузить межпозвонковые диски. С той же целью нужно носить воротник Шанца. Для снятия боли назначают обезболивающие и противовоспалительные препараты. При сильных болях, которые никак не проходят, врач может провести блокаду: ввести раствор анестетика в область пораженных нервных корешков. Применяют физиотерапию: лечение ультразвуком, электрофорез с новокаином.
Когда обострение стихает, лечение остеохондроза шейного отдела позвоночника предусматривает массаж, лечебную физкультуру, физиотерапию.
Врачи медицинского центра Международная клиника Медика24 знают, как эффективно лечить остеохондроз шейного отдела, дадут рекомендации, которые помогут предотвратить очередное обострение. Наши администраторы ответят вам в любое время суток, свяжитесь с нами по телефону +7 (495) 230-00-01.
Один из основных признаков шейного остеохондроза – боль в шее. Многие люди, столкнувшиеся с этим симптомом, не обращаются к врачу, а предпочитают лечить «хондроз» домашними методами. Есть, как минимум, два весомых повода отказаться от самолечения и обратиться к врачу-специалисту.
Во-первых, обезболивающие средства и народные методы, хотя и помогают на время снять боль, основную проблему не решают. Патологические изменения в позвоночном столбе продолжают нарастать. Со временем это грозит более серьезными последствиями. Вплоть до того, что может потребоваться хирургическое вмешательство.
Во-вторых, боль в шее возникает не только при остеохондрозе. Есть масса других причин. Разобраться и назначить правильное лечение может только врач.
Методы диагностики межреберной невралгии
При подозрении на межреберную невралгию следует обращаться к врачу-неврологу.
В большинстве случаев диагноз устанавливается на основе жалоб пациента, анамнеза заболевания и осмотра больного непосредственно на приёме
Врач обращает внимание на позу пациента: стремясь снизить боль, уменьшив давление на пораженный нерв, больной наклоняет корпус в противоположную сторону. Проводится пальпация межреберных промежутков в области локализации боли
Устанавливается потеря чувствительности и побледнение кожных покровов.
Иногда может потребоваться инструментальная и лабораторная диагностика:
ЭКГ
ЭКГ проводится в случае болей с левой стороны. Цель – исключить проблемы со стороны сердца. В комплексе с ЭКГ может быть назначена эхокардиография (УЗИ сердца).
Рентгенография грудной клетки
Рентгенография органов грудной клетки проводится с целью исключить заболевания легких и плевры.
УЗИ органов брюшной полости
Обзорное ультразвуковое исследование позволяет исключить заболевания органов брюшной полости.
Нейромиография
Электронейрография назначается, как правило, при подозрении на травматическую природу межреберной невралгии.
Рентгенография позвоночника
Рентгенография грудного отдела позвоночника позволяет установить причины корешкового синдрома. Для оценки состояния позвоночника также могут назначаться компьютерная томография или МРТ.
Анализ крови на антитела к вирусу герпеса
Проводится при подозрении на вирусное происхождение межреберной невралгии.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Симптомы миелопатии
Миелопатия не всегда проявляется болью. При наличии болевого синдрома он обычно имеет опоясывающий характер. Боль отдает во внутренние органы, область паха или ноги.
Более серьезные симптомы связаны с нарушением иннервации. Это онемение, потеря чувствительности и мышечная слабость, ощущение холода в ногах, частичный или полный паралич ног. Нормальное прохождение нервных импульсов в грудном отделе нарушается. Это приводит к дисфункциям мочеполовой системы, нарушению работы органов малого таза.
Одновременно грудной отдел отвечает за иннервацию рук. Отсюда такие симптомы миелопатии как онемение, потеря чувствительности, холод в руках, мышечная слабость рук.
Сдавление спинного мозга нередко сопровождается покалыванием в груди или в спине, подергиванием грудных мышц, мышечными спазмами.
Питание при остеохондрозе грудного отдела
Грудной остеохондроз относится к болезням холода. Тибетская медицина рассматривает его расстройство систем Слизь (Бад-кан) и Ветер (Рлунг). Первая отвечает за жидкости и соединительные ткани, вторая – за нервы, спинной мозг. Обе системы имеют природу холода, поэтому питание при остеохондрозе должно быть согревающим. Сухую, грубую пищу лучше исключить.
Сахара, белого хлеба, кондитерских изделий следует избегать. Картофель, капусту и другие охлаждающие продукты желательно корректировать согревающими пряности, таким как черный перец, гвоздика, корица, имбирь, др. Очень полезны мускатный орех и куркума. Первый хорошо воздействует на нервную систему, а вторая пряность – на печень, от работы которой зависит выработка коллагена (строительного материала для дисков позвоночника).
Упражнения для профилактики остеохондроза
Предупредить болезнь помогают комплексные тренировки для укрепления мышц спины и шеи. Самые простые «домашние» упражнения для профилактики остеохондроза:
- Упритесь лбом в ладонь и надавливайте, напрягая мышцы шеи в течение 7 секунд. Поочередно (в 3 подхода) повторите упражнение для затылка и каждого из висков.
- Слегка запрокиньте голову и начинайте медленно подводить подбородок к груди, преодолевая напряжение шейных мышц (5 подходов).
- Выпрямитесь и до упора поверните голову влево, а затем вправо (5 подходов). Повторите упражнение с прижатым к шее подбородком.
- Встаньте прямо, руки «по швам», ноги вместе. Вытяните руки вперед, а затем прогнитесь назад. Опустите руки и прогнитесь вперед, несильно выгибая спину «кошкой». До 10 подходов.
- Встаньте на четвереньки. Прогните спину вниз, глядя прямо перед собой. Задержитесь на 3 секунды. 5 подходов.
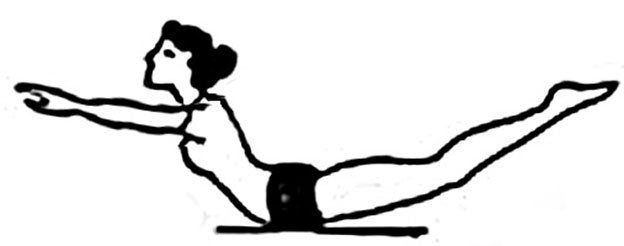
- Лежа на животе, упритесь руками в пол и постарайтесь прогнуться назад.
- Лежа на животе, постарайтесь поднять голову и ноги, выгнувшись «лодочкой».
Профилактические комплексы ЛФК при остеохондрозе направлены преимущественно на поддержание гибкости позвоночника. Помните, для стойкого результата зарядка ЛФК при остеохондрозе требует ежедневных тренировок! Не болейте!
Симптомы остеохондроза у мужчин
Проявление данного заболевания у мужчин в большинстве случаев связано с их профессиональной деятельностью. Сюда относится, как тяжелый физический труд, так и статичное нахождение в одной и той же позе. В качестве примера, можно привести водителей-дальнерейсников, которые могут часами находиться за рулем, не давая отдыха своему позвоночнику. Клиническая картина зависит от степени поражения и локализации воспалительных процессов, а симптомы остеохондроза обычно представляют собой:
- ярко выраженную острую боль в области верхней части позвоночника, нередко отдающей в голову (шейный остеохондроз);
- неприятные ощущения и ноющую боль в области груди и сердца или непосредственно в спине (грудной остеохондроз);
- сильная боль в нижней части позвоночника и нижних конечностях, которая многократно усиливается при движении (поясничный остеохондроз;
- набор вышеописанных симптомов при тяжелой форме недуга (смешанный остеохондроз).
При поясничной форме заболевания у мужчин могут фиксироваться нарушения в мочеполовой системе, нередко приводящие к снижению уровня потенции и проблемам в интимной жизни. Поэтому большое значение имеет не только проведение врачебного осмотра, но и правильно оформленный анамнез пациента.