Плоскостопие 2 степени у детей
Содержание:
- Симптомы и клинические проявления
- Лечение плоскостопия
- Маркировка ортопедических стелек.
- Основные признаки продольного плоскостопия у взрослых
- Важность остеопатической помощи для детей
- Развитие деформации из-за нарушения формирования костей и суставов
- Мифы об операции по удалению халюс вальгуса
- Нарушение работы внутренних органов
- Лечение поперечного плоскостопия
- Искривление позвоночника
- Клинически значимая анатомия
- Лечебный массаж от плоскостопия
- Симптомы
- Виды и причины
- Уплощение свода стопы мкб 10
- Методы лечения плоскостопия
- Диагностика
- Где искать информацию?
Симптомы и клинические проявления
Признаками
синдрома полой стопы являются жалобы пациента на боль в стопе (особенно в
латеральной её части ввиду повышенной нагрузки), потерю равновесия, проблемы с
передвижением и ношением обуви. Характер симптомов может меняться в зависимости
от деформации. К основным симптомам полой
стопы причисляют такие расстройства, как:
- метатарзалгия;
- болевые ощущения под первой плюсневой костью;
- подошвенный фасцит;
- болезненные мозоли;
- артрит лодыжки;
- воспаление ахиллова сухожилия.
К
прочим симптомам относят:
- кератоз;
- латеральную дестабилизацию голеностопного сустава;
- варусное положение пятки;
- плантарную флексию носка;
- стрессовые переломы нижних конечностей;
- боль в коленях;
- синдром илиотибиального тракта;
- боль в спине;
- потерю устойчивости.
Лечение плоскостопия
Для
назначения лечения очень важно разделить
пациентов на две группы: с гибкими или
жестким плоскостопием. Как упоминалось
ранее, жесткое плоскостопие обычно
связано со сложными костными деформациями
и требует более подробного исследования
хирургом-ортопедом
Гибкое плоскостопие
можно разделить на бессимптомное и
симптоматическое.
Гибкое
плоскостопие физиологично, бессимптомно
и не требуют лечения. Дети с бессимптомным
гибким плоскостопием должны находиться
под клиническим наблюдением на предмет
появления симптомов и признаков его
прогрессирования. Продолжение
прогрессирования требует переоценки
для выявления другого основного
заболевания. Поскольку связанные с
ростом изменения выравнивания и
подвижности стопы будут продолжаться
примерно до восьми лет, ожидается, что
проблемы развития стопы решатся к этому
возрасту. Таким образом, сохранение
плоскостопия у детей старше 8 лет требует
дальнейшего обследования, несмотря на
отсутствие симптомов.
В
отличие от бессимптомного гибкого
плоскостопия, симптоматические формы
приводят к субъективным жалобам, ухудшают
функцию и дают существенные объективные
результаты. Это боль по ходу медиальной
части стопы, боль в голени и колене,
снижение выносливости, нарушения
походки, выступающая медиальная головка
таранной кости, вывернутые пятки и
уплотнение ахиллова сухожилия.
Первоначальные варианты лечения включают
изменение физической активности, ношение
правильной обуви и ортезов, упражнения
на растяжку и укрепление, а также прием
нестероидных противовоспалительных
препаратов (в более тяжелых случаях).
Кроме того, по возможности необходимо
выявлять и лечить сопутствующие
заболевания, такие как ожирение, слабость
связок, мышечную гипотонию и проблемы
с проксимальными отделами конечностей.
При положительном исходе и устранении
симптомов рекомендуется последующее
наблюдение.
Консервативное лечение гибкого плоскостопия начинается с обучения пациента и родителей. Дети и их родители должны быть проинформированы о том, что деформация плоскостопия может исчезнуть по мере взросления, и что нет никаких доказательств того, что эта деформация приведет к болезненному состоянию во взрослом возрасте. Обеспокоенные родители должны быть уведомлены о том, что физиологическое гибкое плоскостопие имеет естественную историю улучшения с течением времени. Может быть показано периодическое наблюдение для выявления признаков прогрессирования. Однако родители должны знать, что нефизиологическое гибкое плоскостопие характеризуется прогрессированием с течением времени и степень деформации более серьезна. В этих случаях показано периодическое наблюдение.
Маркировка ортопедических стелек.
Чтобы разобраться в вопросе о том, как выбрать стельки, соответствующие индивидуальным показателям, необходимо обращать внимание на специальную маркировку. Именно она указывает на основное назначение вкладышей:
- ВП-1. Стельки с углублениями для продольного свода стопы и пятки. Рекомендованы беременным женщинам, людям с начальной стадией плоскостопия. В профилактических целях изделия показаны лицам, чья профессиональная деятельность предусматривает длительное нахождение на ногах, поднятие тяжестей и высокие физические нагрузки.
- ВП-2. Модели с супинаторным вкладышем для пятки и продольных сводов. Используются для коррекции вальгусной деформации ступней и пяточной шпоры.
- ВП-3. Изделия оснащены вкладкой под пятку, пронатором для продольного вода. Подойдет для лечения вальгуса, предупреждения раскрученной стопы.
- ВП-4. Обладает такими же свойствами, что и предыдущий тип, но снабжается специальной наклейкой для жесткой фиксации большого пальца.
- ВП-5. Назначение этого вида ортопедических стелек – коррекция вальгуса. Вкладки располагаются в передней части стоп и на пятке.
- ВП-6. Применяются для предотвращения уплощения продольного свода. Супинаторы поддерживают стопу в правильном положении, для пятки предусмотрен амортизатор.
- ВП-7. Вдоль наружного края размещается пронатор, подпяточник характеризуется фиксирующими свойствами. Подойдут девушкам, которые часто ходят на каблуках, а также лицам с укороченной стопой и косолапостью.
- ВП-8. Модель имеет вкладыши, поддерживающие наружную часть стопы, крыло для правильного расположения большого пальца.
- ВП-9. Такие стельки для взрослых с ортопедическими свойствами рекомендованы для исправления незначительных деформаций. Благодаря подушечке под пяткой подойдет людям с укороченной конечностью.
- ВП-10. Изделия с углублением под пятку и продольный свод защищают от формирования мозолей, натоптышей в сочетании с вальгусом.
Нельзя забывать, что стельки, помогающие исправлять различные недостатки стоп, должны регулярно использоваться вместе с повседневной обувью. При необходимости изделия немного подрезают, но только по верхнему внутреннему краю. Делать наружные срезы запрещено, поскольку это может усилить деформацию.
ВП-1:
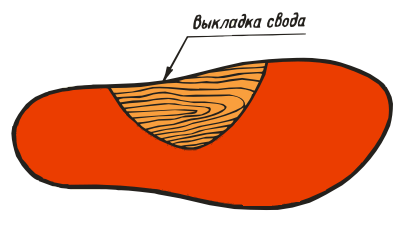
ВП-2:
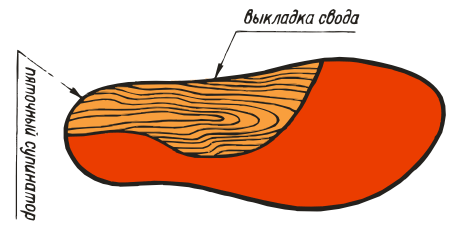
ВП-3:
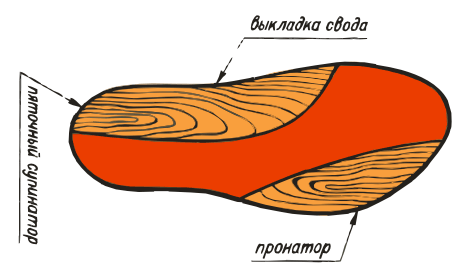
ВП-4:
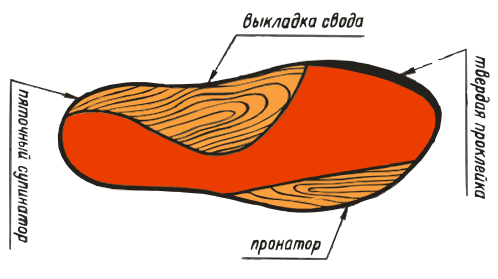
ВП-5:

ВП-6:
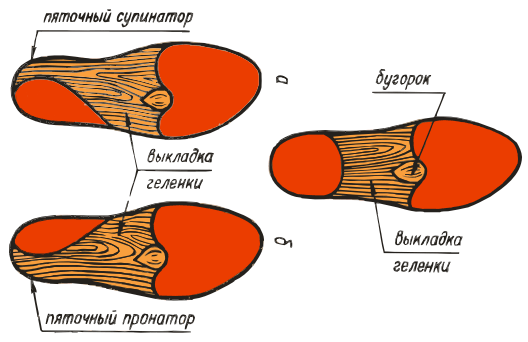
ВП-7:
ВП-8:
ВП-9:
ВП-10:
Основные признаки продольного плоскостопия у взрослых
О продольном плоскостопии говорят, когда изменяется кривизна ступни по внутреннему краю. Обычно это происходит в сочетании с другими деформациями ноги (30% случаев) и чаще встречается у молодых женщин до 25 лет. Пациенты жалуются на быструю утомляемость при ходьбе или долгом стоянии, на внезапное подворачивание ступни. Появляются проблемы с выбором обуви – старая и некогда удобная обувь становится узкой и некомфортной, так как стопа увеличивается в размере за счет распластанности
Внимательные пациенты обращают внимание на то, что в обуви быстрее изнашивается внутренний край подошвы. Это объясняется тем, что появляется косолапость, так как больной невольно начинает опираться на внутренний край стопы
Основные признаки поперечного плоскостопия у взрослых
Поперечное плоскостопие чаще встречается в более позднем возрасте, а некоторые эксперты утверждают, что у всех лиц старше 55 лет оно уже есть. При поперечном плоскостопии проседает свод, поддерживающий пальцы, поэтому они деформируются и становятся молотообразные. Пациент испытывает боль в передней части ступни. Появляются натоптыши и вросшие ногти. Кость разрастается и особенно это заметно на большом пальце – он начинает отклоняться в сторону, а у его основания появляется шишка. Первый палец часто травмируется, высокая вероятность появления вросшего ногтя. Другие пальцы как бы выпячиваются вверх и сгибаются, что тоже причиняет страдания. В зависимости от изменения угла свода различают 3 степени плоскостопия.
Признаки плоскостопия в зависимости от изменения угла свода
- Признаки плоскостопия 1 степени.
Плоскостопие выражено слабо. Продольный свод сохранен, его высота – не менее 25 мм. Пальцы немного расходятся и начинают натираться обувью при ходьбе. Появляются натоптыши. Ноги устают, к вечеру отекают. Походка меняется. Но непродолжительный отдых быстро снимает болезненность.
- Признаки поперечного плоскостопия 2 степени.
Свод стопы уменьшается и становится не выше 17 мм. Боль беспокоит довольно сильно. Ходить на длительные дистанции уже невозможно, стоять долго тоже трудно. Происходит искривление большого пальца ноги, появляется «шишка»
- Признаки поперечного плоскостопия 3 степени.
Свод практически отсутствует, пальцы загибаются вниз и имеют молоткообразную форму. Ходить тяжело даже на небольшие расстояния. Болят мышцы голени, лодыжка отечна, стопа полностью деформирована. Для перемещения нужна специальная обувь
Чем опасно плоскостопие?
Плоскостопие быстро прогрессирует. Чем более оно выражено, тем труднее стопам выполнять свою основную функцию. При плоскостопии 3 степени ноги перестают быть амортизаторами, больной двигается с большим трудом, а нагрузку принимает на себя позвоночник и суставы. В результате позвоночный столб искривляется, происходит увеличение поясничного прогиба, нагрузка на позвоночник многократно усиливается, межпозвонковые нервы ущемляются, появляются боли в пояснице, возникают грыжи дисков и т.д. Кроме того, страдают колени, тазобедренные суставы и голеностопы, развиваются артрозы, образуются пяточные шпоры, которые усугубляют ситуацию. Нарушаются процессы кровообращения с явлениями венозного застоя и варикозного расширения вен. Больной может стать инвалидом и нуждаться в хирургическом вмешательстве.
Чтобы избежать осложнений и операции необходимо обратиться к ортопеду при появлении первых симптомов, свидетельствующих о проблеме со стопами. Современная аппаратура сегодня позволяет поставить диагноз даже на начальных стадиях плоскостопия. Вовремя начатое лечение позволит сохранить ноги здоровыми и крепкими.
Важность остеопатической помощи для детей
Зачастую истоки плоскостопия у детей кроются в рождении. Связь самая прямая, хоть и не очевидная в медицинском обществе. Малыш, проходя родовые пути или подвергаясь резкому извлечению при кесаревом сечении, часто сталкивается со смещением затылочной пластины вперед — она находит на позвоночник. Организм не в состоянии восстановить природный баланс и начинает подстраиваться под имеющиеся обстоятельства. Лопатки выпячиваются, поясница прогибается внутрь, вес тела оседает на свод стоп, деформируя их вид, малыш косолапит. Малыш сразу привыкает ходить неправильно, нарушается походка, в результате развивается продольное плоскостопие, добавляется боль.
Если признаки продольного или поперечного плоскостопия, деформации стоп и нарушения походки отмечаются в детстве, то в течение жизни они только усугубляются. Стопа ослабевает под действием возрастающей нагрузки, практически всегда добавляются возрастные заболевания.
Врач осматривает ребенка, обязательно изучает состояние всего тела, а не только вид стоп. В первую очередь оценивает расположение участков черепа, шейных позвонков, позвоночник. Чем раньше малыш покажется врачу-остеопату, тем меньше негативных последствий проявляется у ребенка.
Процесс лечения стоп у остеопата чем-то напоминает массаж. В первые годы жизни пациента достаточно исправить форму черепа. Как результат — в большинстве случаев организм сможет отключить компенсаторные механизмы и снизить нагрузку на свод стоп. Деформация стоп не разовьется.
Остеопатия не обещает чудес. Иногда достаточно обратиться один раз, чтобы развитие стоп пошло в правильном русле, а другой ребенок потребует больше внимания. Люди зрелого возраста должны посетить несколько сеансов, ведь у них плоскостопие встречается как целый набор недугов.
Первый результат появляется сразу: легкость в ногах, своды становятся выше, косточка у большого пальца ноги чуть сглаживается, стопы лучше амортизируют, уходит боль. Меняется к лучшему манера ходить и внешний вид ног. Остеолечение не исключает ношение специальной обуви для комплексного восстановления стоп.
Диагноз устраняется и за счет воздействия остеопата на скелетно-мышечную систему. Он приводит части организма в физиологичное положение, снимает излишний тонус, выравнивает плечи, таз. Это оптимальный способ самовосстановления при болезни стоп.
Развитие деформации из-за нарушения формирования костей и суставов
У детей встречается ряд состояний, приводящих к деформации стопы при нормальной активности и подвижности. Это так называемые частично фиксированное плоскостопие — коалиции. Они возникают в результате нарушения закладки или развития костей и суставов стопы. Важнейшими из них являются: таранно-ладьевидная и таранно-пяточная коалиции. Происходит сращение указанных костей на небольшом протяжении, однако это мешает нормальному развитию стопы и формированию правильной ее формы. При обнаружении таких ситуаций оперативного лечения не избежать. Разъединение затронутых костей в детском возрасте является очень важным и характеризуется хорошими результатами. У взрослых часто из-за уже наступивших дегенеративных изменений (артроз сустава) результаты значительно хуже. В связи с чем раннее распознавание коалиций еще в детском возрасте является очень важным.
Приобретенное плоскостопие у взрослых
Мифы об операции по удалению халюс вальгуса
Среди людей существует множество мифов, касающихся хирургического избавления от «косточки». Развеем некоторые из них.
Нельзя делать операцию, если есть артрит и артроз. На самом деле, эти заболевания считаются относительными противопоказаниями
Операция возможна, просто врач будет относиться к вам с большим вниманием
Бесполезно оперировать: косточка всё равно скоро вырастет. При качественно выполненном вмешательстве вероятность повторного развития вальгусной деформации стремится к нулю. Рецидивы возникают, но крайне редко.
Придётся долго сидеть без движения и носить гипс. Современные технологии дают возможность передвигаться самостоятельно уже через несколько часов после процедуры. Кости скрепляются специальными конструкциями, поэтому необходимости в гипсе нет.
Нарушение работы внутренних органов
При деформациях позвоночника страдает не только он. С позвоночником тесно связаны внутренние органы. Рядом с ним расположены сосуды, проходящие к сердцу. Поэтому при искривлении позвоночника начинаются проблемы с сердечно-сосудистой системой.
Через спинной мозг нервные импульсы поступают ко всем органам, поэтому защемление нервов сказывается на их работе. Позвоночник тесно связан с функционированием сердца и сосудов, легких, почек и печени, желудка, головного мозга.
Кроме того на подошве стопы расположены биологически активные точки, которые являются проекциями всех органов человеческого организма и отвечают за их нормальную работу. Из-за неправильного положения стопы давление на эти точки происходит неравномерно, что отражается на работе соответствующих органов.
Как видите, последствия плоскостопия достаточно серьезны. Это не просто некрасивая форма стопы и невозможность носить модельную обувь. Поэтому не стоит запускать болезнь.
К сожалению, плоскостопиеполностью вылечить невозможно, но можно остановить его развитие (специальные стельки, супинаторы, массаж и др.). Лучше делать это на ранних стадиях, когда плоскостопие еще не привело к серьезным осложнениям.
Лечение поперечного плоскостопия
Лечение поперечного плоскостопия должно проводиться врачом-травматологом, после точной диагностики данного заболевания. Лечение зависит от степени плоскостопия. Лечение поперечного плоскостопия может быть как оперативным, так и консервативным (без операции).
Консервативное лечение поперечного плоскостопия комплексное и включает в себя ограничение нагрузки на стопы, подбор ортопедической обуви, использование ортопедических устройств для нормализации биомеханики, снижение лишнего веса. При наличии клиники бурсита или артроза 1-го плюснефалангового сустава, применяются противовоспалительные и анальгетические средства для купирования воспаления. В некоторых случаях применяется иммобилизация, физиотерапия, массаж, что способствует снижению повышенного мышечного тонуса, и как следствие — уменьшению боли. Консервативное лечение направлено на уменьшение боли, а также замедление прогрессирования поперечного плоскостопия
-
Подготовка к операции
при поперечном плоскостопии -
Проведение операции
при поперечном плоскостопии -
Наложение швов
на стопу
Оперативное лечение поперечного плоскостопия применяется при сильных и постоянных болях в стопах и при неэффективном консервативном лечении. В центе травматологии и ортопедии проводится весь спектр операций при лечении статических деформаций переднего отдела стоп. Применяются наиболее современные хирургические методики, позволяющие минимизировать отрицательное воздействие операционного стресса на больного и сократить реабилитационный период после операции, не используя иммобилизационных гипсовых повязок и костылей.
Искривление позвоночника
Позвоночник, вернее его здоровье, и плоскостопие очень тесно связаны.
При плоскостопии походка меняется: человек при ходьбе и стоянии опирается не целиком на стопы, а на их боковые поверхности. За счет этого смещается центр тяжести, и чтобы удержать равновесие, позвоночник вынужденно изгибается. Постоянное неправильное положение позвоночника закрепляется и остается навсегда. Так плоскостопие приводит к искривлению позвоночника.
Искривление позвоночника, в свою очередь, вызывает остеохондроз, грыжи межпозвонковых дисков, защемление спинномозговых нервов. А это боли, ограничения движения и значительное ухудшение качества жизни.
Клинически значимая анатомия
С
клинической точки зрения полая стопа характеризуется аномально большой высотой
продольного свода. С точки зрения биомеханики полая стопа формируется
повёрнутым вовнутрь носком, большим пяточным углом, высоко расположенной
средней частью стопы, плантарной флексией носка.
При уменьшении таранно-пяточного угла ладьевидная кость располагается сверху относительно кубовидной кости, а не посередине. Это приводит к затруднению работы сустава Шопара. Ладьевидная кость связывает стопу и голеностоп. Здоровая стопа вращается вокруг ладьевидной кости, в свою очередь кубовидная кость всегда движется одновременно с пяточной костью.
Лечебный массаж от плоскостопия
С помощью массажа мышцы приходят в тонус, налаживают кровообращение в стопах и снимают болезненные ощущения. Обычно назначают от 10 до 15 сеансов. Делают массажные движения на конечности от носков до поясницы, так как вся система связана и лечится комплексно. Вот нужные приемы:
Вот нужные приемы:
- Пальцы ног разгибают и сгибают.
- Поглаживают кожу ладонью либо костяшками пальцев.
- Своды стоп и пальцы пощипывают.
- Кончиками пальцев вкруговую растирают подошву, воздействуя на точки.
- Похлопываниями, поколачиваниями и надавливаниями производят вибрации.
Соблюдение диеты
Нет специально разработанной диеты. Но все же существует рекомендованное питание во избежание заболевания
Важно настроить обмен веществ и предотвратить набор лишнего веса, который увеличивает вредную нагрузку на стопы.Рациональное, сбалансированное питание с соблюдением режима, направленное на настройку обменных процессов в организмеЦельное молоко и творог обеспечит организму достаточное количество кальция, который важен при строительстве хрящей и костей. Это очень важный элемент для стоп при лечении плоскостопия.Жиры тоже должны присутствовать в питании, без них обмен веществ замедлится
Предпочтительно употреблять в пищу растительный жир и сливочное масло.Употребляйте нежирные рыбные и мясные блюда, гречневую кашу. Ваша пища должна быть богата белком. А чтобы он не разрушался и лучше усваивался организмом, следует готовить еду на пару, отваривать и запекать.Ешьте больше овощей и фруктов, круп.
Массажный коврик
Прекрасное лечебное действие производит на стопы специальные массажные коврики. Их можно приобрести в магазинах или сделать своими руками.В теплое время желательно ходить босыми ногами по земле, но в холод можно наполнить песком ящик и топтаться в нем по 10-30 минут в день. А можно сделать коврик из круглых морских камушков и топать по нему дома.Использование массажного коврика улучшает циркуляцию крови в стопах, тем самым выполняя лечебное воздействие. Укрепляет мышцы стоп.Кроме того, такой массаж воздействует на точки, расположенные на ваших стопах и приносит пользу не только ногам, но и всему организму.После использования массажного коврика вы получите лечебный эффект, а также снимите напряжение и усталость.Прекрасно выполнять такие массажи вечером перед сном. Ваши мышцы и нервы расслабятся, и вы с легкостью уснете. А утром заметите, что выспались и набрались сил.
Симптомы
Основные симптомы заболевания:
- Боли в стопах во время длительной ходьбы, стояния, бега. Со временем могут появляться жалобы на боли в голенях и в пояснице. У некоторых больных плоская стопа становится причиной болей в позвоночнике и .
- Боли, ломота, чувство тяжести, отёки в стопах и голенях по вечерам.
- Быстрое стаптывание обуви. Это особенно хорошо заметно, если пациент ходит на высоком каблуке.
- Женщины начинают испытывать сильные боли при ношении туфель на шпильках.
- Стопа как будто увеличивается в размерах. Прежняя обувь становится мала.
- Быстрая утомляемость мышц ног.
Симптомы поперечного плоскостопия:
- Внешне хорошо заметна поперечная распластанность стопы.
- Большой палец стопы отклоняется кнаружи, растет костная «шишка».
- На коже подошвы в области оснований пальцев появляются натоптыши – образования, похожие на мозоли.
- Происходит «молоткообразная» деформация пальцев.
Виды и причины
В зависимости от локализации изменений, ортопеды выделяют три вида плоскостопия:
- продольное: уплощение продольного свода стопы, чаще формирующееся в молодом возрасте;
- поперечное: уменьшение высоты поперечного свода, возникающее в среднем возрасте (35-50 лет), часто на фоне ношения неудобной обуви и стоячей работы; является нормой в возрасте до 10 лет;
- комбинирование: сочетание двух вариантов.
Плоскостопие делится на виды и в зависимости от основных причин, вызвавших его возникновение:
- врожденное: изменение формы стопы в связи с нарушениями внутриутробного развития; выявляется сразу после рождения и встречается крайне редко;
- приобретенное: связано с внешними или внутренними причинами; в рамках этого вида выделяют плоскостопие:
- статическое: обусловлено повышенной нагрузкой на стопу, встречается в 4 из 5 случаев заболевания;
- травматическое: развивается после травм стопы и голеностопного сустава (переломы, вывихи, растяжения и разрывы связок и т.п.);
- паралитическое: связано с параличом мышц стопы, например, после перенесенного полиомиелита или инсульта;
- рахитическое: изменение формы стопы на фоне нехватки витамина Д, связано с повышенной мягкостью костей.
Статическое плоскостопие диагностируется наиболее часто. Оно развивается и в детстве, и во взрослом возрасте и может быть обусловлено:
- врожденной слабостью связочного аппарата; часто сочетается с другими видами ортопедической патологии;
- избыточная масса тела: создает повышенную нагрузку на свод стопы;
- малоподвижный образ жизни: от нехватки нагрузки связки, образующие каркас стопы, слабеют;
- профессиональные факторы: длительная работа в стоячем положении, постоянный подъем тяжестей и т.п.;
- беременность: уплощению стопы способствуют рост веса и смещение центра тяжести;
- ношение неправильной обуви: высокий каблук или его отсутствие.
Уплощение свода стопы мкб 10

Плоскостопие — деформация стопы, характеризующаяся снижением высоты продольного и/или поперечного сводов.
Патогенез: В основе развития большинства форм приобретённого плоскостопия лежит неадекватность прочности и состоятельности костно — связочного каркаса стопы внешним нагрузкам.
Классификации • По характеру деформации: продольное, поперечное, комбинированное • По этиологии •• Врождённое — плоскостопие при врождённой неполноценности мышечно — связочного и костного аппарата стопы •• Приобретённое плоскостопие ••• Паралитическое: плоскостопие при параличе мышц, поддерживающих своды стопы (полиомиелит) ••• Рахитическое: развивается из — за деформаций патологически мягких костей стопы под влиянием нагрузки ••• Статическое: возникает при сочетании ослабления связочного аппарата стоп с чрезмерной нагрузкой (избыточный вес, тяжёлая физическая работа) ••• Травматическое: плоскостопие, возникающее после переломов костей, образующих свод стопы (как следствие тяжёлой травмы или неправильного лечения). Патоморфология • Продольное плоскостопие: увеличивается длина стопы, продольный свод уплощается (ладьевидная кость расположена ближе к полу, иногда выступает в медиальную сторону), стопа находится в состоянии пронации • Поперечное плоскостопие: происходит распластывание переднего отдела стопы, веерообразное расхождение плюсневых костей, на подошвенной поверхности стопы появляются болезненные омозолелости, I — й палец стопы оттесняется кнаружи, II — й палец молоткообразно деформируется.
Симптомы (признаки)
Клиническая картина • Быстрая утомляемость при ходьбе • Боли в стопах и голенях, усиливающиеся к концу дня • Пастозность стопы, отёчность в области латеральной лодыжки • При статическом плоскостопии появляются болевые участки •• В подошве: центр свода и внутренний край пятки •• В тыле стопы: центральная часть, между ладьевидной и таранной костями •• Под внутренней и наружной лодыжками •• Между головками предплюсневых костей •• В мышцах голени (перегрузка) •• В коленном и тазобедренном суставах (изменение биомеханики) •• В бедре (перенапряжение широкой фасции) •• В области поясницы (компенсаторное усиление лордоза) • При статическом поперечном плоскостопии характерным является сочетание распластанности переднего отдела стопы с отклонением I — го пальца кнаружи (hallux valgus), при этом в основании I — го пальца образуется слизистая сумка, резко болезненная при пальпации и ношении обуви.
1 Патология в системе МКБ
Сама по себе сводчатая часть стопы человека является конструкцией для амортизации, так что она подавляет встряхивание всего тела, когда он двигается.
Если постепенно мышечный и связочный аппараты начинают слабеть в этом месте, то стопа меняется, становясь плотнее, чтобы компенсировать такой недостаток.
Плоскостопие считается ортопедической проблемой. При этом недуге стопа деформируется, что вызывает опущение продольно и поперечно расположенного свода. Из-за этого человек чувствует боли при ходьбе не только в ногах, но и спине. Изменяется его походка.
В каждой отрасли используются различные классификации для упрощения применения данных. Это касается и медицины. Для нее создана специальная международная классификация болезней. Ее разрабатывала Всемирная организация здравоохранения.
Этот норматив считается основным для аккумулирования, анализирования и хранения данных по состоянию здоровья населения на всей планете. Этот международный норматив облегчает работу с данными, собранными со всех стран. Он применяется практически во всех государствах.
Включает список болезней по различным критериям, инструкцию к использованию и указатель по алфавиту. В современной версии выделен 21 раздел. Документ пересматривают через 10 лет, исправляя и дополняя его.
Плоскостопие тоже занимает свое место в системе международной классификации болезней. Но нужно учитывать, что для этого заболевания код по МКБ-10 будет не единым. Имеется несколько шифров, которые используются в зависимости от типа болезни.
В целом для плоскостопия применяется номер М 21.4. Если этот недуг считается врожденным, то применяется код Q 66.5. Если у пациента деформация стопы плосковальгусного типа, то код будет использоваться М 21.0.
Более детально такие разделы выглядят так.
Раздел с номером М 21 включает прочие изменения нижних и верхних конечностей, причем сами патологии являются приобретенными. Но в этот раздел не включена информация о лишении конечности.
Если имеются только деформации пальцев на руках или ногах, то в международной классификации применяется номер М 20.
Методы лечения плоскостопия
Полное излечение плоскостопия возможно только в детстве, поскольку у детей костный и мышечно-связочный аппараты находятся ещё в процессе формирования, и, устранив патологию, можно добиться последующего закрепления правильной формы стопы. Во взрослом возрасте речь идет лишь о некотором улучшении ситуации и остановке процесса дальнейшей деформации стопы.
Лечение плоскостопия у взрослых направлено, прежде всего, на снятие болевого синдрома и укрепление мышц и связок стопы.
Большое значение имеет ношение ортопедических стелек, позволяющих правильно распределять нагрузку по поверхности стопы. Ортопедические стельки-супинаторы возвращают стопе нормальное положение, выполняя при этом функцию амортизатора.
Обувь должна быть удобной, обязательно не тесной, с широким носком и на невысоком каблуке.
Травматологи-ортопеды «Семейного доктора» произведут диагностику заболевания (выявят степень плоскостопия) и назначат индивидуальный курс лечения. Чем раньше Вы обратитесь к врачу, тем меньшей деформации подвергнется Ваша стопа. При плоскостопии I-й степени еще возможна коррекция, дальше – только торможение деформации.
Медикаментозная терапия
Целью медикаментозной терапии при плоскостопии является снятие боли.
Физиотерапия
Для снятия боли также используются физиотерапевтические процедуры – массаж, магнитотерапия, фонофорез, электрофорез.
Лечебная физкультура
Ведущую роль в курсе лечения играет лечебная гимнастика, которой необходимо заниматься ежедневно. Комплекс лечебных упражнений подбирается лечащим врачом в зависимости от формы и положения стопы, возраста пациента и других индивидуальных особенностей. Такие специальные упражнения необходимо сочетать с обычными упражнениями для укрепления мышц голеней и стоп.
Хирургическое лечение
При высокой степени плоскостопия может потребоваться операция (исправление деформации стопы хирургическим методом).
Не занимайтесь самолечением. Обратитесь к нашим специалистам, которые правильно поставят диагноз и назначат лечение.
Диагностика
При подозрении на плоскостопие врач-ортопед назначает несколько обследований:
- плантография: получение отпечатка стопы на бумаге;
- подоскопия: оценка статического положения стопы в специальном аппарате;
- подометрия: измерение стопы и вычисление нескольких индексов, говорящих об отклонениях;
- подография: анализ биомеханики ходьбы с помощью специальной обуви и дорожки;
- электромиография стопы и голени: оценка биоэлектрической активности мышц;
- рентген: на снимке хорошо видны костные структуры стопы, их изменения и патологические образования.
Современная аппаратура позволяет рассчитывать множество параметров и анализировать отпечаток стопы в автоматическом режиме. Это значительно упрощает диагностику.
Где искать информацию?
Согласно Постановлению Правительства, в России существует как минимум 30 направлений подготовки высшего образования, на которые нельзя попасть без обязательного медицинского осмотра. К этим направлениям относятся:
- Ядерная энергетика и теплофизика;
- Судовождение;
- Сестринское дело;
- Продукты питания из растительного сырья;
- Педагогическое образование;
и т.д.
Список врачей, которых абитуриенту необходимо посетить, можно найти на сайте приемной комиссии вуза:
Пример документа, в котором указано, какие обследования и у каких специалистов нужно пройти, Московский государственный университет пищевых производств

