Эзофагит. причины, симптомы, диагностика и лечение эзофагита
Содержание:
- Этиология: новый подход
- Миф: ГЭРБ бывает только у людей с повышенной кислотностью
- Подготовка к хирургическому вмешательству
- Антисекреторные препараты, блокаторы Н2-рецепторов
- Современное лечение гастроэзофагеальной рефлюксной болезни
- Антациды
- Диагностика
- Наши врачи
- Лечение
- Наши услуги
- 3.Симптомы и диагностика
- Симптомы ГЭРБ
- Что такое рефлюкс и чем он опасен
- Классификация по степени поражения
- Симптомы
- Миф: ГЭРБ – это грыжа пищеводного отверстия диафрагмы
- Профилактика ГЭРБ
- Желудочно-кишечный тракт – входные ворота для вируса.
- Острый эзофагит: симптомы
- 4.Лечение эзофагита
- Почему возникает ахалазия кардии?
- 3.Диагностика болезни
- 1.Что такое эзофагит и его причины?
- ГЭРБ у детей
- Миф: погасил пожар в желудке антацидным средством — и порядок. Зачем пить таблетки?
Этиология: новый подход
Согласно преобладающей теории (с 1935 г.), ГЭРБ возникает, когда кислый желудочный сок выливается из желудка в пищевод, химически и механически повреждая слизистую оболочку пищевода, вызывая ее ожоги, раздражение, эрозии и, в конечном итоге, более серьезные последствия. Однако эта традиционная теория химического и механического раздражения слизистой оболочки пищевода не может полностью объяснить многие вещи, связанные с началом, симптомами и течением ГЭРБ.
В настоящее время появились сообщения о том, что ГЭРБ может быть иммунным воспалительным заболеванием, вызванным иммунными реакциями, а не прямым химическим повреждением слизистой оболочки пищевода желудочным соком. Гипотеза об этиологии иммунной ГЭРБ подтверждается одним из клинических исследований, проведенных в США. Результаты исследования были опубликованы в журнале American Medical Ассоциация.
Предварительные данные этого исследования показали, что Т-лимфоцитарный эзофагит, гиперплазия базальных клеток и клеток селезенки наблюдались у пациентов с тяжелой ГЭРБ, эффективно лечившихся ингибиторами протонной помпы (ИПП) после отмены ИПП, но с устойчивыми поверхностными клетками.
По словам руководителя исследования из Далласского медицинского центра ветеранов д-ра. Керри Данбар, это открытие предполагает, что патогенез рефлюксной болезни может быть связан больше с медиаторами воспаления и цитокинами, чем с химическим повреждением слизистой оболочки пищевода.
Воспалительная иммунная теория ГРЭБ могла бы легче и лучше объяснить не только начало и течение типичных симптомов этого заболевания, но и патофизиологию осложнений этойпатологии – метаплазию пищевода и слизистой оболочки Барретта.
 Пищевод Барретта
Пищевод Барретта
Недавние экспериментальные исследования на крысах также предполагают, что ГЭРБ более связана с иммунным, а не химическим кислотным поражением слизистой оболочки пищевода. Считается, что рефлюкс и химическое кислотное раздражение только инициируют иммунные воспалительные реакции в слизистой оболочке пищевода и, следовательно, играют менее важную роль.
Если иммуно-воспалительная теория этиопатогенеза ГЭРБ окажется верной, возможно, потребуется пересмотреть существующий режим лечения и профилактики рецидивов ГЭРБ. Не исключено, что расположение и роль антисекреторных препаратов (ИПП, блокаторы H2) могут измениться.
Предполагается, что иммунная теория рефлюксной болезни может более подробно объяснить причины и сущность не только типичных, но и недавно описанных атипичных форм (так называемых подтипов) ГЭРБ.
Исследователи предполагают, что ИПП и блокаторы H2 могут оставаться наиболее важными препаратами для лечения ГЭРБ, но схема лечения этого заболевания также должна включать препараты, влияющие на каскад иммунно-воспалительного ответа, особенно для более тяжелых и рефрактерных форм ГЭРБ.
Миф: ГЭРБ бывает только у людей с повышенной кислотностью
На самом деле. И это не так. Гастро-эзофагиальная рефлюксная болезнь может быть и при повышенной, и при пониженной, и при нормальной кислотности желудочного сока. Похожая ситуация и с бактерией Хеликобактер (Helicobacter pylori), которая считается не только основным провокатором язвенной болезни желудка, но и вызывает ГЭРБ. Однако к однозначному мнению на сей счет врачи не пришли. Зато известно, что лечение Хеликобактера сильными антибиотиками нарушает моторику как самого пищевода, так и нижнего пищеводного сфинктера, и таким образом стимулирует болезнь. Таким же расслабляющим на сфинктер действием обладают и некоторые препараты, а также нестероидные противовоспалительные и обезболивающие средства (особенно, если в их составе есть кофеин).
Подготовка к хирургическому вмешательству
В первую очередь проводят обследование, которое помогает установить точный диагноз. Оно может включать следующие методы диагностики:
- Манометрия. В пищевод вводят специальный инструмент в виде трубки, который во время глотания регистрирует сокращения мышц в стенке органа, их силу, скоординированность работы, расслабление пищеводного сфинктера.
- Рентгенография с контрастированием. Пациента просят выпить раствор рентгеноконтрастного препарата и проводят рентгенографию. Это помогает отследить движение контраста, выявить нарушения в работе органа, места сужений.
- Эндоскопическое исследование. Выполняют эзофагогастроскопию. Во время этой процедуры можно не только оценить проходимость пищевода, но и получить образцы тканей для биопсии. В частности, это необходимо при подозрении на злокачественную опухоль.
Во время предварительной консультации врач рассказывает пациенту о том, какое хирургическое вмешательство планируется выполнить, для чего это нужно, как будет проходить операция. Пациент должен сообщить хирургу о своих сопутствующих заболеваниях, лекарственных препаратах, которые он принимает, аллергических реакциях. Необходимо пройти предоперационное обследование, которое включает:
- общий и биохимический анализы крови;
- общий анализ мочи;
- исследования на инфекции: ВИЧ, сифилис, вирусные гепатиты;
- исследование свертываемости крови;
- определение группы крови AB0 и резус-фактора;
- ЭКГ;
- флюорографию;
- консультацию терапевта, по показаниям — других врачей-специалистов.
Операцию проводят под общим наркозом, поэтому за 8–10 часов до нее нельзя есть и пить.
Антисекреторные препараты, блокаторы Н2-рецепторов
Это лечение первой линии при ГЭРБ легкой и средней степени тяжести и эзофагите I-II степени. В клинической практике обычно используются четыре блокатора H2: ранитидин, фамотидин, циметидин и низатидин. Они более эффективны в подавлении нестимулированной секреции желудочного сока с пищей и поэтому рекомендуются «натощак» или на ночь.
Н2-блокаторы эффективны при лечении легкого эзофагита (70-80% пациентов выздоравливают), а также в антирецессивном лечении и профилактике рецидивов. Эффективность блокаторов H2 снижается при длительном применении, что приводит к тахифилаксии. Блокатор H2 рекомендуется для пациентов, страдающих ночными симптомами рефлюкса, особенно в виске Барретта.
Современное лечение гастроэзофагеальной рефлюксной болезни
Терапия ГЭРБ направлена на борьбу с симптомами и предотвращение последствий. Она может быть консервативной и медикаментозной. Сначала врачи предлагают пациенту попробовать изменить образ жизни:
- избавиться от лишнего веса;
- перейти на нормальный режим бодрствования и отдыха;
- отказаться от вредных привычек (курения, алкоголя);
- перейти на сбалансированный, щадящий рацион.
Диета является основным методом безмедикаментозного лечения ГЭРБ. Принимать пищу нужно небольшими порциями 5 раз в день. Рекомендуется избегать вечерних перееданий (последний прием еды должен быть минимум за 2 часа до сна). В рацион нужно включить побольше овощей. Мясо следует употреблять после варки или приготовления на пару. Из рациона исключаются пряности, жирное, жареное, газированные напитки, кислые фрукты. Блюда не должны быть слишком горячими или холодными.
Больным следует избегать ситуаций, способствующих повышению брюшного давления. Нельзя носить тугие брюки, пояса, корсеты, кофты, бандажи. Не рекомендуется прыгать, поднимать тяжести, выполнять интенсивные упражнения, нагружающие мышцы брюшного пресса. Идеальные виды спорта для людей с ГЭРБ: плавание, езда на велосипеде, пешие прогулки.
Если приступы изжоги появляются только в положении лежа, рекомендуется приподнять изголовье кровати или выбрать более объемную подушку. Нельзя ложиться сразу после трапезы или питья.
Больному придется отказаться от препаратов, которые могут провоцировать приступы ГЭРБ. К таким препаратам относятся:
- нитраты и нитратоподобные средства;
- нифедипин, Теофиллин, Прогестерон;
- антидепрессанты и спазмолитики;
- нестероидные противовоспалительные препараты.
Если симптомы ГЭРБ сохраняются, нужно перейти к медикаментозной терапии. Избавиться от проявлений и осложнений болезни помогают:
- препараты из группы ингибиторов протонного насоса;
- комбинированные антациды;
- диоктаэдрический смектит;
- прокинетики.
Медикаментозное лечение ГЭРБ длится от 4 до 8 недель. После основного курса нужно пройти поддерживающую терапию длительностью 6-12 месяцев.
Осложненные и запущенные формы ГЭРБ лечат хирургическим путем. Для исправления дефекта в пищеводе проводятся антирефлюксные операции. При грыже пищевода назначается фундопликация – подшивание желудка к диафрагме вокруг отверстия пищевода, благодаря чему создается манжета, регулирующая продвижение пищи.
Антациды
До 1980-х годов антациды были стандартным средством лечения легкой формы ГЭРБ. Они по-прежнему используются для уменьшения симптомов легкого рефлюкса. Антациды принимают после каждого приема пищи и перед сном.
 Прием антацидов перед сном
Прием антацидов перед сном
Антациды также полезны при побочных эффектах: они облегчают запор (алюминиевые антациды: ALternaGEL, Amphojel), могут усиливать жидкий стул (магниевые антациды: Phillips Milk of Magnesia). Гидроксид алюминия увеличивает pH содержимого желудка до >4 и подавляет протеолитическую активность пепсина, уменьшает симптомы расстройства желудка. Антациды не снижают частоту рефлюкса, но снижают кислотность текучего содержимого.
Гидроксид магния подавляет симптомы ацидоза, улучшает пищеварение. Антациды гидроксида магния осмотически задерживают жидкости в кишечнике, что растягивает стенки кишечника, стимулирует перистальтику кишечника и смягчает стул (слабительный эффект). При взаимодействии с соляной кислотой желудочного сока гидроксид магния превращается в хлорид магния.
Диагностика
Диагностика проводится с целью дифференцировать эзофагит от заболеваний со схожей симптоматикой, а также выявить причину развития болезни. Легче всего осуществляется постановка диагноза для острого заболевания: пациенты жалуются на специфическую боль. Жжение за грудиной (изжога) – это типичный симптом для воспаления пищевода, который заставляет пациента обратиться к врачу-гастроэнтерологу. Врач проводит опрос, выясняя возможные причины развития болезни, осмотр, а затем назначает дополнительные обследования.
В рамках диагностики эзофагита применяются такие методы:
- Эндоскопическое исследование пищевода (эзофагоскопия). Исследование позволяет выяснить степень повреждения слизистой, локализацию дефектов.
- Биопсия. Забор биологического материала происходит во время эндоскопии. Гистологическое обследование позволяет определить характер изменения слизистой, выявить неопластические процессы, эозинофильный эзофагит.
- Для диагностики нарушений моторной функции пищевода назначают эзофагоманометрию.
- Рентгеновское исследование пищевода. Исследование используется для выявления стеноза, дивертикулов, грыжи пищеводного отверстия диафрагмы.
- Суточная рН-метрия для выявления рефлюксной болезни, как причины эзофагита.
По результатам обследования лечащий врач выбирает тактику лечения.
Наши врачи

Стасева Ирина Вячеславовна
Врач — терапевт, гастроэнтеролог, кандидат медицинских наук
Стаж 20 лет
Записаться на прием

Игнатова Татьяна Михайловна
Врач-гепатолог, гастроэнтеролог, доктор медицинских наук, врач высшей категории
Записаться на прием

Демборинский Олег Иванович
Главный врач, врач гастроэнтеролог, кандидат медицинских наук, врач высшей категории
Стаж 29 лет
Записаться на прием

Щербенков Игорь Михайлович
Врач — гастроэнтеролог, кандидат медицинских наук
Стаж 22 года
Записаться на прием

Подистова Елена Анатольевна
Врач — гастроэнтеролог, врач высшей категории
Стаж 31 год
Записаться на прием

Харламенков Евгений Алексеевич
Врач — гастроэнтеролог
Стаж 8 лет
Записаться на прием
Павлова Надежда Михайловна
Врач — гастроэнтеролог, кандидат медицинских наук
Записаться на прием
Лечение
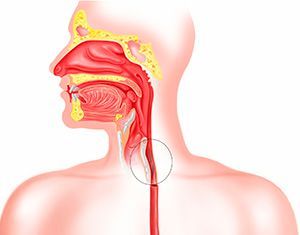
Лечение эзофагита определяется его причиной и степенью тяжести. Если эзофагит вызван химическим или термическим ожогом, то требуется госпитализация. Острую форму заболевания лечат медикаментами, отказом от пищи на 1-2 дня, а также соблюдением диеты.
Если у пациента развивается эзофагит инфекционной природы, то требуется терапия, направленная на уничтожение инфекционных агентов: антибактериальные, противогрибковые или противовирусные препараты. При рефлюксном эзофагите назначаются антисекреторные, антацидные препараты, прокинетики.
При выраженном болевом синдроме назначают обезболивающие препараты. При развитии флегмоны или абсцесса – хирургическое лечение.
Терапия хронического эзофагита предполагает устранение причины его возникновения. Остальные назначения идентичные: диета, медикаментозное лечение, отказ от вредных привычек. Некоторым пациентам показаны физиотерапевтические процедуры.
Прогноз благоприятный для эзофагита легкой и средней тяжести. Успех терапии во многом зависит от соблюдения рекомендаций по питанию и образу жизни. Специфической профилактики возникновения болезни не существует. Профилактика рецидива после успешного лечения – это соблюдение основных рекомендаций, которые врач дает после выздоровления.
Наши услуги
| Название услуги | Цена в рублях |
|---|---|
| Гастроскопия (видеоэзофагогастродуоденоскопия) | 6 000 |
| Колоноскопия (видеоколоноскопия) | 7 000 |
| УЗИ органов брюшной полости (печень, желчный пузырь, поджелудочная железа, селезенка) | 3 800 |
| Рентгеноскопия и рентгенография желудка | 4 800 |
- Гастроэзофагеальная рефлюксная болезнь (ГЭРБ)
- Пищевод Барретта
3.Симптомы и диагностика
Основным и классическим симптомом рефлюкс-эзофагита является изжога – весьма специфическое ощущение, хорошо знакомое практически любому гастроэнтерологическому больному, однако трудное для объяснения тем, кто никогда его не испытывал. Речь идет о пекуще-едком загрудинном жжении, которое в наиболее выраженных случаях сопровождается неприятным (вплоть до рвотного) привкусом во рту. Многие больные жалуются также на боль и першение в глотке.
Распространенными симптомами являются также отрыжка, чаще с привкусом желудочного содержимого, кашель, болевой синдром, расстройства глотания (обычно развиваются по мере нарастания рубцовых изменений в тканях стенок пищевода).
Косвенным признаком рефлюкс-эзофагита может служить также частый кариес, подлинной причиной которого в этом случае оказывается разрушительное для зубной эмали смещение рН полости рта в кислую сторону.
Клиническая картина может быть представлена различным сочетанием указанных (и других) симптомов; в некоторых случаях симптоматика очень долго остается слабо выраженной, в других – практически сразу приобретает интенсивный, мучительный характер. Как правило, проявления рефлюкс-эзофагита напрямую связаны с приемом пищи и последующей активностью (наклоны туловища вперед, поза сидя, лежа и т.п.).
Диагностическим стандартом в современной гастроэнтерологии является ФГДС, – полное название «фиброгастродуоденоскопия», – способ подробного исследования желудочно-кишечного тракта на участке от глотки до двенадцатиперстной кишки включительно. ФГДС подразумевает применение сопряженного с компьютером эндоскопа, тонкого и гибкого, оснащенного мощной видеокамерой с подсветкой, набором манипуляторов для отбора биоптата и желудочного сока, доставки лекарственных средств и т.п. Такая технология вызывает значительно меньше дискомфорта, чем памятные многим «резиновые шланги» прошлого века. ФГДС производится в течение нескольких минут, под местной анестезией, подавляющей рвотный рефлекс и другие неприятные ощущения. Вместе с тем, метод позволяет исследовать клиническую ситуацию, в прямом смысле слова, изнутри, – как в режиме реального времени, так и в записи, для последующей оценки динамики. По мере диагностической необходимости назначают также общеклинические и специфические анализы, рН-метрию, рентгенографию и другие дополнительные исследования.
Симптомы ГЭРБ
Клинические признаки этого заболевания очень различаются – от эпизодически появляющейся изжоги, с которой пациенты практически не обращаются к специалистам, до выраженных проявлений рефлюкс-эзофагита (боли за грудиной и в момент глотания), что требует лечения в условиях стационара.
Основные симптомы ГЭРБ:
- изжога;
- отрыжка с кислым привкусом;
- жжение за грудиной, появляющееся сразу после приема пищи, в наклоненном положении туловища или во время сна;
- боли за грудиной, распространяющиеся в область между лопатками, нижнюю челюсть, шею, левую половину груди
Помимо характерных признаков ГЭРБ, существуют и другие симптомы, по характеру напоминающие боли при сердечных болезнях, а также хронический кашель, бронхит, осиплость голоса, ларингит, синусит, фарингит, бронхиальную астму.
Осложнения рефлюкс-эзофагита:
- сужение пищевода, причиной которого является постоянное воспаление его слизистой оболочки и появление рубцовой ткани;
- язва пищевода – возникает из-за длительного воздействия агрессивных составляющий желудочного сока на пищевод;
- кровотечение;
- пищевод Баррета — осложнение, резко повышающее риск развития аденокарциномы (рака пищевода).
Что такое рефлюкс и чем он опасен
Обратный заброс содержимого полого органа называется рефлюксом. Это обратный ток жидкости, против направления ее естественного движения. Наиболее частый вид рефлюкса — обратный заброс содержимого желудка в пищевод.
Пища в желудке переваривается посредством соляной кислоты. Когда его содержимое попадает в пищевод, это вызывает резкое раздражение слизистой. Кислота обжигает ее. Если это происходит часто, регулярно, такое раздражающее воздействие приводит к воспалению, а затем и изъязвлению слизистой.
Причина рефлюкса — слабая работа сфинктера, запирающего пищевод и отделяющего его от желудка. В норме этот клапан должен препятствовать попаданию кислой желудочной среды на слизистые пищевода.
Помимо того, что постоянная изжога снижает качество жизни, изъязвление и воспаление слизистой пищевода повышает риск развития онкологического заболевания.
В ряде случаев это дает основания расценивать рефлюкс-эзофагит как предраковое состояние, а именно при образовании язвы, перерождении эпителиальных тканей и развитии болезни Барретта. Результатом этого процесса может стать образование аденокарциномы, рак пищевода.
Классификация по степени поражения
В современной клинической практике используется несколько классификаций, основанных на разных критериях. Базовая классификация по степени поражения выглядит следующим образом:
1. Неэрозивный рефлюкс-эзофагит. На внутренней стенке пищевода отмечается только покраснение слизистой оболочки.
2. Эрозивный рефлюкс-эзофагит. Отмечаются эрозивные поражения.
Эту классификацию большинство специалистов считают слишком примитивной, поскольку она отражает степень прогрессирования болезни лишь в самых общих чертах.
По мере сбора данных, полученных при эндоскопических исследованиях, гастроэнтерологи разных стран вывели собственные классификации с расширенными морфологическими критериями.
Классификация А.Ф. Черноусова
Ученый разделил эзофагит на три формы:
1. Легкий эзофагит. Нижняя треть пищевода умеренно гиперемирована и отечна, складки слизистой оболочки утолщены, сам пищевод слегка расширен.
2. Эзофагит средней тяжести. Более сильная отечность и гиперемия в нижней трети пищевода, его просвет расширен (но при этом в очаге воспаления сужен), присутствуют эрозивные поражения слизистой оболочки, сопровождающиеся кровоточивостью.
3. Тяжелый эзофагит. Ярко выраженная гиперемия и отечность нижней трети пищевода, значительно расширенный просвет пищевода (одновременно отмечается спазм в зоне поражения), слизистая оболочка изъязвлена, под фибринозными налетами обнаруживаются кровоточащие очаги эрозии.
Классификация А.Ф. Черноусова была принята еще в 1973 году и на протяжении более 20 лет была достаточно популярна среди отечественных специалистов.
Классификация Хетцеля-Дента
По данной классификации существуют четыре степени болезни:
- I степень: отмечается гиперемия (покраснение) и рыхлость слизистой оболочки при отсутствии эрозивных поражений.
- II степень: в эрозивный процесс вовлечено не более 10% слизистой.
- III степень: эрозии поражают не более 50% слизистой.
- IV степень: эрозивное поражение большей части слизистой или глубокая пептическая язва в любой части пищевода.
Эту классификацию использовали до середины 90-х годов. Затем ей на смену пришла классификация из Лос-Анджелеса, и про критерии Хетцеля-Дента стали понемногу забывать.
Лос-Анджелесская классификация
В 1996 году в Лос-Анджелесе прошел конгресс Всемирной гастроэнтерологической организации. На конгрессе была принята новая классификация, которая получила широкое распространение в зарубежной клинической практике .
| Степень | Клинические проявления |
| A | Один или несколько разрывов слизистой оболочки длиной не более 5 мм, ни один из которых не проходит между верхушками складок слизистой оболочки |
| B | Длина одного или нескольких разрывов слизистой оболочки превышает 5 мм, при этом ни один них не проходит между верхними частями двух складок слизистых оболочек |
| C | Разрывы слизистой оболочки проходят между вершинами двух или более складок слизистой оболочки, но занимают менее 75% окружности пищевода |
| D | Разрывы слизистой оболочки проходят между вершинами двух или более складок слизистой оболочки, занимая при этом более 75% окружности пищевода |
Классификация по А.Н. Окорокову
В отечественной клинической практике больше прижилась классификация Окорокова, которая тоже выделяет четыре степени тяжести болезни, однако с более понятными критериями:
- I степень: отечная и гиперемированная слизистая, отмечаются обильные слизистые выделения.
- II степень: помимо отека и гиперемии на слизистой отмечаются единичные эрозии.
- III степень: отечность, гиперемия и кровоточивость слизистой, множественные эрозии.
- IV степень: большая часть пищевода поражена эрозиями, выделяемая слизь приобретает вязкую консистенцию.
Классификация по Савари-Миллеру
Следует также упомянуть о классификации по Савари-Миллеру, принятой в 1994 году и получившей широкое распространение как в зарубежной, так и в отечественной клинической практике. По своей сути она представляет слегка модифицированную версию классификации Хетцеля-Дента:
- I степень: на фоне отека и гиперемии слизистой оболочки отмечаются линейные эрозии, которые занимают не более 10% окружности нижней трети пищевода.
- II степень: эрозии сливаются, занимая до 50% окружности нижней трети пищевода.
- III степень: множественные эрозивные поражения, которые занимают более половины окружности нижней трети пищевода.
- IV степень: глубокие язвы, стриктуры (сужения) пищевода в области поражения, цилиндрическая метаплазия слизистой оболочки.
Симптомы
При рефлюксе-эзофагите части пищи и воды продвигаются не вниз по желудочно-кишечному тракту, а, наоборот, обратно наверх — в пищевод и глотку. Фото: brgfx / freepik.com
Наиболее характерные проявления рефлюкс-эзофагита:
- изжога;
- тошнота;
- заброс желудочного сока и остатков пищи в ротовую полость;
- гиперсаливация (избыточное выделение слюны);
- неприятный привкус во рту после пробуждения;
- затрудненное и/или болезненное глотание как следствие спазма пищевода;
- чувство жжения в загрудинной области.
Важно! Часто чувство жжения за грудиной отдает в шею и левую часть груди. Поэтому иногда рефлюкс-эзофагит ошибочно принимают за стенокардию и другие заболевания сердца
Существуют также вторичные симптомы рефлюкс-эзофагита:
- осиплость голоса;
- чувство кома в горле;
- ухудшение состояния зубов из-за повреждения зубной эмали;
- воспаление десен;
- неприятный запах изо рта.
Совсем не обязательно, чтобы все эти клинические признаки проявлялись единовременно: даже двух-трех симптомов из этого списка вполне достаточно для того чтобы посетить гастроэнтеролога.
Миф: ГЭРБ – это грыжа пищеводного отверстия диафрагмы
На самом деле. Далеко не всегда. Чаще всего заброс в пищевод соляной кислоты из желудка или желчи (если человек страдает желчно-каменной болезнью), происходит из-за слабости нижнего пищеводного сфинктера (клапана), через который и поступает агрессивная для пищевода соляная кислота и/или желчь из желудка и/или желчного пузыря. При низком рефлюксе (забросе) — в нижнюю треть пищевода, при высоком — в среднюю и верхнюю, вплоть до ротовой полости.
возникает по многим причинам. Провоцирующими факторами гастро-эзофагиальной рефлюксной болезни являются курение; алкоголь; газированные напитки; работа, связанная с постоянным наклонным положением туловища и поднятием тяжестей; стрессы; переедание (особенно на ночь). Все это расслабляет нижний пищеводный сфинктер, нарушая необходимый для защиты слизистой пищевода естественный барьер.
Профилактика ГЭРБ
Предугадать развитие гастроэзофагеальной рефлюксной болезни у конкретного человека невозможно. Поэтому заболевание сложно предупредить. При наличии наследственной предрасположенности для профилактики рекомендуется:
- исключить физические нагрузки, способствующие повышению давления в брюшине;
- вести здоровый образ жизнедеятельности без вредных привычек;
- закалять организм;
- своевременно лечить заболевания ЖКТ;
- регулярно проводить диагностику паразитарных инвазий и, при необходимости, проходить лечение;
- питаться правильно, порционно, регулярно и сбалансированно;
- избегать стрессов, сильных нервных потрясений;
- лечить психоэмоциональные заболевания.
Смело заявить: «я вылечила ГЭРБ», могут далеко не все пациенты. Добиться полного выздоровления поможет инновационный подход к лечению в клинике АЦМД!
Желудочно-кишечный тракт – входные ворота для вируса.
Вирус проникает в организм не только через дыхательные пути, но и через клетки желудочно-кишечного тракта и печени, на поверхности которых также обнаружены рецепторы (или входные ворота) для вируса. Поэтому особенностью COVID-19 является высокая частота симптомов со стороны органов пищеварения. Примерно у 15% больных, переносящих COVID-19, наблюдаются тошнота и рвота, потеря аппетита, послабление стула, боль в животе. Иногда эти симптомы оказываются первыми проявлениями болезни, то есть предшествуют симптомам со стороны дыхательной системы, лихорадке и др. Именно поэтому экспертами в мире сделано заключение, что все пациенты с впервые появившимися желудочно-кишечными жалобами, должны проходить тестирование на COVID-19.
Кроме того, примерно у 1/3 больных, особенно при тяжелом течении COVID-19, наблюдаются изменения в биохимическом анализе крови, свидетельствующие о поражении печени (повышение АСТ, АЛТ, билирубина, щелочной фосфатазы, гамма-глутамилтрансферазы).
Как правило, все перечисленные симптомы и отклонения самостоятельно проходят при выздоровлении. Однако могут наблюдаться и осложнения -образование эрозий и язв, желудочные кровотечения и другие.
Более высок риск заражения вирусом, а также осложнений этой инфекции у больных, имевших до COVID-19 какое-либо хроническое заболевание органов пищеварения. Кроме того, отрицательное действие на органы пищеварения может оказывать назначаемое сложное лечение COVID-19, в частности нестероидные противовоспалительные (ибупрофен и др.), антибиотики, противовирусные препараты и др.
Острый эзофагит: симптомы
Клиническая картина острых эзофагитов зависит от степени поражения слизистой оболочки. Катаральные формы часто протекают бессимптомно, иногда пациент ощущает болезненное прохождение горячей или холодной пищи по пищеводу (одинофагия). При более тяжелом поражении (чаще ожоговом) возникает сильная боль, жжение за грудиной с иррадиацией (распространением) в шею, спину, дисфагия, отрыжка, изжога, гиперсаливация. При геморрагическом и эрозивном эзофагите возникает рвота свежей пищей с примесью крови, мелена (кровь в кале). При инфекционном поражении (дифтерия, скарлатина) в рвотных массах могут быть пленки фибрина. В наиболее тяжелых случаях острых эзофагитов (флегмонозный, некротический) развивается шок. Температура тела зависит от основного заболевания, а при прободении (разрыве) пищевода и развитии медиастинита повышается до фебрильных цифр (свыше 38 градусов).
4.Лечение эзофагита
Лечение эзофагита зависит от его причин. В числе препаратов, которые применяются в лечении эзофагита, могут быть лекарства, блокирующие выработку кислоты (лекарства от изжоги). Антибиотики и противовирусные препараты помогут справиться с инфекцией, а болеутоляющие лекарства, которые нужно глотать или полоскать ими горло, помогут снять болевой синдром. Кортикостероиды назначаются для лечения воспаления при эзофагите.
Если состояние пищевода из-за эзофагита не позволяет нормально глотать пищу, пациенту может быть рекомендовано внутривенное питание. Как правило, для этого требуется госпитализация в стационар.
Фрагменты таблеток, вызывающие раздражение пищевода (когда их не удалось проглотить), могут быть удалены во время эндоскопии.
В крайнем случае, когда состояние пациента серьезное, эзофагит сильный, и другие методы лечения эзофагита не дают нужного результата, может потребоваться хирургическая операция по удалению поврежденной части пищевода.
Почему возникает ахалазия кардии?
Причины развития заболевания до конца не изучены. Считается, что ахалазия кардии развивается в результате повреждения нервов пищевода. Существуют три наиболее распространенные гипотезы, пытающиеся объяснить происхождение патологии:
Аутоиммунная. Согласно статистике, люди с ахалазией кардии в 3,6 раз чаще страдают аутоиммунными заболеваниями по сравнению с общей популяцией. Кроме того, в крови у этих пациентов обнаруживаются определенные типы циркулирующих антител.
Инфекционная. Долгое время ученые считали, что основной причиной ахалазии кардии является трипаносомоз — заболевание, вызванное одноклеточными паразитами трипаносомами. Этот возбудитель может проникать в сердце, мышечный слой пищевода и накапливаться там
В настоящее время в качестве важного фактора рассматриваются вирусные инфекции.
Генетическая. Известно, что к ахалазии кардии у детей чаще всего приводит мутация AAAS12q13
Также ахалазия кардии встречается у 2% людей с синдромом Дауна.
3.Диагностика болезни
Помимо общего обследования и выяснения симптомов, которые вас беспокоят, для диагностики эзофагита врач может провести несколько специальных тестов:
- Верхняя эндоскопия. Во время этой процедуры при помощи длинной гибкой трубки с источником света (эндоскопа) можно осмотреть пищевод.
- Биопсия. Смысл биопсии заключается во взятии небольшого образца ткани пищевода, а затем его исследовании в лаборатории. Обычно ткань для биопсии берется во время эндоскопии. Это не больно.
- Рентгеновское обследование с предварительным глотанием раствора бария. Барий покрывает слизистую оболочку пищевода и отображается во время рентгена белыми зонами. Эта процедура позволяет врачам обнаружить какие-то аномалии в пищеводе.
1.Что такое эзофагит и его причины?
Эзофагит – это воспаление слизистой оболочки пищевода – трубки, по которой пища поступает из горла в желудок. Если эзофагит не лечить, он может причинять серьезное неудобство, вызвать проблемы с глотанием, язвы и рубцы на пищеводе. В некоторых случаях эзофагит приводит к состоянию, называемому пищевод Барретта. А пищевод Барретта, в свою очередь, один из факторов риска для развития смертельно опасного рака пищевода.
Причины эзофагита
Эзофагит развивается из-за инфекции или раздражения пищевода. Инфекция может быть вирусной, бактериальной, грибковой или вызвана заболеваниями, которые ослабляют иммунную систему. Причиными эзофагита могут быть инфекции:
- Candida. Это грибковая инфекция пищевода, вызванная тем же самым грибком, который часто становится причиной грибковых вагинальных инфекций. Кандидоз развивается в пищеводе, когда иммунная система сильно ослаблена, как например, у людей с сахарным диабетом или ВИЧ. В лечении этого типа эзофагита обычно помогают противогрибковые препараты.
- Герпес. Как и кандидоз, эта вирусная инфекция может развиваться в пищеводе, когда иммунная система организма ослаблена. Лечится антивирусными препаратами.
Раздражение, которое приводит к эзофагиту, может быть вызвано любым из следующих факторов:
- ГЭРБ, или гастроэзофагеальная рефлюксная болезнь;
- Рвота;
- Операция;
- Лекарства, например, аспирин и другие противовоспалительные препараты;
- Если вы запиваете таблетки слишком маленьким количеством воды или принимаете их непосредственно перед сном;
- Проглатывание токсичных веществ;
- Грыжи;
- Радиационные травмы, причиной которых может стать лучевая терапия при лечении рака.
ГЭРБ у детей
Рефлюкс-эзофагит у детей с заболеваниями органов желудочно-кишечного тракта выявляется в 17% случаев (приблизительно). Точный процент распространенности ГЭРБ в детском возрасте неизвестен, что обусловлено многообразием клинических проявлений заболевания.
Признаки ГЭРБ в детском возрасте разнообразны и многочисленны. Заподозрить заболевание у ребенка можно по:
- регулярной сильной рвоте после еды;
- частым отрыжкам с кислым ароматом;
- длительной икоте;
- утреннему кашлю;
- ощущению горечи во рту;
- болям за грудиной;
- ночному храпу;
- приступам затрудненного дыхания;
- истончению и потемнению зубной эмали.
Лечение гастроэзофагеальной рефлюксной болезни у детей мало чем отличается от терапии для взрослых. Часто ребенок самостоятельно перерастает заболевание, и оно исчезает бесследно, навсегда.
Миф: погасил пожар в желудке антацидным средством — и порядок. Зачем пить таблетки?
На самом деле. Принимать снижающие кислотность антацидные средства (особенно те, что содержат алюминий) дольше двух недель нельзя. В противном случае, можно заработать хронические запоры и даже … разрушающую память болезнь Альцгеймера. К тому же, эти препараты дают временный эффект и, что называется, замазывают проблему. Золотым стандартом лечения гастро-эзофагиальной рефлюксной болезни считается прием блокаторов протонной помпы (снижающих выработку желудочного сока) и прокинетиков (улучшающих сократимость нижнего пищеводного сфинктера) по схеме, которую назначит врач. Некоторые больные ГЭРБ принимают их пожизненно, другие — и их большинство — лишь в период обострения болезни профилактическими курсами.
А вот операция при гастро-эзофагиальной рефлюксной болезни может не принести должного эффекта и чаще всего рекомендуется лишь в тех случаях, когда у пациента есть большая грыжа пищеводного отверстия диафрагмы, при которой часть стенки желудка через нижний пищеводный сфинктер выпячивается в грудную клетку. Но это — относительно редкая ситуация. К тому же, у нас в стране слишком мало специалистов, которые такую сложную операцию могут провести на высоком уровне.
Подготовила Татьяна ГУРЬЯНОВААиФ-Здоровье от 20. 05. 2010 г.

