Лечение заболеваний клапанов сердца. ремонт и замена клапана сердца
Содержание:
- Симптомы
- Последствия патологии
- Лечение
- Классификация ПМК
- 3.Симптомы и диагностика
- 8.4. АОРТАЛЬНЫЙ СТЕНОЗ
- Лечение
- Что такое болезнь клапанов сердца?
- 1.Что такое врожденный порок сердца, его причины и разновидности
- Что такое сердечные клапаны?
- Часто задаваемые вопросы
- Причины аортального стеноза
- Врожденные пороки сердца
- Эпидемиология
- Что такое болезнь сердечного клапана?
- В чем отличие ВПС от ППС
- Прогноз и профилактика
- Митральные пороки сердца.
Симптомы
Иногда заболевание сердечного клапана не вызывает никаких неприятных признаков. В таких случаях единственным проявлением может быть сердечный шум, который можно услышать через стетоскоп.
Симптомы клапанных пороков сердца могут включать:
- Одышку, особенно во время физических упражнений или при лежании
- Головокружение или обморок
- Боль в груди или чувство давления
- Сердцебиение (ощущение выскакивания сердца из груди)
- Слабость или усталость
- Отек ног, лодыжек или живота
Многие из этих симптомов можно спутать с менее серьезными состояниями, последствиями старения или физической гиподинамией. Также подобные признаки могут возникать при других заболеваниях, поражающих сердце или легкие.
Тяжесть симптомов не всегда коррелирует с тяжестью клапанного порока сердца. Некоторым больным с незначительными проявлениями может потребоваться немедленное лечение, чтобы предотвратить дальнейшее повреждение сердца
Последствия патологии
Все зависит от формы и грамотно сформированных врачебных назначений. Если своевременно обнаружить опасность, обратиться к медицинскому профессионалу, пройти тщательное обследование, определить патологию, можно существенно улучшить качество жизни. Легкие разновидности поражений обычно не приводят к летальному исходу
Приминая лекарства, можно чувствовать себя вполне здоровым, осторожно, но заниматься активностями разного рода
Получить точную информацию по конкретному случаю удобно у лечащего кардиолога-специалиста. Доктор проанализирует имеющиеся особенности и выдаст прогноз, поведает о возможных последствиях.
Лечение
Воспаление кровеносных сосудов требует комплексного подхода: консервативного и хирургического. Терапия направлена на профилактику осложнений, подавление воспалительного процесса и разжижение крови.
Состояние покоя
На раннем этапе заболевания пациентам назначают постельный режим. Ногу рекомендуют поднимать над уровнем тела для профилактики тромбоэмболических осложнений. Длительность постельного режима варьируется от 4 до 12 суток.
Антикоагулянты
Второй этап консервативной терапии – прием препаратов, разжижающих кровь. К распространенным медикаментам относят «Гепарин», «Фраксипарин», «Дабигатран», «Вафарин» и «Кумадин». Препараты вводят внутримышечно или внутривенно, возможен пероральный прием.
Антикоагулянты дополняют «Тренталом» – средством для улучшения микроциркуляции крови на основе метилксантина.
Препараты для растворения тромбов
Уже имеющиеся тромбы растворяют «Урокиназой», «Альтеплазой», «Стрептокиназой». Пациенту на время устанавливают в нижнюю полую вену кава-фильтр, который задерживает кровяные сгустки и препятствует их проникновению во внутренние органы.
Компрессионное белье
Кровообращение нормализуют компрессионные чулки, колготки или носки. Вид белья подбирает врач в зависимости от локализации и сложности заболевания. В некоторых случаях компрессионное белье заменяют плотными эластичными бинтами.
Сбалансированное питание
Пациентам с повышенной вязкостью крови рекомендуют исключить бобовые продукты, бананы, жирную рыбу и мясо, а также черную смородину. Количество диетического мяса и рыбы сокращают до 1–2 маленьких кусков в неделю.
В рацион вводят пищу с разжижающими свойствами: имбирь, томатный и лимонный сок, яблочный уксус, льняное и оливковое масло, дыню, зеленый лук, чеснок, корицу.
Физиотерапия
Воспаление и болевой синдром хорошо убирает ионофорез. Аппаратную методику сочетают с калия йодидом, димексидом и гепарином. Ток обеспечивает более глубокое проникновение препаратов и усиливает их эффективность.
Ударно-волновая терапия
УВТ рекомендуют применять при варикозном расширении вен для профилактики тромбофлебита. Ультразвуковые волны тонизируют кровеносные сосуды, повышают их эластичность и уменьшают варикозные узлы, нормализуют микроциркуляцию крови. УВ-методика дает хороший результат, но в период обострения тромбофлебита она противопоказана.
Хирургическое вмешательство
Консервативные способы замедляют развитие тромбофлебита и снижают вероятность рецидивов, но их лучше сочетать с хирургическими методами лечения. Пациенту предлагают несколько вариантов:
- перевязывание воспаленной вены;
- запечатывание вены лазером или специальным препаратом;
- удаление поврежденных вен через небольшие проколы.
Метод лечения подбирает хирург после тщательной диагностики и сбора анамнеза. Люди, у которых был тромбофлебит, постоянно находятся в зоне риска и не защищены от рецидивов, поэтому они должны ежегодно посещать врача, соблюдать диету и пить много жидкости с высоким содержанием минералов для разжижения крови и профилактики тромбозов.
Классификация ПМК
Существует несколько классификаций ПМК в зависимости от различных параметров: происхождения, уровня регургитации и размера прогиба. Рассмотрим детальнее виды ПМК.
Врожденный ПМК
ПМК врожденного характера формируется еще в период внутриутробного развития плода. Эта аномалия связана с нарушением анатомо-функциональных особенностей соединительной ткани. Примечательно, что данная патология, как правило, никак не проявляет себя и не приводит к серьезным нарушениям.
Некоторые пациенты с врожденным ПМК испытывают боль в области сердца, головные боли и головокружения, расстройство сна, обморок, страдают от одышки и ряда других. Как правило, подобные симптомы при врожденном ПМК возникают внезапно, и так же исчезают. Одним из триггеров таких симптомов при ПМК служит стресс.
Пациенты с врожденными ПМК обычно не требуют специального лечения. Главное условие – регулярное обследование. Если проявления врожденного ПМК будут значительны, то врач может назначить лекарства для коррекции работы сердца.
Приобретенная форма
Приобретенный ПМК возникает в силу различных сердечно-сосудистых патологий. Среди них – ишемия, эндокардит (инфекционное поражение сердечной мышцы), инфаркт миокарда и даже травмы груди (хотя и встречается крайне редко).
Как и в случае с врожденным пролапсом митрального клапана, приобретенный ПМК редко дает о себе знать. Поэтому часто его обнаруживают случайно, при обращении пациента по поводу вышеупомянутых заболеваний.
Тяжелые формы приобретенного пролапса митрального клапана могут давать о себе знать одышкой при физических нагрузках (иногда даже в покое). Лечебная тактика в данном случае зависит как причинного заболевания, выраженности пролапса, возраста и ряда других особенностей.
Классификация ПМК по степени регургитации и размеру прогиба створок
Существуют и другие классификации ПМК. В зависимости от степени регургитации различают 3 степени патологии:
- I степень – при обратном токе кровь остается на уровне створок митрального клапана.
- II степень – кровь возвращается назад до половины предсердия.
- III – при обратном токе крови заполняется практически все предсердие.
В зависимости от размера прогиба створок митрального клапана различают еще 3 степени ПМК:
- I степень – когда створки прогибаются до 5 мм.
- II степень – с прогибанием до 9 мм (умеренная степень ПМК).
- III – размер прогиба составляет 10 мм и больше (значительная степень ПМК).
3.Симптомы и диагностика
Симптомы пороков сердца
При врожденном пороке сердца, симптомы могут проявляться не сразу. Со временем замедляется физическое развитие, возникает одышка при нагрузках, бледность.
Отставание в развитии нижней половины туловища характерно для «бледных» пороков сердца, так же жалобы на головную, сердечную боли, головокружение и одышку в подростковом возрасте.
Диагностика пороков сердца
Пороки сердца диагностируют кардиолог и кардиохирург.
С помощью ультразвука исследуют состояние клапанов, сердечных мышц, скорость движения крови в сердце. Применяют такие методы исследования как рентгеновское исследование – снимок грудной клетки и вентрикулографию — это рентген с использованием контрастного вещества, электрокардиограмма (ЭКГ), или методы на ее основе, например стресс-ЭКГ.
8.4. АОРТАЛЬНЫЙ СТЕНОЗ
Аортальный стеноз — стеноз устья аорты на уровне аортального клапана.
ЭТИОЛОГИЯ
Этиология аортального стеноза различная.
• Ревматический аортальный стеноз обычно сочетается с аортальной недостаточностью и митральным пороком, и данный порок в несколько раз чаще находят у мужчин.
• Врождённый аортальный стеноз нередко наблюдают у пациентов с двустворчатым аортальным клапаном, и обычно он не сочетается с другими пороками. Гемодинамические последствия такого стеноза могут быть заметными уже при рождении, но чаще они проявляются постепенно в течение первых десятилетий жизни.
• У пожилых лиц часто обнаруживают приобретённый неревматический кальцинирующий аортальный стеноз.
• Расширение восходящей аорты различной природы (чаще при атеросклерозе аорты, аневризме восходящей части, растяжении аорты из-за аортальной недостаточности и др.) может привести к относительному стенозу устья аорты.
Клапанный аппарат при ревматическом или врождённом аортальном стенозе особенно склонен к кальцинозу, что ведет к дальнейшему прогрессированию стеноза.
ПАТОГЕНЕЗ
При значительном аортальном стенозе увеличивается перепад давления между левым желудочком и аортой во время систолы, иногда превышая 100 мм рт.ст., возникает перегрузка левого желудочка, удлиняется период изгнания. Сердечный выброс в покое длительно остается нормальным вследствие значительных компенсаторных возможностей левого желудочка, его перегрузки и постепенной концентрической гипертрофии. Длительный период полной компенсации — характерная черта этого порока (рис. 8-5).
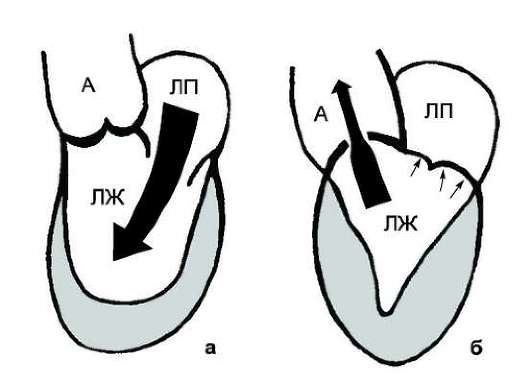 Рис. 8-5. Гемодинамика при клапанном стенозе устья аорты: а — диастола; б — систола. ЛП — левое предсердие; ЛЖ — левый желудочек; А — аорта.
Рис. 8-5. Гемодинамика при клапанном стенозе устья аорты: а — диастола; б — систола. ЛП — левое предсердие; ЛЖ — левый желудочек; А — аорта.
В патогенезе заболевания участвуют следующие механизмы.
Лечение
Радикальное устранение пороков возможно только хирургическим или эндоваскулярным способом. Медикаментозная терапия предназначена для борьбы с нарушениями кровообращения, уменьшением нагрузок на миокард и улучшения состояния пациента.
Во время хирургического или эндоваскулярного вмешательства осуществляется закрытие неправильно сформировавшегося отверстия, замена или протезирование пораженных клапанов искусственными.
Правильно оценив состояние пациента и патологические изменения в его организме, специалисты ЦЭЛТ выберут наиболее эффективную тактику лечения.
- Инфаркт миокарда
- Миокардит
Что такое болезнь клапанов сердца?
 Каждый сердечный клапан представляет собой сложный механизм, который подобно створкам ворот открывает и закрывает ток крови по камерам сердца и из сердца в аорту и легочную артерию. Клапаны позволяют крови течь только в одном направлении.
Каждый сердечный клапан представляет собой сложный механизм, который подобно створкам ворот открывает и закрывает ток крови по камерам сердца и из сердца в аорту и легочную артерию. Клапаны позволяют крови течь только в одном направлении.
Сердце человека состоит из четырех полостей – двух предсердий и двух желудочков. Кровь поступает в предсердия сердца по венам, из предсердий в желудочки, из желудочков в крупные артерии (аорту и легочную артерию). На пути ее движения в местах перехода предсердий в желудочки и желудочков в артерии расположены сердечные клапаны — подвижные заслонки, состоящие из отдельных элементов (створок). Если сердечный клапан не работает должным образом, возникают нарушения тока крови (в виде обратного тока, либо затрудненного тока крови).
Характер изменений клапанов сердца можно разделить на две группы :
— клапаны, которые не закрываются в полной мере (недостаточность клапана), что приводит к регургитации (обратному току) крови через клапан в обратном направлении (например, из аорты в левый желудочек) и
— клапаны, которые не открываются должным образом (стеноз клапана), что вызывает затруднение току крови и его ограничению.
Клапанные пороки сердца встречаются относительно часто, составляя от 20 до 25% всех органических заболеваний сердца у взрослых. Наиболее часто выявляются пороки митрального клапана, второе место по частоте занимают поражения клапана аорты. Почти во всех случаях у детей и в 90% случаев у взрослых возникновение порока связано с ревматизмом. Вторым по частоте заболеванием является бактериальный эндокардит. Редкими причинами формирования порока могут быть системная красная волчанка, склеродермия, ревматоидный артрит, у взрослых — атеросклероз, ишемическая болезнь сердца.
Особо следует отметить состояние, часто встречающееся у здоровых людей, называемое пролапсом митрального клапана, или «синдром щелчка»,»синдром хлопающего клапана»,»синдром щелчка и шума»,»синдром аневризматического прогибания митрального клапана»,»синдром Barlow», синдром Энгла и др. Cuffer и Borbillon в 1887 году первыми описали аускультативный феномен систолических щелчков (кликов) сердца. Термин «пролапс митрального клапана», получивший в настоящее время наибольшее распространение, впервые был предложен J Criley.
Митральный клапан перекрывает обратный ток крови из левого желудочка в левое предсердие. Пролапсом называется состояние, когда створки клапана в момент сокращения желудочка не закрывают отверстие «наглухо», а прогибаются в полость предсердия, пропуская кровь в обратном направлении. Это сопровождается характерным щелкающим звуком или сердечным шумом. Количество крови, возвращающееся в предсердие, может служить мерой выраженности порока.
В зависимости от того, когда появился порок клапана сердца, различают первичный и вторичный пролапс:
1. Первичный (идиопатический) пролапс клапана является врожденным, обусловлен генетическим дефектом строения соединительной ткани, из которой состоят створки клапана.
2. Вторичный (приобретенный) пролапс клапана сердца появляется в результате травм грудной клетки, ревматизма, инфаркта миокарда и других причин.
Сегодня некоторые эксперты считают первичный пролапс митрального клапана всего лишь разновидностью нормы, а вовсе не болезнью.
1.Что такое врожденный порок сердца, его причины и разновидности
Врожденный порок сердца – это сердечно-сосудистое заболевание, которое возникает еще до рождения, во время развития плода. При этом врожденный порок сердца может проявиться и сразу после рождения, и в старшем возрасте. А некоторые врожденные патологии сердца могут вообще не вызывать никаких симптомов.
Причины порока сердца
В большинстве случаев установить точную причину того, почему появился порок сердца, невозможно. Однако есть некоторые факторы, которые увеличивают шанс на рождение ребенка с пороком сердца. К их числу можно отнести:
- Генетические или хромосомные аномалии у ребенка, например, синдром Дауна;
- Прием наркотиков, алкоголя и некоторых лекарственных препаратов матерью во время беременности;
- Вирусная инфекция (например, краснуха, грипп), перенесенная матерью в первом триместре беременности;
Кроме того, риск рождения ребенка с пороком сердца увеличивается, если у родителей ребенка или у братьев и сестер есть это заболевание.
Стоит отметить, что помимо врожденного порока сердца существуют и приобретенные пороки сердца. Приобретенный порок сердца может развиться из-за некоторых заболеваний, например ревматизма, инфекционного эндокардита, атеросклероза, сифилиса, а также после травмы.
Виды врожденных патологий сердца
Наиболее распространены следующие врожденные проблемы с сердцем:
- Дефекты клапанов сердца. Дефекты клапанов сердца могут стать причиной сужения (или стеноза) клапанов, а также их полного закрытия, что препятствует нормальному кровотоку. Другие проблемы могут быть связаны с тем, что клапаны не закрываются так, как это необходимо, тем самым не позволяя крови течь в обратном направлении.
- Дефекты перегородок между предсердиями и желудочками. Отверстия между камерами сердца могут привести к смешиванию обогащенной и не обогащенной кислородом крови между правой и левой сторонами сердца, чего в норме быть не должно.
- Патологии сердечной мышцы, которые могут привести к сердечной недостаточности.
Что такое сердечные клапаны?
В здоровом сердце кровь проходит только в одном направлении. Клапаны закрывают отделы сердца, не давая крови идти в противоположном направлении. Этот процесс начинается, когда кровь из рук, ног, тела и головы поступает в правое предсердие. Это верхняя камера правой стороны сердца и является камерой хранения. Затем кровь попадает через трехстворчатый клапан в правый желудочек, который является нижней правой насосной камерой.
Правый желудочек перекачивает кровь через легочный клапан в легочную артерию, откуда она поступает в легкие для насыщения кислородом.
Насыщенная кислородом кровь вновь поступает в сердце через левое предсердие, которое является верхней левой камерой. Затем кровь через митральный клапан поступает в левый желудочек. Наконец, кровь проходит через аортальный клапан, а затем через аорту к остальным частям тела.
Все четыре сердечных клапана играют определенную роль в обеспечении того, чтобы кровь могла проходить только в одном направлении.
Часто задаваемые вопросы
Среднее время пребывания в стационаре 3-4 дня. Как правило, в день поступления утром вы проходите обследование, включающее в себя клинический и биохимический анализ крови (приезжать нужно натощак), делаете рентгеновский снимок, ЭКГ, ультразвуковое исследование сердца и консультацию кардиолога и кардиохирурга. Если все показатели в норме, на следующий день проводится операция по устранению порока. На третий день мы проводим контрольные исследования и выписываем Вас.
Для госпитализации в наш стационар вам понадобится паспорт или свидетельство о рождении ребенка.
Если пациент детского возраста, нужна справка о санэпидокружении (о том, что в последнее время ребенок не контактировал с инфицированными больными), которую вы получите в поликлинике по месту жительства.
Желательно иметь при себе предыдущие консультативные заключения, ЭКГ и рентгеновский снимок органов грудной.
Направление от кардиолога по месту жительства НЕ ТРЕБУЕТСЯ. Вы можете приехать на консультацию и последующее лечение в порядке самообращения. Если Вам более 30 лет или вы ощущали перебои в работе сердца, желательно провести холтеровское мониторирование по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня.
Если вы страдаете хроническим гастритом, язвенной болезнью желудка или двенадцатиперстной кишки необходимо сделать фиброгастродуоденоскопию. В случае подтверждения заболевания, Вам необходимо пройти курс лечения по месту жительства. Такое исследование можно провести и у нас, но это увеличит Ваше время пребывания в стационаре на 1-2 дня в случае отсутствия язв и эррозий.
Как правило, длительность операции в пределах 1-1,5часа. Но при сложных анатомических вариантах время операции может увеличится.
Всем взрослым пациентам операция проводится под местной анестезией. Пациент может наблюдать за ходом операции и общаться с персоналом. Исключение составляют пациенты с дефектом межпредсердной перегородки, которым во время операции требуется контроль транспищеводного УЗИ и для комфорта пациента операция проводится в состоянии медикаментозного сна. Все эндоваскулярные операции у детей и мнительных пациентов проводятся под общей анестезией.
Самый неприятный момент — это укол местного анестетика в паховую область. Затем болевая чувствительность полностью исчезает.
Через 3-6 месяцев имплантированные устройства полностью прорастают своими клетками — покрываются эндотелием и их уже не отличить от внутренней поверхности сердца. Все устройства выполнены из высокотехнологичного медицинского сплава, который не вызывает реакций отторжения или аллергических реакций.
Нет, установленные устройства не ощущаются.
Да, на КТ ограничений нет. На МРТ производители имплантов гарантируют безопасность при 1,5 и 3 Тесла. Перед обследованием обязательно сообщите радиологу о том, что у Вас установлен внутрисердечный имплант.
Необходимо ограничить сильную физическую нагрузку на 6 месяцев. Необходима профилактика респираторных инфекций, тонзиллита, кариеса. В случае, если заболевание начало развиватьс я, в схему лечения нужно включить антибактериальные препараты, после консультации с врачом. В течении первого месяца после операции необходимо также ограничить половую жизнь.
Немедленно вызовите скорую помощь, указав по телефону какой вид операции Вы перенесли. Затем перезвоните врачу, который делал операцию.
Причины аортального стеноза
Причиной развития стеноза устья аорты могут быть следующие заболевания:
1. Ревматизм,
2. Затяжной септический эндокардит,
3. Атеросклероз,
4. Инфекционные заболевания.
5. Врожденная патология
Кроме истинного органического стеноза устья аорты, выделяют относительный стеноз, когда аортальные клапаны не изменены, а восходящая часть аорты резко расширена вследствие артериальной гипертонии или в результате потери стенкой аорты эластичности (атеросклероз). Стеноз устья аорты создает значительное препятствие на пути тока крови из левого желудочка в большой круг кровообращения лишь в случае, если площадь аортального отверстия уменьшается более чем на 50%. Сохранение даже на 10-20% ее нормальной величины совместимо с жизнью. Удлинение систолы (времени сокращения) левого желудочка и рост давления в его полости, как компенсаторные реакции на сужение устья аорты, обусловливает развитие выраженной гипертрофии (увеличение мышечной массы) левого желудочка. Ни при каком другом пороке не развивается такая значительная гипертрофия миокарда левого желудочка, как при стенозе устья аорты. Так как в компенсации аортального стеноза принимает участие мощный левый желудочек, порок длительное время протекает без расстройства кровообращения. Длительный период компенсации — особенность этого порока.
Врожденные пороки сердца
ВПС образуется из-за аномального развития, неправильного роста миокарда в период созревания плода (примерно на 3-8 неделе беременности). Причины разнообразны, начиная от внешних негативных факторов, заканчивая наследственной предрасположенностью. Иногда ВПС развивается в первые 60 дней жизни ребенка, когда при перестройке кровообращения происходят ошибочные изменения. Система сосудов малыша не способна на самостоятельное функционирование.
Современная медицина насчитывает порядка 35-ти разновидностей, среди которых:
- Дефект межпредсердной перегородки (ДМПП).
- Дефект межжелудочковой перегородки (ДМЖП).
- Открытый артериальный проток (ОАП).
- Коарктация аорты (КА) и другие.
Когда диагностируется врожденный порок сердца, лечение стараются проводить с учетом возрастных особенностей пациента.
Эпидемиология
Среди населения США распространенность умеренных и тяжелых пороков клапанов, определяемых эхокардиографией, оценивается в 2,5%. В другой группе исследований, основанных на клинических признаках и симптомах, а также подтвержденном эхокардиографической визуализацией, оценочная распространенность, по меньшей мере, умеренных заболеваний клапанов, оценивалась в 1,8%. Это различие указывает на диагностику болезни клапанов сердца и иллюстрирует тот факт, что диагноз на основе только клинической информации не является надежным.
Распространенность не изменилась в зависимости от пола, но значительно увеличилась с возрастом, с 13,2% после 75 лет, против <2% до 65 лет. Преобладание дегенеративной этиологии объясняет более высокую распространенность патологии среди пожилых людей. Предполагается, что частота дегенеративных клапанных заболеваний возрастет со старением населения в западных стран.
Было обнаружено, что митральная регургитация является наиболее частым заболеванием клапанов, с преобладанием 1,7% по сравнению с аортальной регургитацией (0,5%), аортальным стенозом (0,4%) и митральным стенозом (0,1%).
Средний возраст пациентов, которым было исследовано сердце в больницах Европы, составлял 65 лет. Также было обнаружено, что аортальный стеноз является наиболее частым клапанным заболеванием у пациентов с назначаемым лечением. У 22% всех больных основной причиной была ревматическая болезнь сердца.
В развивающихся странах примерно 30 миллионов случаев ревматической лихорадки происходят ежегодно, как правило, в возрасте до 20 лет. Примерно у 60% пациентов развивается ревматическая болезнь сердца, которая становится клинически очевидной спустя одно-три десятилетия. Ревматическая болезнь сердца остается наиболее распространенной причиной болезни клапанов сердца в странах третьего мира. В западных странах эта патология является второй причиной недостаточности клапанов сердца.
Что такое болезнь сердечного клапана?
Сердце имеет четыре клапана: митральный, аортальный, трехстворчатый и легочной. Каждый из них расположен на выходе из одной из четырех камер сердца. В норме, когда во время сокращения сердца кровь проталкивается через его камеры, клапаны, закрывающиеся под давлением крови, предотвращают ее обратное вытекание.
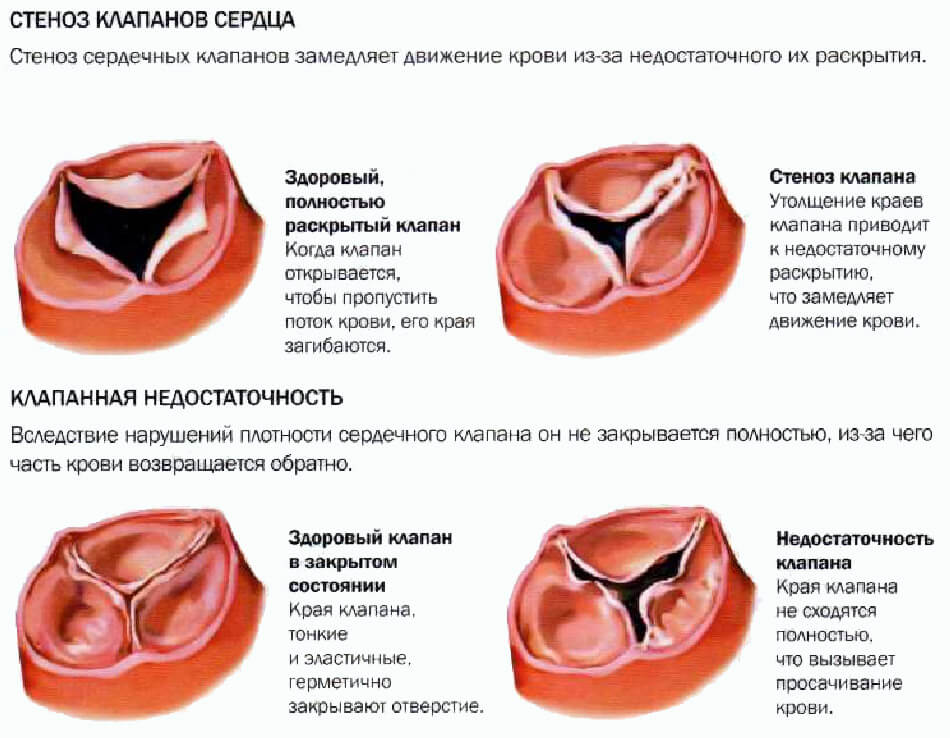
Иногда клапан может не открываться должным образом. Это состояние называется клапанным стенозом. Стеноз может возникнуть потому, что отверстие клапана слишком мало или потому, что составляющие клапана, которые открываются (называемые створками), становятся жесткими или сращиваются между собой. При клапанном стенозе сердце должно усердно работать, чтобы протолкнуть через узкое отверстие требуемый объем крови из предсердий в желудочки или из желудочков в крупные кровеносные сосуды.
При клапанной недостаточностью клапан полностью не закрывается. Иногда клапан выступает назад в предыдущую камеру сердца (так называемый пролапс клапана). Когда он полностью не закрывается, кровь в большем или меньшем количестве возвращается назад в предыдущую камеру. Клапанная недостаточность, как и клапанный стеноз, заставляет сердце работать с удвоенной силой.
При отсутствии лечения клапанные пороки могут привести к другим проблемам со здоровьем и, в частности, с сердцем. Нередко наблюдается их осложнение аритмиями, инсультом, легочной гипертензией или сердечной недостаточностью.
В чем отличие ВПС от ППС
Приобретенные на одном из жизненных этапов и врожденные кардиопатии имеют существенные отличия. И разница касается не только природы образования дефектов
Тут важно обращать внимание на нюансы, признаки патологии, механику нарушений. Лучше всего оценить разницу между двумя вариантами, рассмотрев таблицу
| Разновидность | Наименование | Клиника (картина) | Сбой движения крови, то есть гемодинамики |
| Без посинения покровов (ВПС) | Повреждения перегородок между желудочками, предсердиями. | Шум систолического типа в левой части грудной клетки, выпячивание передней стенки. | Кровь сбрасывается слева на право. Рефлекторный артериальный спазм приводит к повышению показателей легочного давления. Левый желудочек перегружается. |
| ОАП, когда проток не закрыт. | В левой части груди прослушивается шум систоло-диастолического вида. | По малому кругу кровоток усиливается. Левосторонние части перегружаются. Сброс происходит из аорты в легочную артерию. | |
| Стеноз (порок сердца). Сужение просвета легочной артерии. | Над клапаном ЛА есть грубоватый систолический шум. | Правый желудочек получает высокую нагрузку, легочный кровоток объединяется. | |
| Сужение просвета – коарктация. | Высокое давление, шумы по левому грудному краю. | Левый желудочек получает высокую нагрузку, недостаточный просвет мешает нормальному току крови. | |
| С посинением (ВПС) | ТМС – сосудистая транспозиция. | Гипоксия, выраженная достаточно ярко. | Питание органов нарушено. |
| Один желудочек. | Шумы систолитического характера вверху, гипоксия. | Кровь венозная и артериальная смешиваются, усиливается скорость ее движения. | |
| Фалло | Это тетрада | Кровь сбрасывается справа налево | |
| ППС, связанные с митральным клапаном | Недостаточность. | Систолический шум на верхушке. | Обратное кровяное течение в предсердие с левой стороны. |
| Стеноз. | Диастолический шум на верхушке. | Предсердие с левой стороны перегружено, расширено, гипертрофировано. | |
| ПАК (аортальный порок сердца) | Недостаточность клапана. | Сонные артерии заметно пульсируют. АД повышено (пульсовое). | Левый желудочек растянут из-за обратного кровяного сброса. |
| Сужение АК. | Обморочные состояния, болезненность, схожая со стенокардией. | Выброс крови в аорту нарушен. | |
| ПКЛА | Недостаточность клапана ЛА. | На клапане тон II ослаблен. | Кровь при движении снова забрасывается в желудочек справа. |
| Сужение ЛА. | Желудочек с правой стороны заметно пульсирует. | Выброс в легочную артерию затруднен. | |
| Травмы трехстворчатого клапана | Недостаточность. | Есть систолический шум. | Заброс крови в правое предсердие. |
| Стеноз. | Тон I усилен. | Правое предсердие перегружается, расширяется. Прослеживается гипертрофия. |
Прогноз и профилактика
В большинстве случаев при пролапсе митрального клапана прогноз благоприятный. Многие пациенты доживают до старости, так и не приступив к специфическому лечению. В данном случае крайне важными являются регулярные осмотры у врача (каждые 1-2 года) для отслеживания динамики патологического процесса.
Пациентам с ПМК следует предметно обсудить с врачом степени допустимых физических нагрузок
Для улучшения прогноза и качества жизни при ПМК следует отказаться от вредных привычек, наладить режим труда и отдыха, а также уделить внимание психическому здоровью. Напомним, что стресс является одним из ключевых триггеров возникновения неблагоприятной симптоматики при ПМК
В особых условиях пролапс митрального клапана существенно повышает риск внезапной сердечной смерти. Лица с признаками высокого риска были идентифицированы как молодые женщины с двулопастным ПМК и результатами электрокардиограммы с частыми сложными эктопиями, изменениями волны ST-T и инверсиями нижней волны T.
Митральные пороки сердца.
Показания к операции при митральном стенозе определяются площадью левого атриовентрикулярного отверстия. Митральный стеноз с площадью МК ≤1 см2 считается критическим. У физически активных пациентов или больных с большой массой тела сужение отверстия 1,2 см2 может также оказаться критическим. Таким образом, показанием к операции у больных с митральным стенозом является уменьшение площади МК < 1,5 см2 и II и более функциональный класс NYHA.Показанием к операции при митральной недостаточности является площадь эффективного отверстия регургитации > 20 мм2, II и более степень ругургитации и II-III функциональный класс NYHA. Оперативное лечение митральной недостаточности должно быть проведено до того как КСИ достигнет 40-50 мл/м2, так как увеличение его ≥ 60 мл/м2 предполагает неблагоприятный прогноз.
Хирургическая коррекция митрального порока осуществляется с помощью его протезирования искусственными механическими и биологическими протезами.
При имплантации протезов у пациентов с выраженной сердечной недостаточностью обязательно проводится сохранение естественного хордального аппарата или имплантация искусственных хорд из политетрафторэтилена.
 |
У 30-40% пациентов возможно выполнение реконструктивных операций на митральном клапане. Для этого используются различные методы реконструкции: аннулопластика на жестких и мягких кольцах, резекция створок, имплантация искусственных хорд, пластика «край в край». Восстановление нормальной функции митрального клапана у большинства пациентов в последующем не требует пожизненной антикоагулянтной терапии.
Операции на митральном клапане выполняются как из стандартной стернотомии, так и из правосторонней миниторакотомии.

