Фиброз
Содержание:
- К каким докторам обращаться, если у Вас фиброз легких
- Диагностика
- Диагностика пневмофиброза
- Классификация
- Что такое мастопатия?
- Что провоцирует / Причины Фиброза:
- Лечение мастопатии
- Лечение пневмофиброза
- С какими заболеваниями может быть связано
- Подготовка и проведение
- РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
- Микровоспаление и фиброз
- ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
- Диагностика
- Дальнейшая тактика
- Дифференциальный диагноз
- Лечение Фиброза:
К каким докторам обращаться, если у Вас фиброз легких
Диагностика фиброза легких основывается на анализе клинических критериев:
- прогрессирующая одышка,
- кашель,
- общая слабость,
- снижение массы тела.
Целесообразно провести анамнез жизни пациента для получения информации о перенесенных и имеющихся заболеваниях:
- пневмония,
- туберкулез (инфекционное заболевание, вызываемое микобактерией туберкулеза),
- системная склеродермия,
- ревматоидный артрит,
- вредная профессиональная деятельность, например, на производстве.
Специфическая диагностика представлена следующими процедурами:
- аускультация (выслушивания) и перкуссия (простукивания) легких;
- спирография (исследование объема легких и дыхательной функции);
- рентгенография грудной клетки (позволяет обнаружить изменения в легких);
- компьютерная томография (КТ) и магнитно-резонансная томография (МРТ) — позволяют наиболее детально определить характер изменений в легких;
- биопсия легкого — исследование кусочка ткани легкого, полученного при эндоскопическом исследовании бронхов (введение в дыхательные пути бронхоскопа) или во время операции; позволяет обнаружить рубцовую ткань в легком на микроскопическом уровне.
Диагностика
Лечение рака кожи, скелета и мягких тканей начинается с диагностики. Это необходимо для оценки всех особенностей опухоли: ее причин, типа, степени распространения, наличия или отсутствия метастазов, вовлечения в патологический процесс внутренних органов, мягких тканей, костей и пр.
Лечение рака кожи , как правило, начинается с консультации дерматолога или онколога, который, по результатам осмотра и данных анамнеза направляет пациента на инструментальную и лабораторную диагностику. Она включает в себя биопсию клеток с подозрительного участка кожи, и в ряде случаев — подлежащих мягких тканей. Обычно этого исследования достаточно для понимания характера новообразования: злокачественный ( меланома , базалиома и пр.) или доброкачественный. Также может быть назначена контрастная РГ, КТ, ПЭТ-КТ, МРТ на выбор врача.
Лечение рака мягких тканей требует определения точной локализации опухоли, дифференцирования ее от других патологий со схожими клиническими проявлениями и оценки степени распространения. Десмоидная фиброма , экстра — и интраабдоминальные опухоли могут исследоваться эндоскопическим методом или посредством диагностической хирургии, в зависимости от того, в каких мягких тканях развился злокачественный процесс.
Рак костей диагностируется на основании результатов обычной и контрастной рентгенографии, а также КТ или МРТ для понимания того, распространился ли процесс в мягких тканях.
Во всех случаях, независимо от того, выявлена меланома, десмоидная фиброма , саркома костей и мягких тканей или другой тип заболевания, проводятся лабораторные исследования (биохимический, клинический анализ крови, анализ на онкомаркеры и пр.)
Это важно для оценки работы внутренних органов и формирования программы терапии
Диагностика пневмофиброза
При выявлении признаков пневмофиброза следует обратиться к пульмонологу. После изучения всех жалоб пациента врач проводит прослушивание и перкуссию легких. Во время осмотра выявляются признаки ослабленного дыхания, которые могут дополняться влажными или сухими хрипами. При простукивании легких над зоной поражения определяется тупой звук.
Оценка функций внешнего дыхания выполняется при помощи спирометрии, пневмотахографии или пикфлуометрии. Эти методики выявляют снижение индекса Триффно, уменьшение жизненной емкости легких, нарушения проходимости бронхов. Также выполняется тест на уровень насыщения кислородом крови.
Классификация
Легочный фиброз — это хроническая патология, которая постоянно прогрессирует. В зависимости от степени замещения нормальной легочной ткани на фиброзную выделяют:
- пневмофиброз — начальная стадия, при которой в легких возникают соединительнотканные пучки (тяжи);
- пневмосклероз — на этом этапе часть легочной ткани замещается на фиброзную, что ухудшает дыхательную функцию;
- пневмоцирроз — происходит практически полное замещение бронхов, сосудов и альвеол соединительной тканью, размер пораженного легкого значительно уменьшается, поэтому органы средостения (сердце, пищевод, трахея, тимус) смещаются в сторону поражения.
По площади распространения легочный фиброз подразделяют на две формы:
- Локальная (ограниченная, очаговая). Патологический процесс в таких случаях захватывает не более одной доли легкого. Эта форма чаще всего развивается после перенесенных стафилококковых пневмоний. При ней нарушения дыхательной функции выражены незначительно.
- Диффузная. Патология охватывает практически все легкое, происходит уплотнение его ткани и уменьшение размеров. Воздухообмен в пораженном легком значительно снижается, что приводит к формированию хронической дыхательной недостаточности.
Что такое мастопатия?
Среди женщин распространено заблуждение, что фиброзно-кистозная мастопатия — это рак. На самом деле, ФКМ — это целая группа доброкачественных заболеваний молочной железы. Для них характерно изменение соотношения между железистой и соединительной тканью, а также появление пролиферативных процессов (разрастание ткани). В зависимости от их распространенности в молочной железе выделяют две формы болезни:
- диффузная — изменения охватывают большую часть молочной железы;
- узловая — мастопатия представлена отграниченными очаговыми новообразованиями по типу узлов.
При диффузном варианте ФКМ при ощупывании молочной железы определяются участки уплотнения в виде тяжей, зернистости или огрубения долек. Прикосновения к груди могут сопровождаться болезненными ощущениями. Узловая форма характеризуется появлением четких уплотнений в виде узлов различного размера. Они могут быть одиночными или множественными, а также могут локализоваться в обеих молочных железах. Морфологически узлы могут быть представлены фиброаденомами, кистами, липомами и другими доброкачественными новообразованиями.
Обе формы ФКМ могут быть с пролиферацией или без. О пролиферативной форме говорят в случаях, когда обнаруживаются участки разрастания тканей в протоках или дольках молочной железы. По степени выраженности процессов пролиферации выделяют несколько степеней заболевания:
- I степень — очагов пролиферации нет;
- II степень — ФКМ с разрастанием эпителия;
- III — пролиферация сочетается с атипией (изменением структуры) клеток.
Две последние формы рассматриваются как предраковые состояния. У пациенток с пролиферативными формами ФКМ может произойти раковая трансформация клеток, при этом риск увеличивается по мере увеличения количества очагов разрастания. (абзацы 5-7)
Что провоцирует / Причины Фиброза:
Важная роль в развитии фиброза принадлежит фибробластам, в то время как коллапс ретикулистромы в очагах некроза гепатоцитов, ранее считавшийся основным механизмом развития фиброза, имеет второстепенное значение. Иленный фиброгенез в печени наблюдается при повреждении гепатоцитов, воспалении, пролиферации дуктул (особенно при хроническом гепатите и циррозе). Индуцирующими фиброз факторами могут быть пептиды, макромолекулярные субстанции или фрагменты цитоплазматических органелл (лизосом), освобождающиеся при повреждении гепатоцитов. В процессе фиброгенеза определенная роль принадлежит синусоидальной поверхности поврежденного гепатоцита с редуцированием микроворсинок, базальной мембране, макрофагам, содержащим железо. При продолжающемся повреждении в пространстве Диссе между пролиферирующими синусоидальными клетками и гепатоцитами формируется базальная мембрана. В дальнейшем возникает порочный круг: повреждение гепатоцитов стимулирует фиброгенез, а фиброгенез усугубляет повреждение гепатоцитов из-за нарушения питания. Как известно, базальная мембрана окружает пролиферирующие мелкие желчные ходы. Ее волокнистая часть состоит из сдавленных соединительнотканных аргирофильных волокон, а гомогенная, ШИК-положительная, образуется эпителиальными компонентами — дуктулярными клетками.
Лечение мастопатии
Диффузная мастопатия лечится консервативным путем. При мастопатии рекомендуется ограничение в пище животных жиров, молочно-растительная диета, увеличение потребления овощей и фруктов, сои и других бобовых, пищевых волокон с отрубями злаковых; оптимизация веса тела; нормализация режима сна и бодрствования; увеличение двигательной активности и лечебная физкультура. Применяют в лечении мастопатии санаторно-курортное лечение, минеральные воды, физиотерапию, аутотренинг, психотерапию.
Применяемые лекарственные препараты можно разделить на 2 группы:
1. Гормональные средства: препараты на основе женских половых гормонов
2. Негормональные средства: витамины, адаптогены, мочегонные, успокаивающие, улучшающие работу печени, препараты калия, ферменты, обезболивающие, препараты йода. В лечении мастопатии используются фитотерапия и препараты на основе природных биологически активных веществ, биологически активные добавки к пище.
При сопутствующей патологии, вызывающей мастопатию, необходимо дополнительное лечение выявленных заболеваний: лечение гинекологических болезней, лечение заболеваний щитовидной железы, регулирование и стабилизация обменных процессов, лечение заболеваний печени и желчного пузыря, устранение венозного застоя в малом тазу, ликвидация синдрома дисбактериоза толстого кишечника и запоров.
Хирургическое лечение при мастопатии проводится лишь в нескольких случаях.
При наличии крупной кисты с жидким содержимым проводят пункцию кисты, отсасывают содержимое. Иногда для того, чтобы стенки кисты спались, внутрь нее вводят склерозирующие вещества. Подобные операции выполняются, как правило, в амбулаторных условиях. При локализованном фиброаденоматозе, как уже говорилось выше, нередко женщину приходится госпитализировать и с диагностической целью проводить секторальную резекцию молочной железы. При фиброаденоме молочной железы иногда в стационарных условиях проводят оперативное лечение: вылущивание опухоли молочной железы, секторальная резекция молочной железы. В большинстве случаев фиброаденому не удаляют, а проводят за ней динамическое наблюдение.
Если вам поставили диагноз мастопатия — не надо нервничать – разрастание тканевых структур часто напрямую связано с психопатической реакцией женщины. Не пугайтесь, если у вас обнаружили небольшие узловые образования. В арсенале врача много эффективных медикаментозных средств, позволяющих поддерживать «хорошую ситуацию» в молочной железе. Часто они дают возможность справиться даже с большим количеством узловых скоплений, которые раньше не поддавались консервативному лечению. Всеми силами противодействуйте стрессу. Полюбите себя, научитесь радоваться жизни, будьте общительны, делайте себе подарки по поводу и без повода, путешествуйте, ходите в театры, на концерты…
Не надо ходить к бабушкам, экстрасенсам и прочим чудотворцам, магическими пассами и фокусами уплотнение не ликвидировать – вы теряете драгоценное время.
Обязательно сохраните результаты обследования. Они пригодятся в дальнейшем для определения динамики изменений, которые происходят в молочной железе.
Занимайтесь самообследованием, запомните: положительный результат возможен лишь при очень аккуратном, последовательном и длительном лечении по схеме, рекомендованной врачом.
Вернуться к списку статей
Лечение пневмофиброза
Если выявлены локальные поражения в легких после воспалительных или деструктивных процессов, пневмофиброз развивается на фоне регулярно возникающих инфекционных процессов, то врач-пульмонолог назначает антибактериальную терапию, противовоспалительные средства, а также физиотерапевтические процедуры, улучшающие отхождение мокроты.
В нашем центре мы разработали уникальные программы реабилитации после перенесенной пневмонии для ранней профилактики и лечения пневмофиброза.
Эти программы составлены с использованием современных плацентарных препаратов российского и японского производства.
Разработаны различные варианты реабилитационных программ, с учетом индивидуальных особенностей, выраженности остаточных явлений, сопутствующих заболеваний.
С какими заболеваниями может быть связано
Патологический процесс в легких, с течением времени ведущий к замещению нормальной ткани соединительной, оказывается смежным или последующим со следующими состояниями:
- альвеолит — патологический процесс в интерстициальной ткани легких, часто оказывающийся предшественником прогрессирующего фиброза; проявляется обычно нарастающей дыхательной недостаточностью;
- асбестоз — патологическое состояние, относящееся к группе пневмокониозов, развивающееся вследствие длительного контакта с асбестовой пылью;
- гранулематоз легкого;
- микозы легких — грибковые поражения легочной ткани, возникающие преимущественно у пациентов с резко сниженными защитными реакциями организма
- пневмокониоз — заболевания легких, которые развиваются в результате вдыхания человеком пыли;
- сахарный диабет;
- силикоз — патологическое состояние, относящееся к группе пневмокониозов, развивающееся вследствие длительного контакта с частицами пыли, содержащей силикаты;
- травмы легкого;
- туберкулез легких — инфекционное заболевание, вызываемое несколькими разновидностями кислотоустойчивых микобактерий, максимально часто опражающих именно легкие.
Осложнениями фиброза легких при неадекватном или несвоевремнном лечении становятся:
- хроническая дыхательная недостаточность;
- легочная гипертензия;
- хроническое легочное сердце;
- присоединение вторичной инфекции (с развитием пневмонии).
Подготовка и проведение
Перед проведением исследования врач должен объяснить пациенту, какие риски и осложнения могут иметь место.
Врачу необходимо знать полную картину состояния здоровья пациента – есть ли заболевания крови, протезы и имплантаты, аллергия и т.д.
Сам пациент должен подготовиться к процедуре заранее. Ему необходимо не принимать пищу за 6-8 часов до нее, отказаться от приема некоторых медицинских препаратов, например, Аспирина, снять линзы и украшения.
Если у пациента хронический кашель и мокрота с примесью крови, процедуру выполняют посредством бронхоскопа, который вводят либо через рот, либо через нос.
В качестве обезболивания используют анестезию местную, для открытого варианта и видео торакоскопии используют общий наркоз.
В случае саркоидоза исследование играет роль основной процедуры диагностики. Врач, имея на руках результаты гистологического анализа, способен оценить степень развития опухоли и назначить соответствующее лечение.
При подозрении на опухоль легкого врач назначает бронхоскопию и чрезкожный вариант биопсии пункционной. Используется контроль КТ.
Для взятия биоптата используют следующие виды игл:
- Аспирационная (диаметр 21G). Используя ее, изымают клеточный биоптат, необходимый для анализа цитологического.
- Трепанационная (диаметр 14G). Внутри иглы находится заглушка. При введении иглы в ткань опухли заглушку извлекают и в образовавшийся просвет вводят стилет. Им отщипывают биоптат, необходимый для исследования гистологического.
После извлечения иглы прокол закрывается повязкой. Кроме того, пациенту делают рентген грудной клетки, чтобы исключить пневмоторакс.
Открытый вариант исследования проводят под общим наркозом. Необходим разрез длиной до 8 сантиметров в 3-4 межреберье.
На область разреза накладывают шов либо скобы, а затем отсекают ткань легкого. После манипуляции устанавливают дренаж, место разреза закрывают швом и стерильной повязкой.
Вмешательство достаточно травматичное, однако есть возможность визуализации процесса, а также забора значительного фрагмента для исследования.
Важную роль в проведении исследования играет квалификация и опыт врача.
РЕШАЮЩИЙ СРОК — ПЕРВЫЙ ГОД
— 19-летнее наблюдение за пациентами, которые перенесли SARS, показало, что в течение первого года после болезни может идти уменьшение уплотнений в легких, которые обычно считают фиброзными изменениями, — продолжает эксперт.
— После года подвижек в положительную сторону уже не было.
— Но ведь считается, что фиброз необратим? Переродившуюся ткань как легких, так и любого другого органа, в клинической практике еще вроде бы не научились превращать снова в полноценно работающие клетки?
— Да, это так. В том-то и дело, что нередко за фиброз сразу после болезни принимают и другие изменения, которые обратимы, могут пройти. По данным наблюдений именно фиброз начинает формироваться обычно не раньше 3-ей недели после начала выраженного воспалительного процесса. Специалисты-морфологи (исследователи строения живых тканей. — Ред.) могут определить фиброзные изменения, которые действительно уже никуда не исчезнут.
-Так что на практике переболевшим остается ждать в течение года, чтобы понять масштаб «настоящего» фиброза и надеяться, что часть изменений пройдет, так?
— Главное, в течение этого года не усугубить ситуацию, не ухудшить состояние легких, а также принимать меры для восстановления и реабилитации.
Микровоспаление и фиброз
- 1992 — Jaworsky — показал, что воспалительный инфильтрат в верхней трети волосяного фолликула, представленный активированными Т-клетками и макрофагами, ассоциирован с утолщением волосяных оболочек и увеличением пучков коллагена.
- 1993 — Whithing — продемонстрировал, что в 40% случаев андрогенетической алопеции у мужчин выявляется перифолликулярное воспаление и фиброз.
- 2000 — Mahe — предложил термин «микровоспаление» при андрогенетической алопеции для разграничения его с классическим воспалением при рубцовой алопеции.
- 2004 — Deloche — трихоскопически продемонстрировал наличие «перипиллярных знаков» при андрогеннной алопеции и их корреляцию с поверхностным перифолликулярным воспалением при андрогенетической алопеции.
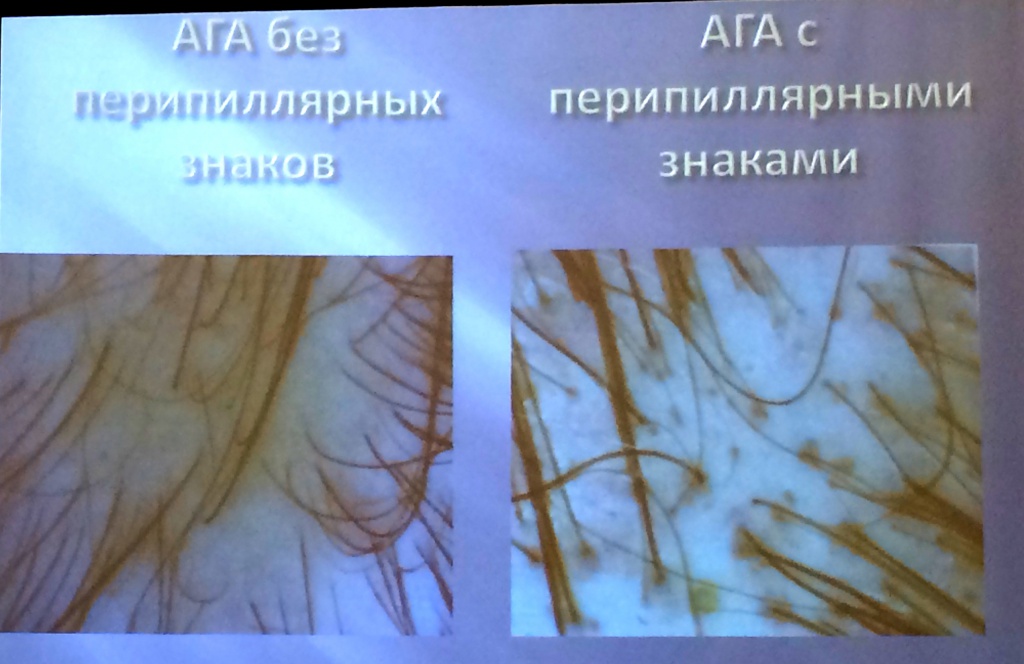 |
| фрагмент презентации Цимбаленко Т.В. |
За 2014 год в центре трихологии было проведено 23 гистологических исследования. У 15 пациентов по данным трихоскопии и гистологии поставлен диагноз андрогеннной алопеции, 12 из них (80%) имели воспалительный инфильтрат периваскулярно и вокруг сальных желез, а также умеренный перифолликулярный фиброз.
У всех пациенток с данными изменениями выявлялись трихоскопически перипиллярные знаки (перифолликулярная гиперпигмениация и «yellow dots»).
Клинически — степень выраженности поредения соответствовала средней и тяжелой.
Показаниями к проведению гистологического исследования являлись:
- выраженность при дерматоскопии «перипиллярных знаков» (дифференциальный диагноз с диффузной формой гнездной алопеции);
- торпидность к проводимому лечению.
ЧЕМ ДОЛЬШЕ ТЕЧЕНИЕ БОЛЕЗНИ, ТЕМ БОЛЬШЕ ФИБРОЗНЫЕ ИЗМЕНЕНИЯ
— От врачей сейчас часто можно услышать: о коронавирусной инфекции мы пока знаем мало, и непонятно, что дальше будет с легкими у переболевших.
— На самом деле сейчас мы можем ориентироваться на опыт предыдущих вспышек коронавирусов — SARS, или атипичной пневмонии, в 2002 — 2003 гг. и MERS, или Ближневосточного респираторного синдрома, в 2012 — 2013 гг. Срок наблюдения за пациентами, перенесшими эти виды коронавирусной инфекции, уже достаточно большой. В то время как срок нашего знакомства с COVID-19 всего около полугода.
Поэтому мы можем экстраполировать, то есть переносить данные предыдущих наблюдений на нынешнюю ситуацию. Если говорить об оценках последствий и конкретных цифрах, то большую роль играет тяжесть состояния, в котором госпитализировались пациенты. От этого зачастую зависят и шансы выжить, и частота и масштаб фиброзных изменений в легких. По разным данным, у пациентов с SARS такие изменения в легких встречались в 10 — 20% случаев (как раз в зависимости от тяжести состояния).
— И как долго сохранялись фиброзные изменения в легких?
— Есть наблюдения, что у части пациентов неблагоприятные изменения сохранялись через 9 месяцев после выписки из госпиталя. При этом выраженность фиброза зависела от длительности заболевания и его лечения. Чем дольше течение болезни, тем выше вероятность того, что у человека будут фиброзные изменения.
Диагностика
Фиброз куда легче предотвратить, чем лечить
Но если он уже возник, очень важно диагностировать его на самых ранних стадиях, когда можно ожидать лучшего эффекта от терапии. Однако это бывает затруднительно, так как симптомы фиброза схожи с признаками некоторых других заболеваний легких и сердечно-сосудистой системы.
При первичном обследовании врач собирает сведения о жизни и особенностях трудовой деятельности пациента, начале и течении заболевания, уточняет жалобы. При прослушивании легких при фонендоскопом над очагом поражения специалист определяет ослабленное дыхание и хрипы, которые напоминают по своему звучанию треск целлофана. При простукивании грудной клетки в области фиброзных изменений звук становится тихим или тупым, так как в этой области воздушность легкого снижена.
Достоверно определить фиброзные изменения в легочной ткани и оценить их распространенность позволяет компьютерная томография. На томограммах признаками фиброза может быть усиление легочного рисунка, а также уменьшение размеров пораженной доли или всего легкого. Легочные поля нижних отделов легких на финальных стадиях заболевания на снимках выглядят как «пористая губка» или «соты».
Для подтверждения диагноза и проведения дифференциальной диагностики пациентам с фиброзом легких назначают другие методы исследования:
- Бронхоскопию — осмотр слизистых оболочек трахеи и бронхов при помощи бронхоскопа. Метод позволяет выявить признаки хронического бронхита, расширения крупных бронхов — бронхоэктазов. Во время процедуры через трубку бронхоскопа в бронхи вводят немного жидкости, а затем собирают ее и передают в лабораторию для цитологического исследования. Анализ клеток в смывных водах с бронхов позволяет оценить степень активности воспалительного процесса и уточнить его причину.
- Спирометрию — диагностический метод, который помогает исследовать функциональную способность легких. У людей с фиброзом в ходе теста определяют снижение максимального объема легких — жизненной емкости, а также показателей проходимости бронхов.
- Гистологический анализ с целью определения стадии заболевания. Для его выполнения проводят биопсию — забор небольшого участка ткани легких во время бронхоскопии или хирургического вмешательства.
Дальнейшая тактика
В связи с тем, что на фоне фиброзно-кистозной мастопатии рак развивается чаще, то пациенткам с этой патологией следует регулярно посещать врача-маммолога, даже при отсутствии жалоб. Профилактические осмотры и инструментальные обследования позволят контролировать течение заболевания.
До сих пор отсутствует единая тактика терапии мастопатии. Она может быть консервативной (в том числе и гормональной) и хирургической. Консервативное лечение направлено на устранение симптомов заболевания и может быть представлено обезболивающей, противовоспалительной и иммуномодулирующей терапией.
Вопрос о назначении гормональной терапии решается индивидуально. Обычно назначаются гестагены. Они не оказывают негативного влияния на нормальную ткань молочной железы, но обладают лечебным эффектом при пролиферативных процессах. Для исключения циклических колебаний гормонального статуса могут назначаться комбинированные оральные контрацептивы. (стр. 23-24)
К хирургическим вмешательствам прибегают при кистах и узловых формах болезни, сопровождающихся пролиферацией. Большие кисты (более 0.5 см в диаметре) являются показанием к операции, даже без признаков разрастания эпителия. В настоящее время все хирургические вмешательства при мастопатии носят малоинвазивный характер. При этом лечебный результат остается прежним, а косметический эффект возрастает. Кроме того, сокращается период реабилитации пациентки. (стр. 163-164)
Литература:
Мы хотим стать ещё ближе к вам и будем благодарны за вашу открытость. Чтобы наши материалы были максимально полезны и интересны вам, пожалуйста, ответьте на несколько вопросов в форме по ссылке.
Дифференциальный диагноз
У пациентов с подозрением на ИЛФ должен проводиться тщательный дифференциальный диагноз. При выявлении КТ-картины, соответствующей вероятной или возможной ОИП, что происходит довольно часто, в круг дифференциального диагноза следует включать, в первую очередь, хронический экзогенный аллергический альвеолит и фибротический вариант НСИП. Тем не менее, у части пациентов рекомендованная в данном случае ХБЛ не проводится в связи с наличием противопоказаний (тяжелой дыхательной недостаточности, сопутствующих заболеваний, возрастных ограничений) или нежеланием пациента.
Лечение Фиброза:
В распоряжении клинициста очень мало эффективных способов лечения фиброза печени. В настоящее время коррекция печеночного фиброгенеза может осуществляться по нескольким направлениям:
- лечение основного заболевания с целью устранения причинного фактора фиброза;
- «торможение активации» ПЗК;
- уменьшение активности воспалительного процесса в печени;
- активация механизмов фибролиза для разрушения избытка белков ВКМ.
Устранение этиологического фактора патологического процесса в печени служит важной составляющей терапии, направленной на уменьшение процессов фиброзирования. К указанным лечебным мероприятиям относятся этиотропная терапия вирусных поражений (интерфероны, индукторы интерферона, химиопрепараты), отказ от употребления алкоголя, наркотических и гепатотропных препаратов, элиминация избытка железа, меди, декомпрессия при обструкции желчных протоков и др
Под «торможением» активации ПЗК подразумевают блокирование процессов трансформации звездчатых клеток в активные миофибробласты, триггерами которых могут быть оксидантный стресс, эндотоксикоз, нарушение липидного обмена и др С целью торможения активации звездчатых клеток могут быть использованы антиоксиданты (а-токоферол, витамин С), под действием которых в печени накапливается глутатион входящий в состав глутатионперокидазы, разрушающей активные формы кислорода. Кроме того, могут быть использованы фосфотидилхолин, холестирамин, антибактериальные препараты и др
С целью торможения активации ПЗК могут быть использованы препараты с противовоспалительной активностью — глюкокортикоиды, интерфероны (а, Р), D-пеницилламин и др.
Активация механизмов фибролиза может осуществляться путем усиления деградации белков ВКМ, К субстанциям, обладающим подобным эффектом, относятся алколоиды типа цитохалазина В или колхицин, простагландины группы Е. Токсичность данных алколоидов препятствует их широкому применению в клинической практике. Необходимо помнить, что экзогенные ПГЕ быстро разрушаются в организме, не успев воздействовать на соединительную ткань печени. В настоящее время проводятся исследования по использованию в качестве лекарственных веществ цитокинов и антагонистов их рецепторов. При фиброзе печени клетки Ито обладают повышенной чувствительностью к ростовым цитокинам (TGF-bb). Однако их чувствительность снижается под влиянием факторов, стимулирующих регенерацию гепатоцитов, что подтверждает перспективность использования фактора роста в предупреждении развития фиброзирования.

