Симптомы заболеваний печени и желчевыводящих путей
Содержание:
- Какие вопросы можно задать доктору на приеме?
- Диагностика и лечение
- Функции печени
- Какие анализы нужно делать, когда болит печень?
- Диагностика и лечение заболеваний органа
- Диагностика
- Группы риска
- Симптомы метастазов рака в печень
- Каковы симптомы цирроза
- Отёки ног при почечной патологии
- Прогноз выживаемости
- Боль в печени после алкоголя и после еды – что делать?
- Неалкогольная жировая болезнь печени. Диагностика
- Стадии
- Что общего у кожи с печенью?
- Гепатит и печень на УЗИ
- ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ (ЖКБ)
- Паразитарные кисты печени
- ПОСТХОЛЕЦИСТЭКТОМНЫЙ СИНДРОМ
Какие вопросы можно задать доктору на приеме?
- Нужна ли мне операция?
- Можно ли растворить конкременты?
- Почему лучше не растворять конкременты?
- Можно ли удалить просто камни, а пузырь оставить?
- Как измениться моя жизнь после холецистэктомии?
- Будут ли ограничения в питании?
- Будет ли больно после операции?
- Какой будет наркоз?
- Когда я смогу употреблять жирную тяжелую пищу, алкоголь?
- Нужны ли перевязки после выписки из стационара?
Вы можете обратиться в клинику колопроктологии и малоинвазиной хирургии для диагностики и лечения жёлчекаменной болезни. Благодаря соверменным операционным и высококвалифицированному персоналу, в клинике проводятся все виды лечения жёлчекаменной болезни, в том числе роботические операции.
Возможно лечение по полису ОМС.
Запишитесь на консультацию и получите качественное лечение в ближайшее время.
Диагностика и лечение
Диагностика заболеваний печени обычно осуществляется на основе:
Симптомы и синдромы болезней печени
- данных анамнеза — характерных жалоб
- осмотра пациента
- характерных лабораторных показателей
- данных инструментальных методов обследования — УЗИ, КТ, МРТ и др.
Лечение зависит от причины поражения печени. При вирусных гепатитах рекомендуют противовирусные средства, при паразитарных инвазиях — противопаразитарные препараты или операцию (удаление эхинококковой кисты). Токсические поражения печени требуют устранения токсичного агента (алкоголь, лекарства, вредные вещества на производствах) и использования антидотов, болезни накопления — выведения патологических продуктов обмена.
Независимо от причины поражения печени могут быть рекомендованы гепатопротекторы на основе урсодезоксихолевой кислоты. Это вещество действует в нескольких направлениях:
- повышает устойчивость мембран гепатоцитов к внешним воздействиям и таким образом препятствует гибели печеночных клеток
- уменьшает проявления холестаза
- предотвращает появление билиарного сладжа (песка) и камней в желчном пузыре
- уменьшает токсическое воздействие избытка желчных кислот и билирубина на центральную нервную систему
Также в составе комплексной терапии, в зависимости от состояния пациента могут быть рекомендованы витаминно-минеральные комплексы, кровоостанавливающие средства, мочегонные и другие препараты.
Функции печени
Все многообразие процессов, в которых принимает участие печень, можно свести к нескольким основным функциям:
- Пищеварение. Печень синтезирует и выделяет желчь, без которой невозможно нормальное переваривание и усвоение жиров.
- Поддержание гомеостаза. Гомеостаз — это постоянство внутренней среды организма. Печень синтезирует белки, жиры и углеводы, поддерживая нормальный биохимический состав крови, ее текучесть и способность к свертыванию (белки-факторы свертывания синтезируются в печени). Она запасает витамины и минералы; инактивирует «излишки» гормонов и биогенных аминов (гистамин, серотонин), когда те выполнили свои функции; участвует в обмене холестерина и так далее.
- Дезинтоксикация. Печень очищает кровь от токсических соединений. Это одна из ключевых функций органа: если печень перестаёт работать, организм не может справляться с обилием шлаков и токсинов и погибает.
- Поддержание иммунитета. В печени синтезируются антитела и биологически активные вещества, регулирующие активность иммунокомпетентных клеток.
Какие анализы нужно делать, когда болит печень?
Боль в правой части живота, указывающая на проблемы с печенью, является показанием к расширенному обследованию
Основой диагностики патологий печени является анализ крови, при котором важно определить такие параметры, как:
- АЛАТ и АСАТ;
- GGTP – гаммаглутаминтрансферазу;
- щелочную фосфатазу;
- увеличение концентрации общего и конъюгированного билирубина в плазме;
- маркеры воспаления (обычно измеряется CRP);
- степень коагуляции.
Симптомы печеночной недостаточности требуют общего анализа мочи.
При заболеваниях печени нарушена продукция факторов свертывания крови, появляются тромбоцитопения, анемия и повышается уровень холестерина.
Из инструментальных и аппаратных исследований наибольшее количество данных дает УЗИ брюшной полости и детальным исследованием печени и желчного пузыря.
В случае цирроза можно также рекомендуется эндоскопия верхних отделов желудочно-кишечного тракта, обнаруживающая варикозно расширенные вены пищевода как следствия портальной гипертензии.
Компьютерная томография обычно не имеет преимуществ перед ультразвуком. Исключением является подозрение на гепатоцеллюлярную карциному.
В некоторых случаях также необходимо гистопатологическое исследование среза печени или эластография.
Диагностика и лечение заболеваний органа
Важно помнить, что в самой печени нет нервных окончаний и она не болит. Это затрудняет процесс выявления заболеваний на начальных стадиях
Если появились признаки, указывающие на патологические процессы в печени, необходимо сразу обратиться к гастроэнтерологу. Обычно назначается ряд анализов и исследований при заболеваниях печени:
- УЗИ печени;
- МРТ, КТ, радионуклидное сканирование органа;
- пункционная биопсия печени;
- анализы крови на наличие вирусов и раковых клеток;
- генетические, иммунологические анализы;
- биохимические анализы.
Некоторые заболевания плохо поддаются медикаментозной терапии. Иногда невозможно полностью восстановить работу органа. Поэтому в целях профилактики печеночных заболеваний, акцент делается на корректировке питания.
Именно диета при заболеваниях печени задает курс на положительный исход лечения органа. Рацион должен включать супы, овощи, нежирные мясо и рыбу, каши, молоко, отрубной или ржаной хлеб, травяные чаи, компоты. Пшеничный хлеб необходимо немного подсушить.
Исключить из меню придется: алкоголь, томат, газированные напитки, жирное мясо и рыбу, кофе, сдобу, кисломолочные продукты, крепкий чай, фрукты и ягоды. Нельзя есть соленую, жареную, острую еду. Лучше готовить на пару, варить или запекать.
Если беспокоит печень, лучше сразу пройти обследование и сдать необходимые анализы. Лекарственные препараты назначаются индивидуально и принимаются под наблюдением лечащего врача. Избавиться от заболевания поможет правильное питание и здоровый образ жизни.
Диагностика
Важно помнить, что в диагностике и лечении каждого пациента должен быть индивидуальный подход и прицельный контроль состояния. Но на первом месте стоит подробный опрос и объективный осмотр врача-эксперта
Необходимо пройти ряд лабораторных и инструментальных исследований. Наиболее информативным исследованием является ультразвуковая эластография печени
В биохимическом анализе крови гепатолог обращает внимание на специфические для печени показатели (уровень печеночных ферментов, показатели обмена и другие важные маркеры)
Многие заболевания имеют схожие симптомы, именно поэтому важно исключить вирусные, аутоиммунные и генетические болезни печени
Если знаете или предполагаете о наличии у вас заболевания печени, не ждите, не ухудшайте жизненный прогноз, обратитесь к эксперту-гепатологу. Только в этом случае вы сможете улучшить качество жизни, избежать инвалидизации, возникновения и прогрессирования осложнений.
Группы риска
Высокий риск развития НАЖБП отмечается среди больных с метаболическим синдромом (МС). Это пациенты с сахарным диабетом второго типа, с повышенным уровнем триглицеридов крови, ожирением. По результатам различных исследований, частота НАЖБП у больных сахарным диабетом 2 типа и ожирением представлена от 70 до 100%. Если есть сочетание сахарного диабета 2 типа и ожирения, то риск развития НАЖБП возрастает. Так, среди людей с СД 2 типа и ожирением, стеатоз печени выявляется у 100% больных, у 50% обнаруживается стеатогепатит, а у 19% — даже цирроз печени.
НАЖБП чаще выявляется:
- в возрасте от 40 до 60 лет
- у женщин (53–85%).
Факторы риска развития НАЖБП
- Несбалансированное питание, употребление жирной, жареной пищи, сладкого, злоупотребление кофеином, никотином, алкоголем
- Хронический стресс
- Ожирение, высокий уровень холестерина и триглицеридов в крови
- Генетические факторы
- Сопутствующая патология (сахарный диабет II типа, заболевания сердечно-сосудистой системы, гормональные и обменные нарушения).
Симптомы метастазов рака в печень
Если у пациента имеются одиночные метастазы рака в печень, то в большинстве случаев, пока они не достигнут диаметра 5-7 см или не начнут сдавливать желчевыводящие пути, то из-за высокой регенераторной способности печени, метастазы длительное время себя не проявляют. При наличии первичного опухолевого очага (до радикальной или циторедуктивной операции) клинические симптомы метастазов суммируются с симптомами первичного новообразования.
Если говорить про метастазы в печени, то заболевание может проявляться следующими признаками. В первую очередь, это астено-вегетативный синдром. Больной чувствительно теряет в массе тела при сохранении режима питания и аппетита, он жалуется на постоянную усталость и чувство разбитости в любое время суток. Постепенно снижается работоспособность.
Начинаю беспокоит постоянные острые приступообразные или незначительные боли в правом боку, иногда присоединяется неприятное ощущение трения в правом подреберье. Пациент жалуется на неконтролируемую тошноту и рвоту, отрыжку горечью, поносы или запоры. Кожа приобретает землистый оттенок. Все проявления этого синдрома обусловлены функциональными нарушением желчевыводящей и дезинтоксицирующей функций печени, и, принципиально, являются обратимыми, при условии устранения первичного фактора — метастаза рака в печень.
Синдром нарушения проходимости (обструкции) желчевыводящих путей, развивается за счет сдавления опухолевой массой крупных желчных протоков, в первую очередь, общего желчного и долевых внутрипеченочных. Пациент постоянно жалуется на распирающие боли в области правого подреберья. Его начинает беспокоить кожный зуд, при этом кожа приобретает желтоватый оттенок вместе со склерами. Наблюдаются спонтанные приступы лихорадки. Моча приобретает темный (пивной) цвет.
Синдром компрессии нижней полой вены сопровождается стойкими неменяющимися в течение суток отеками нижних конечностей, к которым присоединяется накопление жидкости в брюшной полости. Боль становится разлитой по всему животу.
Постепенно тяжесть и астено-вегетативного синдрома, и синдрома компрессии желчевыводящих путей, и синдрома компрессии нижней полой вены начинают нарастать. Декомпенсация функции печени приводит к снижению веса вплоть до крайней степени истощения — кахексии, при этом наблюдается ухудшение аппетита вплоть до полного отказа от пищи.
К сдавлению желчевыводящих путей, и как результат, развитию механической желтухи, присоединяется синдром портальной гипертензии со сдавлением портальной вены. В результате по закону сообщающихся сосудов возникает расширение вен пищевода, прямой кишки, и передней брюшной стенки («голова медузы»), что ведет к эпизодическим кровотечениям из расширенных вен. Небольшой асцит увеличивается в размерах, и максимально может достигать 20-25 литров, по нашим клиническим данным.
Самые опасным становится состояния уже ближе к финалу заболевания — упорная рвота длительностью до суток, особенно, алой кровью, стул черного цвета, сильное увеличение живота, как правило, говорят о желудочном или кишечном кровотечении, нуждающихся в экстренной хирургической помощи.
Во избежание развития вышеупомянутых осложнений, мы рекомендуем регулярные, не реже 1 раза в месяц контрольные обследования — УЗИ печени, и не реже 1 раза в 3 месяца МРТ органов брюшной полости с внутривенным контрастированием. Только таким образом можно добиться продления жизни при удовлетворительном самочувствии. Позднее обнаружение заканчивается смертью пациента.
Каковы симптомы цирроза
Симптоматика цирроза может полностью отсутствовать в течение достаточно длительного времени, либо проявляться незначительно. Чаще всего болезнь может начать проявляться:
- повышенной утомляемостью и снижением умственной деятельности, слабостью и раздражительностью;
- расстройством пищеварения (ощущением горечи во рту, тошнотой и рвотой, метеоризмом и расстройством стула), особенно по утрам;
- болевыми ощущениями в правом подреберье (усиливающимися после употребления алкоголя или жирной пищи, а также при физических нагрузках);
- повышенной кровоточивостью в слизистых оболочках и подкожными кровоизлияниями (с характерными сосудистыми «звездочками» вверху туловища и покраснением ладоней);
- кожным зудом и ломотой в суставах.
Длительно прогрессирующая болезнь характеризуется также:
- снижением массы тела и мышечного объема;
- «выпячиванием» живота (на фоне похудевших конечностей с утолщающимися кончиками пальцев) с увеличенными печенью и селезенкой, асцитом;
- болезненной припухлостью суставов;
- желтухой;
- снижением половой функции и вторичных половых признаков.
Отёки ног при почечной патологии
Отёки обусловлены развитием почечной недостаточности при остром или хроническом заболевании почек. Довольно длительное время патология почек может существовать скрытно, и даже обследование не всегда способно её выявить, если не нацелено на поиск патологии мочевыводящей системы. Как правило, почечная недостаточность в начальной стадии выявляется очень редко, но и при адекватной диагностике лечение заключается в соблюдение образа жизни при регулярных обследованиях. За несколько лет больной свыкается со своим диагнозом и вполне приличным состоянием, что забывает о нём. Прогрессирует недостаточность почек довольно споро, и отёчный синдром, как её важный симптом, развивается буквально за несколько дней.
Почечная недостаточность может развиться при любом заболевании почек или осложнении «на почки» сахарного диабета или системных заболеваний. К примеру, при остром или хроническом повреждении почечной структурной единицы клубочка — гломерулонефрите развивается, так называемый, нефритический отёк. Он локализуется в областях с рыхлой подкожной клетчаткой, начиная с лица — это по утрам «мешки» под глазами и толстые полупрозрачные от жидкости веки, которые объясняются больными просто: «чаю на ночь попил», и посему такой малостью не считает нужным обременять врача своим посещением.
При усугублении функциональной недостаточности почек отёчность быстро и почти равномерно распространяется по всему телу, стопы и голени как будто раздуваются, в отличие от сердечных отёков, к вечеру они несколько уменьшаются, но назавтра прибывают в ещё большем объёме. Долго не удастся ни обращать внимания на увеличивающуюся отёчность, потому что часто она сочетается с высоким давлением при снижении количества выделяемой мочи. Весь человек «раздувается как подушка» — это анасарка, появляется жидкость в полостях: брюшной, грудной, сердечной сорочке. В этой ситуации требуется гемодиализ и экстренная помощь. Эффективность уменьшения отёков зависит от результатов терапии почечной недостаточности.
Прогноз выживаемости
Прогноз при печеночной недостаточности зависит от ее типа и характера течения. При хронической печеночной недостаточности на фоне лечения состояние значительно улучшается у 80% больных, а при острой – только у 20–40%. При острой печеночной недостаточности прогноз хуже у людей младше 10 и старше 40 лет, при вирусных гепатитах, при желтухе, которая сохраняется дольше 7 дней.
Лечение печеночной недостаточности должно быть комплексным. В Международной клинике Медика24 применяются все современные методики, лекарственные препараты новейших поколений. В клинике функционируют палаты интенсивной терапии, оснащенные высокотехнологичным оборудованием для мониторинга жизненных функций, проведения ИВЛ и других процедур. Наши опытные врачи подходят индивидуально к лечению каждого пациента, с учетом причин ухудшения функций печени, течения заболевания, нарушений, которые развиваются в организме. Мы готовы помочь в любое время суток, наша клиника работает в режиме 24/7.
Материал подготовлен членом международного общества хирургов онкологов EESG, кандидатом медицинских наук Сергеевым Петром Сергеевичем.
Боль в печени после алкоголя и после еды – что делать?
Когда печень болит после алкоголя, необходимо полное воздержание от спиртных напитков и курения. Пациенты с этим типом заболевания особенно подвержены риску истощения, недостатка витаминов и минералов, что часто вызвано потерей аппетита или нарушениями пищеварения и усвоения питательных веществ. Следовательно, рацион для больных с алкогольным отравлением печени должен быть хорошо сбалансированным, с содержанием белка около 1 г / кг массы тела в день.
Чтобы избежать болей в печени после еды, важно правильно готовить блюда: их следует варить или тушить, а не жарить или запекать. Овощи и фрукты следует употреблять без кожуры
Помимо прочего, рекомендуется добавлять в питание морковь, свеклу, помидоры, салат, яблоки и бананы. А вот бобовые (фасоль, соевые бобы, горох), чеснок и цветная капуста не рекомендуются.
 Диетическое питание
Диетическое питание
Хороший источник белка в рационе для больной печени – постное мясо, такое как птица, телятина, а также рыба: минтай и треска. Из молочных продуктов рекомендуются обезжиренный йогурт, белый сыр и кефир. Желтого сыра следует избегать. Также вы должны исключить из рациона пряные специи, крепкий кофе и чай.
Неалкогольная жировая болезнь печени. Диагностика
Анамнез: исключить злоупотребление алкоголем, инфекционную природу поражения печени. Проанализировать образ жизни человека- переедание, несбалансированное питание, недостаток физической активности, экологические факторы, прием лекарств.
Лабораторные исследования
Печеночные пробы: АЛТ и АСТ, гамма-ГГТ, ЩФ, билирубин, холестерин и фракции, альбумин, протромбиновый индекс, сахар крови, мочевая кислота, уровень инсулина.
УЗИ
Диагностические критерии НАЖБП при ультразвуковом исследовании:
- размеры печени,
- повышение эхогенности и неоднородности эхо,
- структура печени,
- нечеткость сосудистого рисунка,
- затухание ультразвукового луча.
Наличие трех признаков ультразвукового исследования при отсутствии данных употребления алкогольных напитков и исключения других хронических заболеваний печени позволяет точно верифицировать НАЖБП.
Эластометрия
При прогрессировании НАЖБП важна информация о уровне фиброза (замещении клеток печени соединительной тканью), которую возможно получить при Эластометрии, которая неивазивным способом позволяет установить наличие или отсутствие фиброза в печени. Этот метод практически заменяет ранее проводившуюся биопсию печени.
Стадии
Выделяют три основных стадии алкогольной болезни печени, хотя часто они могут существовать одновременно.
I. Алкогольная жировая болезнь печени (АЖБП) — первая (начальная) стадия поражения печени алкоголем.
Употребление алкоголя в 90-100% приводит к накоплению жира в ткани печени. Жировая болезнь печени редко проявляется какими-либо симптомами, но могут наблюдаться отсутствие аппетита, тошнота, чувство тяжести в правом подреберье, а иногда и боли в этой области живота.
Обнаружение алкогольной жировой болезни печени — важный сигнал того, что человек употребляет алкоголь на уровне, который является вредным для здоровья.
Эта стадия болезни обратима. Если человек не употребляет алкоголь в течение месяца, жировые накопления в печени постепенно исчезают.
II. Алкогольный гепатит
Один из 4х пьющих человек с жировой печенью будет иметь алкогольный гепатит. Длительное употребление алкоголя в течение нескольких лет (иногда месяцев) может привести к воспалению ткани печени, известном как алкогольный гепатит.
Так же может наблюдаться утомляемость, снижение аппетита, потеря веса, иногда повышение температуры, периодические поносы.
Иногда, при употреблении большого количество алкоголя в течение короткого периода времени может возникнуть острый алкогольный гепатит — с развитием рвоты, желтухи и боли в области печени, а в последующем острой печеночной недостаточности и внезапной смерти.
Алкогольный гепатит, как правило, обратим, но необходимо более длительное воздержание от употребления алкоголя.
III. Цирротическая стадия — это заключительный этап при алкогольной болезни печени. Цирроз печени развивается у 25% пациентов с жировой болезнью печени.
Цирроз печени происходит, когда длительное воспаление вызывает замещение тканей печени соединительной тканью (рубцами), из-за чего печень перестает выполнять свои функции. Снижение печеночной функции всегда опасно для жизни.
Цирротическая стадия алкогольной болезни печени является необратимой. При этом прекращение употребления алкоголя может замедлить прогрессирование болезни и развитие осложнений. В некоторых случаях на фоне алкогольного цирроза развивается гепатоцеллюлярная карцинома (рак печени). Если цирроз печени сопровождается наличием хронического вирусного гепатита (В или С), это увеличивает риск развития рака печени.
Что общего у кожи с печенью?
Одна из многочисленных задач печени — вывести из организма продукты обмена. Если по каким-либо причинам клетки печени перестают выполнять эту работу — выделение усиливается через кожу. Проявляется это высыпаниями, изменениями цвета кожи, и т.п.
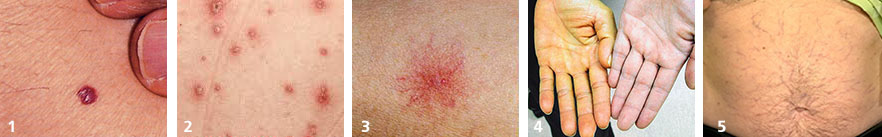
Проверьте печень, если вы видите:
- ранние возрастные изменения — жировой гепатоз, гепатиты различного происхождения
- кровяная роса (синдром Тужилина) – признак целого ряда заболеваний печени, желчного пузыря и поджелудочной железы (фото №1)
- везикулы и папулы — часто появляются при аутоиммунном процессе в печени и вирусном гепатите (фото №2)
- акне – жировое перерождение печени и воспаление клеток— неалкогольный стеатогепатит
- сосудистая звездочка (т.н. спайдеры) — частые признаки гепатита, цирроза, жирового гепатоза, акогольной болезни печени (фото №3)
- желтуха — признак выхода желчных пигментов в кровь из-за механического препятствия оттоку желчи или повреждения печеночных клеток (фото №4)
- печеночные ладони — появляется из-за накопления эстрогена при циррозе
- экскориации — расчесы из-за зуда кожи при гепатите и циррозе
- крапивница — хоть и не связана напрямую с печенью, но может косвенно указывать на повышенную аллергизацию, спровоцированную заболеванием в этом органе
- синяки без видимой травмы — признак нарушения свертываемости крови, заболеваний поджелудочной железы
- белые пятна на ногтях, трещины в углах рта — признак авитаминоза, анемии, заболеваний кишечника
- растяжки (стрии) — часто появляются при накоплении жидкости и увеличении объема брюшной полости при циррозе
- увеличение живота и «голова медузы» — асцит и расширение подкожных вен брюшной полости – признаки цирроза печени и портальной гипертензии, также встречается при онкологических заболеваниях внутренних органов (фото №5).
Гепатит и печень на УЗИ
Гепатит – это вирусная инфекция, приводящая к воспалению органа. При острой форме воспаления наблюдается скопление жидкости в тканях, а она хорошо проводит ультразвук, поэтому воспалительные процессы характеризуются гиперэхогенностью.
Также увеличиваются размеры печени. Её поверхность становится слишком гладкой и ровной, но контуры при этом размытые.
При гепатите С применяется допплеровское сканирование, выявляющее участки с усиленным кровотоком и места, в которых он нарушен или отсутствует. При гепатите В и С можно увидеть поражённые участки паренхимы, замещённые гиперэхогенной соединительной тканью.
ЖЕЛЧНОКАМЕННАЯ БОЛЕЗНЬ (ЖКБ)
— заболевание, обусловленное нарушением обмена холестерина и билирубина, характеризуется образованием камней в желчном пузыре, в желчных протоках с возможным развитием опасных для жизни осложнений.
Факторы, способствующие образованию холестериновых и смешанных желчных камней
- ожирение,
- голодание,
- дисгормональные расстройства у женщин, связанные с беременностью, приемом контрацептивных препаратов,
- заболевания подвздошной кишки (болезнь Крона и др.),
- нерациональное и несбалансированное питание (пища богатая жирами, недостаточное потребление овощей и фруктов и др.),
- дискинезия желчного пузыря,
- возраст.
Факторы, способствующие образованию пигментных камней — камней черного цвета, состоящих из билирубина и кальция и составляющих 70% всех рентгенконтрастных камней:
- хронические гемолитические анемии,
- алкоголизм,
- алкогольный цирроз печени,
- хронические инфекции,
- гельминтозы печени,
- возраст.
В 10-15% случаев камни в желчном пузыре диагностируют при профилактическом ультразвуковом исследовании органов брюшной полости. Развитие желчнокаменной болезни (ЖКБ) проходит несколько этапов.

- первая стадия — отсутствуют клинические симптомы болезни, диагноз основывается на результатах исследования пузырной желчи (определяется склонность к образованию камней),
- вторая стадия — бессимптомное «камненосительство» при котором большинство камней, находящихся на дне желчного пузыря, остаются бессимптомными,
- третья стадия – с выраженной осложненной клиникой (острый или хронический калькулезный холецистит и др.).
Проявления ЖКБ зависят от размеров камней, их локализации и активности воспалительного процесса, проходимости желчевыделительной системы, а также от состояния других органов желудочно-кишечного тракта.
Паразитарные кисты печени
Среди паразитарных кист выделяют эхинококковые и альвеококковые.
Эхинококкоз относят к одному из наиболее тяжёлых паразитарных заболеваний организма человека. Заболевание развивается при внедрении и росте в различных органах личинки ленточного глиста — эхинококка Echinococcus granulosus. Первичным хозяином его являются собаки, волки, шакалы, лисы и др. О географической распространённости заболевания может говорить тот факт, что оно не выявлено только в Антарктиде. Заболеваемость эхинококкозом печени у населения данного региона составляет 1,2 — 1,4 на 100000 населения.
Основной проблемой выявления эхинококкоза остаётся факт длительного бессимптомного течения. Молодое население, страдающее данной патологией, редко обращается к врачу. При сборе анамнеза трудно выявить факт контакта с больным животным в течение последних 5 лет. Нередко пациенты указывают на контакты подобного рода более 10 лет назад, либо вспомнить о них не могут вообще. Размеры кист для пациента при их обнаружении являются неожиданностью, кисты вмещают от 1,5 до 6 л жидкости.
Алвеококкоз печени возникает при паразитировании цестоды Echinococcus multilocularis в личиночной стадии. Эти два указанных вида эхинококка резко отличаются между собой как в морфологическом, биологическом, экологическом, так и в патогенетическом отношении. Поражение Echinococcus multilocularis для европейской части России не характерно.
Современные УЗИ-аппараты, обладающие высокой разрешающей способностью, цветным контрастированием и возможностью трёхмерной реконструкции изображения, позволяют специалистам выявить точное расположение кисты печени.
При небольших кистах более информативна магнитно-резонансная томография МРТ (в режиме жёсткой гидрографии), позволяющая выявить описанные выше характеристики паразитарной кисты или компьютерная томография (КТ) на томографах последнего поколения.
Иммунологические методы в диагностике эхинококкоза имеют большое, едва ли не решающее значение. Наиболее информативным является иммунно-ферментный анализ (РИФА, ELIZA). Реакция практически не имеет противопоказаний и применима для выявления эхинококкозов и рецидивов заболевания посредством их неоднократного проведения. При одновременном использовании нескольких иммунологических тестов диагностическая эффективность их составляет более 80%.
ПОСТХОЛЕЦИСТЭКТОМНЫЙ СИНДРОМ
У 15% пациентов после эффективной холецистэктомии остаются или рецидивируют боли и диспепсические нарушения. Эти симптомы связаны с нарушением моторики сфинктера Одди, дискинезии внепеченочных желчных протоков и 12-перстной кишки. Основным признаками являются:
- рецидивирующие коликообразные боли в правом подреберье,
- непереносимость жира,
- диарея,
- вздутие живота.
У больных нередко имеются дуоденогастральный рефлюкс, антральный гастрит, дуоденит, обусловливающих появление чувства тяжести и боли в эпигастрии, тошноты, горечи во рту, метеоризма, неустойчивого стула и др. Воспаление гастродуоденальной слизистой, как правило, связано с микробным фактором и с повреждающим действием желчных кислот.

