Перекос таза
Содержание:
- Прогноз
- Какие операции выполняются при хронических и рецидивирующих формах ЭКХ?
- Диагностика
- Причины появления боли
- Особенности
- Профилактика болей в копчике
- Кокцигодиния при беременности. Лечение без лекарств
- 4.Диагностика и лечение
- Когда при боли под лопаткой нужен врач
- Прогноз
- Почему образуется ЭКХ?
- Самое важное
- Причины появления и развития болезни
- Особенности
- Вопросы по теме
- Как избавиться от ЭКХ навсегда?
- Кожная пластика после радикального хирургического лечения ЭКХ
- Болит под лопаткой: к какому врачу обращаться?
- Лечение
- Причины
- Сколько заживает перелом копчика
- Что такое свищ
- Как диагностировать травму
- Популярные вопросы
- Выводы:
Прогноз
Копчик является частью позвоночного столба, поэтому появление трещин в нем, которые не были вовремя вылечены, обязательно приведут к серьезным последствиям. Самым частым осложнением этой травмы является посттравматический генез, который даже при незначительных нагрузках на позвоночник вызывает сильнейшую боль, приводящую к депрессиям и тревожности.
Особенностью таких последствий является то, что они могут появиться тогда, когда человек уже забудет о травме, и не будет связывать болезненные ощущения и прочий дискомфорт с ней.
В качестве осложнений недуга может выступать остеомиелит поврежденного участка позвоночника, который в большинстве случаев приводит к инвалидизации.
Чтобы избежать последствий, не стоит затягивать с лечением и при появлении боли в крестцово-копчиковой области после травмы нужно сразу же обращаться к специалисту. Таким образом, можно не только быстрее встать на ноги, но и избежать опасных осложнений.
Какие операции выполняются при хронических и рецидивирующих формах ЭКХ?
В настоящее время существует большое количество различных радикальных операций для удаления ЭКХ, каждая из которых имеет свои преимущества и недостатки.
Все виды оперативных вмешательств можно разделить на 2 большие группы:
- Малоинвазивные методики.
- Радикальное хирургическое лечение с ушиванием раны наглухо.
Малоинвазивные методики
К малоинвазивным методикам относится, например, синсуэктомия и лазерная деструкция ЭКХ. Преимуществом данных методик является то, что после их выполнения не наступает значительного ограничения физической активности, возможен возврат к трудовой деятельности в тот же день после выполненного оперативного вмешательства. Недостатком является: возможность выполнения только при небольших размерах ЭКХ (выбор объема и возможности выполнения определяет врач после выполненного УЗИ).
а) Синусэктомия
В случае наличия у пациента только первичных ходов, а так же при отсутствии затеков и дополнительных ходов или ответвлений, согласно дополнительным методам обследования возможно проведение малоинвазивной операции – синусэктомии. Эта операция подразумевает собой очень экономное иссечение эпителиальных ходов с помощью скальпеля с оставление кожных мостиков между первичными ходами. Это позволяет максимально быстро вернуться к работе, получив отличный косметический результат (рис.9).
a) 
б)
Рисунок 9:
а) вид послеоперационной раны после синсуэктомии
б) внешний вид послеоперационного рубца после через 3 недели после синусэктомии
б) Лазерная абляция ЭКХ (диодный лазер)
Суть операции состоит в обработке первичных ходов ЭКХ при помощи лазера. Это позволяет разрушить ходы ЭКХ и предотвратить развитие осложнений этого заболевания. Для операции используется лазер с определенной длиной волны в непрерывном режиме. В ходы ЭКХ луч лазера доставляется с помощью светодиода (рис.10). Мощность лазера может составлять от 1,5 до 3 Вт. Общая длительность работы составляет от 5 до 25 минут и зависит от стадии болезни, длины копчикового хода. Благодаря способности концентрировать своё действие только на поражённых тканях, процедура является малоинвазивной, сопровождается минимальным болевым синдромом. Помимо этого, лазер обладает коагулирующим свойством, тем самым он позволяет минимизировать возможность возникновения кровотечения из затронутых сосудов.



Рисунок 10. Лазерная абляция ходов ЭКХ
Радикальное хирургическое иссечение с ушиванием раны наглухо
Такая операция, пожалуй, самая распространенная в России, предполагает более обширное иссечение эпителиального синуса/хода с пластикой дефекта местными тканями. Существует множество мнений о том, насколько эта операция эффективна и безопасна. В руках опытного хирурга, как правило, вероятность рецидива при данном виде вмешательства не превышает 3-5% и легко переносится пациентами. Основным отрицательным моментом данной технологии является необходимость ограничить подвижность и исключить сидение после операции на период от нескольких дней о нескольких недель.
Вид оперативного вмешательства окончательно определяется после осмотра и получения результатов УЗИ мягких тканей крестцово-копчиковой области и, в случае необходимости, дополнительных методов обследования.
Диагностика
Нижняя часть позвоночника состоит из 5 сросшихся позвонков крестца и от 5 до 3 сросшихся позвонков копчика. Между этими группами сросшихся позвонков находится крестцово-копчиковый сустав, который может сломаться или вывихнуться при травме, приводя к смещению копчика.
Для этого должно произойти воздействие большой силы, например, падение или сильный удар копчика при падении на ягодицы, роды с очень высокой диспропорцией между размером плода и тазом матери и т.д.
Основным симптомом, который может спровоцировать вывих копчика, является боль в районе крестца, кокцигодиния. Так как в связках копчика много нервных тканей, их повреждение может быть очень болезненным. К тому же, передача болевого симптома может спровоцировать значительное воспаление в этой области.
Диагностика обычно клиническая, из-за характерной боли и клинической истории с типичными причинами, провоцирующими вывих.
Речь идет о вывихе, который очень редко диагностируется через снимки, потому что рентген и МРТ, которые обычно делают для изучения позвоночника, редко захватывают зону, которая начинается со второго крестцового позвонка. Поэтому иногда требуется КТ или МРТ крестцово-копчикового отдела.
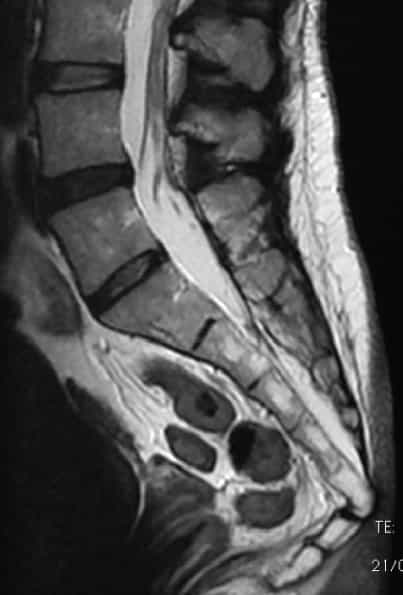 Рис. 1. Вывих копчика и крестца
Рис. 1. Вывих копчика и крестца
Причины появления боли
Наиболее частой причиной боли под коленом сзади при сгибании являются травмы и заболевания коленного сустава, но нередко ее могут вызывать и другие болезни. Для установления точного диагноза нужно обратиться в клинику, специализирующуюся на лечении позвоночника и суставов. Затягивать с обращением к врачу нельзя, так как некоторые состояния при боли в ноге под коленом требуют немедленного хирургического вмешательства.
Болевые ощущения может вызывать:
- Гонартроз — постепенное разрушение суставных хрящей коленного сустава вследствие нарушения обменных процессов в хрящевой ткани. Развивается артроз после травмы или в процессе старения организма. В зависимости от локализации очага разрушения может ощущаться ноющая боль под коленом сзади, которая усиливается после нагрузки и утихает после отдыха.
- Артрит — воспаление коленного сустава, которое чаще всего вызывается инфекцией или аутоиммунной реакцией, когда иммунные клетки поражают ткани собственного организма. Для артрита характерны повышение температуры в области сустава и сильные боли под коленом сзади, спереди и с боков, не проходящие в состоянии покоя.
- Бурсит — воспаление суставной сумки, характеризующееся появлением упругой округлой припухлости, покраснения и отечности. Бурсит обычно сопровождается повышением температуры тела.
- Киста Бейкера. Если артроз, артрит и бурсит могут иметь разную локализацию, то киста Бейкера — это заболевание, развивающееся только в подколенной ямке. Представляет собой заполненную жидкостью полость из соединительной ткани, которая прощупывается под коленом. Ее опасность в том, что она может сдавливать вену, вызывая тромбоз и варикоз.
- Травмы колена: ушибы, вывихи, растяжения и разрывы связок. Боль под коленом сзади при разгибании обычно появляется сразу после травмирующего воздействия. Требуется неотложная диагностика и помощь травматолога.
- Разрыв мениска, являющийся следствием травмы. Сразу же после травмы появляется острая боль под коленом при приседании и любых попытках сгибания и вращения коленного сустава.
- Киста мениска. Чаще всего это заболевание развивается при высоких физических нагрузках, у спортсменов. Характеризуется постепенно усиливающимися болями, на поздних стадиях появляется выпячивание сбоку коленного сустава и резкое ограничение подвижности.
- Тендинит — воспаление сухожилий. Начинается с появления болей под коленом сзади тянущего характера после нагрузки, со временем они усиливаются, приобретают приступообразный характер и не проходят даже в состоянии покоя. Может наблюдаться повышение температуры тела, местное покраснение и отечность, появление узелков.
- Тромбоз глубокой вены в подколенной области. Это опасное состояние может привести к летальному исходу при отрыве тромба и заносе его током крови в легочную артерию. Требует немедленной диагностики и лечения. Проявляется болью под коленом в покое, болезненностью при нажатии, отеком и посинением ноги.
- Воспаление подколенных лимфатических узлов (лимфаденит), осложнением которого может стать абсцесс. Сопровождается болью под коленом сзади при ходьбе, увеличением лимфоузлов, которые прощупываются как шарики, отеком, покраснением и повышением температуры подколенной области.
- Защемление нерва в подколенной зоне. Проявляется резкой болью, онемением и слабостью ноги.
При появлении одного из вышеперечисленных состояний ни в коем случае нельзя применять народные средства, прогревать пораженную зону. Единственное, что необходимо делать при боли под коленом, — это обратиться в медицинское учреждение.
Особенности
Если дискомфортные ощущения и боль в копчике появилась в результате недугов касающихся внутренних органов, то в таком случае терапия будет специфической и отличающейся от лечения трещины в этом участке позвоночника. Зачастую болью в рудиментарном хвостовом отделе может проявляться анальная трещина при геморрое. В итоге после того, как недуг будет вылечен, боль полностью пройдет.
Боль в копчике может стать и результатом травмы, которая повлекла за собой появление трещин в этой области. К таким повреждениям могут привести интенсивные поездки на велосипеде, длительная ходьба, удар или падение на ягодицы.
В итоге травма необязательно может закончиться трещиной. Часто травматологи диагностируют смещение, переломы, ушибы и вывихи, иногда встречаются и серьезные травмы, сочетающие все вышеперечисленные диагнозы вместе. Боль при травматизме не всегда проявляется сразу, она может появиться и позже, распространяясь как по позвоночнику, так и быть сосредоточена в районе его хвостовой части.
В медицине все недуги, которые связаны с повреждениями нижнего отдела позвоночника, называют кокцигодонией.
Профилактика болей в копчике
Основная профилактическая мера в борьбе с заболеваниями копчика – это правильная поза при сидении, работа над своей осанкой; также не рекомендуется злоупотреблять сидением на мягкой мебели, подкладывать подушки и пуфы. При таких факторах есть серьезный риск развития остеохондроза и усугубления имеющихся болезней. Также не рекомендуется носить одежду, которая сдавливает область талии и пояса, беременным крайне желательно носить поддерживающий бандаж, что позволяет избежать деформации копчика. Кроме всего прочего, врачи рекомендуют регулярно заниматься зарядкой, укреплять мышечный корсет и мышцы вокруг позвоночного столба, следить за питанием.
Кокцигодиния при беременности. Лечение без лекарств
Кокцигодиния во время беременности (боль пазу у женщин), как правило, не связана с воспалительным процессом (это редкое явление для боли в паху у мужчин). У беременных кокцигодиния появляется, когда растягиваются связки тазового дна и раздвигаются тазовые кости, освобождая место для растущей матки.
Боль в крестце, боль области копчика, боль в промежности, боль в паху у женщин возникает из-за того, что чрезмерная нагрузка вызывает мощное напряжение в копчике и связках тазового дна. Обычно боль при кокцигодинии возникает из-за неравномерного растяжения связок вследствие сколиоза, мышечного напряжения или смещения центра тяжести.
Мы плавно без боли работаем на сочленениях таза, чтобы он правильно раскрывался, давая место растущей матке. Для беременных женщин разработаны и хорошо себя зарекомендовали специальные остеопатические методики, которые позволяют вылечить кокцигодинию без лекарств.
В том случае, если кокцигодинию во время беременности вызвало неправильное распределение нагрузки в стопе мы предложим Вам изготовление ортопедических стелек. Такой подход хорошо помогает при боли в области паха (в правом или левом паху) у женщин и мужчин (в том случае, если боль в паху слева или справа у мужчины вызвало неправильное распределение веса), боли, отдающей в пах справа или слева, боли, отдающей в ягодицы, боли в ягодицах, отдающей в ноги, боли в промежности
4.Диагностика и лечение
Диагностика травмы копчика
Причина травмы копчика во многом определяется на основе жалоб пациента и физического обследования. Для определения перелома копчика или вывиха копчика используется рентген. Тем не менее, рентгеновские лучи иногда не могут выявить эти повреждения. Некоторые врачи рекомендуют рентген в положении стоя и сидя, чтобы точно определить наличие перелома или вывиха.
Возможно, потребуется неврологическое исследование. Для диагностики травмы копчика проводят и ректальное обследование, если в этом есть необходимость. Для этого врач вводит палец в прямую кишку до области копчика, чтобы определить, есть ли вывих или перелом. Редко, если причина дискомфорта неизвестна, в область копчика вводят местный анестетик, чтобы определить, является ли копчик источником боли или ее причина в проблемах с другими частями позвоночника.
Лечение перелома копчика и других травм копчика
Для лечения перелома копчика накладывается специальная шина, которая фиксируется в области копчика и спины. Особенность процесса лечения перелома копчика в том, что в течение всего срока наложения шины нужно находиться в состоянии покоя. Это означает строгий постельный режим на протяжении 2-5 недель в зависимости от тяжести перелома. Первые несколько дней после перелома копчика можно лежать только на животе. При особенно серьезных переломах копчика, когда кости сильно раздроблены или не срастаются самостоятельно, может понадобиться хирургическая операция. Операции на копчике не считаются сложными, проходят быстро и в подавляющем большинстве случаев – без всяких осложнений.
Для того чтобы справиться с болью, врач подберет подходящие обезболивающие препараты. После того, как гипс снимут, пациенту рекомендуется пройти курс ЛФК, чтобы восстановление прошло быстрее и проще. Несмотря на то, что перелом копчика обычно лечится в течение месяца, у многих людей копчик болит еще до полугода после завершения лечения.
Когда при боли под лопаткой нужен врач
Если боль под лопаткой возникла впервые и быстро прошла, то, вероятно, она была связана со случайной причиной – например, длительным нахождением тела в неудобной позе. Если боль сохраняется, усиливается или причиняет дискомфорт (в случае сильной боли), следует обязательно обратиться к врачу.
В некоторых случаях требуется экстренная медицинская помощь. Вызывайте скорую помощь, если:
- боль под лопаткой связана с травмой. Особенно при наличии кровотечения и признаков перелома костной ткани;
- вместе с болью наблюдаются деформация, припухлость, отёк или покраснение в этой области;
- боль сопровождается усиленным сердцебиением, затрудненностью дыхания (одышкой, чувством нехватки воздуха);
- боль сопровождается головокружением, предобморочным состоянием.
Прогноз
Копчик является частью позвоночного столба, поэтому появление трещин в нем, которые не были вовремя вылечены, обязательно приведут к серьезным последствиям. Самым частым осложнением этой травмы является посттравматический генез, который даже при незначительных нагрузках на позвоночник вызывает сильнейшую боль, приводящую к депрессиям и тревожности.
Особенностью таких последствий является то, что они могут появиться тогда, когда человек уже забудет о травме, и не будет связывать болезненные ощущения и прочий дискомфорт с ней.
В качестве осложнений недуга может выступать остеомиелит поврежденного участка позвоночника, который в большинстве случаев приводит к инвалидизации.
Чтобы избежать последствий, не стоит затягивать с лечением и при появлении боли в крестцово-копчиковой области после травмы нужно сразу же обращаться к специалисту. Таким образом, можно не только быстрее встать на ноги, но и избежать опасных осложнений.
Почему образуется ЭКХ?
Долгое время механизм заболевания оставался загадкой для врачей, однако в 50-х годах прошлого столетия было найдено объяснение почему развивается данное заболевание, и оно до сих пор удивляет как молодых врачей, так и пациентов. Межьягодичная складка имеет несколько особенностей: она предрасположена к потливости, большую часть времени сдавлена нижним бельем и верхней одеждой, труднодосягаема для самостоятельного осмотра. При ходьбе между сведёнными ягодицами возникает своеобразный «насосный» эффект. Волос, попавший в межьягодичную складку, под действием этого эффекта внедряется в толщу кожного покрова, затем в подкожную клетчатку, где и образуется инфицированная полость (рис. 3). Это предрасполагает к развитию местного воспалительного процесса в межъягодичной складке, что облегчает возможность внедрения волос в толщу кожного покрова.
а)
б) 
в) 
Рисунок 3. Механизм образования ЭКХ:
а. Схема движения ягодиц при ходьбе с формированием эффекта вакуумного насоса
б. Фотография начального этапа внедрения волоса в кожу межьягодичной складки
в. Схема развития воспалительного процесса (стрелкой указан абсцесс)
Самое важное
Перелом копчика нужно начинать лечить, как можно раньше, тогда кости быстрее срастутся. Травмы со смещением более опасные, они сопровождаются сильной болью, неврологическим расстройствами, поэтому тяжелее поддаются лечению. При легком переломе применяются консервативные методы: постельный режим, анальгетики, диета, ЛФК, физиотерапия и т. д. При оскольчатом повреждении проводится сопоставление фрагментов кости через прямую кишку. Если после этого отломки копчика не удерживаются в правильном положении, то назначается операция. Без хирургического вмешательства не обойтись, если присутствуют неврологические расстройства, нарушается работа органов малого таза или боль не покидает длительное время. После основного лечения проводится реабилитация
Важно соблюдать рекомендации врача на всех этапах терапии, тогда кости быстрее срастутся и можно будет вернуться к полноценной жизни
Причины появления и развития болезни
Самая распространенная причина возникновения остеопороза – нарушение кальциевого обмена на фоне каких-либо других болезней. Вторая – сбои в процессе регенерации костей, то есть в деятельности тех клеток, которые отвечают за обновление костной ткани.
Факторы, повышающие риск «приобрести» такую болезнь, можно условно поделить на две группы: зависящие от человека и независящие.
| На что мы можем повлиять? | Что влияет на нас, вне зависимости от наших стараний? |
|
|
Особенности
Если дискомфортные ощущения и боль в копчике появилась в результате недугов касающихся внутренних органов, то в таком случае терапия будет специфической и отличающейся от лечения трещины в этом участке позвоночника. Зачастую болью в рудиментарном хвостовом отделе может проявляться анальная трещина при геморрое. В итоге после того, как недуг будет вылечен, боль полностью пройдет.
Боль в копчике может стать и результатом травмы, которая повлекла за собой появление трещин в этой области. К таким повреждениям могут привести интенсивные поездки на велосипеде, длительная ходьба, удар или падение на ягодицы.
В итоге травма необязательно может закончиться трещиной.
Часто травматологи диагностируют смещение, переломы, ушибы и вывихи, иногда встречаются и серьезные травмы, сочетающие все вышеперечисленные диагнозы вместе. Боль при травматизме не всегда проявляется сразу, она может появиться и позже, распространяясь как по позвоночнику, так и быть сосредоточена в районе его хвостовой части.
В медицине все недуги, которые связаны с повреждениями нижнего отдела позвоночника, называют кокцигодонией.
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Какой состав препарата? В том числе с вспомогательными веществами?
Стимбифид Плюс состоит из двух компонентов – пребиотического и метабиотического
Узконаправленный пребиотический компонент – природные фруктоолигосахариды (ФОС) и фруктополисахариды (ФПС) с оптимизированным соотношением коротких (GFn, n = 2-8) и длинных (GFn, n = 2-60) цепочек, что обеспечивает снабжение бифидобактерий эксклюзивным питанием по всей длине толстой кишки
Метабиотический компонент – лактат кальция. Является мощным стимулятором роста и размножения нормобиоты
Здравствуйте. Можно ли принимать ваш препарат вместе с MgB6, а также при ГЭРБ?
Здравствуйте! Можно. Здоровья Вам!
Здравствуйте. Можно ли ваш продукт при остром гастрите?
Здравствуйте!
Не только можно, но и нужно!
Здоровья Вам!
Как избавиться от ЭКХ навсегда?
Основным радикальным методом лечения ЭКХ – то есть методом, направленным на полное удаление источника воспалительного процесса, является хирургический. В зависимости от распространенности заболевания выполняют различные виды оперативных вмешательств. Существует более 50 различных методик для лечения ЭКХ. Такое большое количество возможных способов хирургического лечения связано с тем, что в настоящее время отсутствует оптимальный способ, который можно было бы назвать «золотым стандартом» лечения для всех пациентов с ЭКХ. В каждом случае выбор техники оперативного вмешательства должен быть индивидуален: должны учитываться несколько факторов — клиническая картина заболевания, стадия заболевания и обширность поражения, возможность временного ограничения физической активности в послеоперационном периоде.
Важно! После некоторых операций будет необходимо строго избегать сидения в течение 2-3 недель для правильного заживления раны. Это необходимо учитывать при согласовании метода хирургического лечения с врачом
Врач всегда может предложить несколько альтернативных методик.
Выбрать лучший способ поможет сделать специалист, который владеет и использует в своей практике несколько наиболее эффективных методик.
Кожная пластика после радикального хирургического лечения ЭКХ
Основной проблемой заживления раны после иссечения ЭКХ является наличие широкого дефекта мягких тканей. Подкожная клетчатка в области крестца плотно фиксирована к подлежащему апоневрозу и фасциям, поэтому при закрытии дефекта оставшимися мягкими тканями создается натяжение, что сопровождается в послеоперационном периоде высоким риском расхождения краев раны, длительным заживлением.
Проблема закрытия образовавшегося дефекта местными тканями с пластикой кожными лоскутами особенно важна при хронических и рецидивирующих формах заболевания.
Существуют различные формы и виды кожно-подкожных лоскутов (Z, V-Y- образных, Limberg-flap) для закрытия дефекта, возникшего после удаления ЭКХ. Возможность и необходимость применения того или иного вида пластики определяет врач на основании данных осмотра, особенностей операции, объема удаленных тканей, желания пациента.

Рисунок 14. Варианты закрытия послеоперационного раневого дефекта после иссечения ЭКХ:
а) пластика по Лимбергу
б) Z-образная пластика
Болит под лопаткой: к какому врачу обращаться?

С жалобой на боль под лопаткой рекомендуется обращаться к врачу общей практики (терапевту или семейному врачу). Именно врач общей практики должен определить, обследование у каких специалистов следует пройти.
Если боль под лопаткой связана с приемом пищи, сопровождается изжогой, отрыжкой, ощущением горечи во рту, вероятно, потребуется обратиться к врачу-гастроэнтерологу.
Если есть основания предполагать, что боль связана позвоночником, например, если боль усиливается при движении торса или плеча, то Вас направят к неврологу, вертеброневрологу или мануальному терапевту.
Надо быть готовым, что Вам может потребоваться консультация кардиолога или уролога.
Лечение
Начинать лечить пациента, имеющего трещину в нижнем отделе позвоночника нужно с оказания первой помощи. Пострадавшего нужно уложить на живот или бок, чтобы он не соприкасался с поверхностью поврежденным копчиком. К месту травмы нужно приложить холодный компресс, дать обезболивающие таблетки и отправить в больницу.
В медучреждении пациенту назначают полноценный постельный режим. Ему необходимо все время лежать либо на животе, либо на спине, не забывая переворачиваться, во избежание образования пролежней. Если у больного есть желание лечь на спину, под копчик нужно подкладывать специальный мягкий круг.
Чтобы облегчить дефекацию назначают слабительной или ставят клизмы, чтобы избежать превращения трещины в перелом. После применения данных препаратов нагрузка на мышечный аппарат тазового дна становится меньше, а значит, трещина будет заживать быстрее. Чтобы быстрее восстановиться, пострадавшему нужно включить в свой рацион, продукты богатые кальцием. Также ему не помещают овощи, фрукты, зелень и орехи. Еще травматологи советуют есть продукты богатые кремнием, помогающие, в свою очередь, усваиваться кальцию. Кремнием богата редиска, брокколи и смородина.
В качестве лекарственных препаратов в первое время назначают обезболивающую терапию и противовоспалительные мази. Необходимо учесть и то, что если в копчиковой области имеется повреждение эпидермиса, то мазь использовать нельзя.
Обезболивающие препараты, назначаемые при данном типе повреждений, представлены кеторолаком, диклофенаком, мелоксикамоми кетопрофеном. Если они не оказывают должного эффекта, могут применяться новокаиновые блокады поврежденного участка.
При правильно подобранной терапии вся характерная недугу симптоматика проходить через два месяца. В том случае если больной обратится за помощью позже, то последствия травмы могут быть весьма печальными.
Причины
Существует огромное количество причин, которые могут привести к появлению кокцигодинии:
- Травмы. Если человек падает на спину или ягодицы, вероятнее всего он столкнётся с болями в копчике.
- Сидячий образ жизни. Многие люди любят сидеть, поджав ноги к груди. Так нагрузка на копчик сильно увеличивается, может появиться боль. Особенно опасно так сидеть на твёрдых поверхностях.
- Невриты.
- Стресс.
- Копчиковый свищ.
- Трещины и рубцы прямой кишки.
- Новообразования, которые давят на нервные окончания возле копчика.
- Частые запоры или поносы.
- Воспалительные процессы в мышцах и нервах промежности или малого таза.
- Остеохондроз позвоночника.
Женщины намного чаще (в 3-4 раза) сталкиваются с данным заболеванием из-за особенностей строения мочеполовой системы и процесса родов. У мужчин кокцигодиния в основном встречается после 40 лет. Стоит отметить, что болевые ощущения в копчике могут также свидетельствовать о проблемах с почками, репродуктивной системой, кишечником. Конкретный диагноз может поставить только врач после сбора анамнеза и проведения исследований.
Сколько заживает перелом копчика
Пострадавшие интересуются, сколько заживает перелом. Однозначного ответа на этот вопрос нет, многое зависит от степени тяжести травмы, срока обращения к врачу, возраста пациента и грамотности терапии. Чтобы ускорить процесс, пострадавший должен строго соблюдать рекомендации врача во время лечения и реабилитации.
Первые шаги можно совершить уже примерно через 4 недели после травмы. Но если перелом легкий и быстро срастается, что доказано инструментальными исследованиями, то ходить можно будет уже через 2 недели.
Срок срастания костей копчика колеблется от 4 недель до 6 месяцев и более. Восстановительный период занимает примерно 3 месяца. В общем лечение и реабилитация могут занимать около года, а иногда больше. Например, при легком переломе копчика кости срастаются около 6 месяцев, а при травме со смещением – до 1 года.
Лечение пациентов пожилого возраста затягивается, так как их кости более хрупкие и не такие эластичные, как у молодых людей.
Что такое свищ
Свищ – это патологический, в норме не существующий, ход в виде трубки, сообщающий просвет какого-нибудь полого органа с внешней средой или просветом другого органа. Прямокишечный свищ своеобразным “тоннелем” соединяет просвет прямой кишки с кожей промежности, ягодиц или (редко)других полых органов, резко снижая качество жизни пациента. Этот патологический процесс может вовлекать крупную порцию мышц-сфинктеров, что изначально характеризует такой свищ, как сложный и не позволяет обойтись «миниинвазивным» лечением. В такой ситуации требуется тщательная оценка степени вовлеченности мышечных структур и планирование специальных методик экономного иссечения свища с последующим пластическим закрытием образовавшегося дефекта.
Важно! Подобные операции должны выполняться хирургами экспертного уровня, имеющими большой опыт подобных вмешательств, иначе вероятность рецидива (повтора заболевания) повышается в несколько раз. Свищи имеют следующее строение:
Свищи имеют следующее строение:
— внутреннее отверстие: им обычно является пораженная анальная крипта (то есть самый конечный участок протока железы). Крипта соединяется протоком с анальной железой, расположенной в пространстве между сфинктерами. Именно воспаление этой железы в подавляющем большинстве случаев приводит к развитию заболевания (Рис.2).

Рисунок 2. Этапы формирования свища: а) — анальная железа с выводным протоком, б) – воспалительный процесс в железе, с формирующимся абсцессом (гнойником) в) – сформировавшийся свищевой ход.
- свищевой ход, который может быть извитым, иметь полости и ответвления
- наружное отверстие: но чаще всего располагается на коже промежности вблизи анального отверстия (Рис. 3), иногда во влагалище или уретре (мочеиспускательном канале).
Важно! При возникновении малейшего подозрения на наличие свища прямой кишки необходимо незамедлительно обратиться к специалисту. При несвоевременном или неадекватном лечении заболевание может осложниться острым воспалением и дополнительными гнойными затеками, что значительно ухудшает прогноз!. Однако бывает и так, что свищевой ход заканчивается слепо в параректальной (околопрямокишечной) клетчатке, тканях промежности, ягодиц, то есть имеет только внутреннее отверстие свища, которое открывается со стороны слизистой оболочки прямой кишки и не имеет «выхода» наружу
Однако бывает и так, что свищевой ход заканчивается слепо в параректальной (околопрямокишечной) клетчатке, тканях промежности, ягодиц, то есть имеет только внутреннее отверстие свища, которое открывается со стороны слизистой оболочки прямой кишки и не имеет «выхода» наружу.

Рисунок 3. Наружное отверстие свища
Как диагностировать травму
Чтобы понять, есть ли у пациента повреждения, врач может воспользоваться несколькими простыми методами диагностики:
- Внешний осмотр. На месте травмы будет выраженная отечность, у некоторых развивается гематома. При пальпации человек ощущает приступ боли.
- Рентгенография. Делается в прямой и боковой проекциях. Отыскать признаки перелома копчика, используя такую методику, достаточно сложно.
- Компьютерная томография. Помогает с точностью определить текущее состояние костей, отыскать смешение и трещины.
- МРТ. Метод магнитно-резонансной томографии показывает не только состояние костей, но также окружающего их пространства – сосудов и мышц. Именно такое обследование помогает «заглянуть» в ткани человека и понять, все ли в порядке с его нервными волокнами.
Ранее при оценке состояния больных также использовался метод ректального или влагалищного обследования. Сейчас он без крайней необходимости не используется, потому что связан с большим дискомфортом для пациента.
Популярные вопросы
Может ли остеома привести к раку?
Нет. Остеома – доброкачественная опухоль. Она может вызывать неблагоприятные для здоровья последствия для здоровья, если прорастает в полость черепа. Но вероятность перерождения в рак близка к нулю.
Что вызывает появление остеомы?
Причины появления опухоли неизвестны. Установлена роль наследственной предрасположенности. Если у ваших родственников диагностирована остеома, у вас она появится с большей вероятностью, чем в среднем в популяции. Пусковым фактором роста остеомы может быть травма кости или острый воспалительный процесс. Существует также теория пороков внутриутробного развития. Поводом для её возникновения стал тот факт, что остеома чаще всего развивается на стыке лобной и решётчатой кости, где развиваются мембранные и хрящевые ткани во время эмбриогенеза.
Нужно ли удалять остеому?
Опухоль растёт очень медленно. В большинстве случаев она не опасна. Удаляют только клинически значимые остеомы, которые могут прорасти в орбиту или кости черепа. Операция также может проводиться по эстетическим показаниям.
- Кудайбергенова С.Ф. Остеома носовой полости / С.Ф. Кудайбергенова // Вестник КАЗНМУ. — 2012. — № 2. — С. 92-93.
- Торопова И.А. Особенности клинического течения остеомы носа и околоносовых пазух / И.А. Торопова // Вестник РУДН. — Серия Медицина. — 2005. — № 1(29). — С. 95-97.
Выводы:
Сегодня разработано много современных высокотехнологичных методов лечения травм и заболеваний опорно-двигательного аппарата, костей, суставов, сухожилий и мышц. Это различные артроскопические хирургические методики, позволяющие с применением самого современного оборудования быстро, эффективно и малотравматично устранить причину болей и нарушения функции конечности, вернуть человеку радость движения, а не просто облегчить на какое-то время симптомы, отодвигая решение проблемы на потом или вовсе её не решая, как в случае с инъекциями дипроспана. Потом уже может быть слишком поздно.

