Учащенное сердцебиение
Содержание:
- Лечение и прогноз
- Почему сердце ускоряется?
- Методы диагностики хронической сердечной недостаточности
- Чем поможет врач при сильном сердцебиении?
- Причины тахикардии
- Виды тахикардии
- Осложнения при тахикардии
- Причины и виды
- Причины пароксизмальной тахикардии
- Как проявляется тахикардия
- Тахикардия – симптомы
- Причины тахикардии
- Распространенные причины учащенного сердцебиения
- Лечение синусовой тахикардии
- Брадикардия плода: причины и симптомы
- Медкомиссия в военкомате и тахикардия: как быть?
Лечение и прогноз
При внезапных приступах тахикардии ребенка нужно вынести на свежий воздух, снять с него тесную одежду, а на лоб положить влажный платок, после чего вызвать врача. Если патологии нет, и к ускорению кардиоритма приводят гормональные перестройки, стрессы, для лечения тахикардии у детей кардиолог назначит медикаментозную терапию (бета-адреноблокаторы, сердечные гликозиды, антагонисты кальция, успокоительные препараты). Вспомогательные мероприятия: лечебная физкультура, вальгусные приемы. Для облегчения состояния рекомендуют диету, при которой нежелательно употреблять шоколад, чай, острое, соленое.
Дети, которые соблюдают рекомендации врача, как правило, возвращаются к прежней жизни и активности. В редких случаях, когда болезнь развивается из-за других серьезных патологий, которые не поддаются консервативному лечению, назначают операцию.
Популярные вопросы
Как часто нужно водить ребенка с таким диагнозом к кардиологу?
Если в анамнезе была тахикардия, посещать доктора стоит раз в полгода. Во время каждого приема рекомендуют проходить ЭКГ.
Что можно и нельзя делать ребенку с тахикардией?
При таком диагнозе нежелательно волноваться, неправильно питаться и набирать вес, нужно полноценно отдыхать. В то же время нужно обеспечить умеренные физические нагрузки, по показаниям принимать седативные препараты и витаминные комплексы.
Почему сердце ускоряется?
Иногда нужно, чтобы кровь качалась быстрее. Например, при физическом или эмоциональном стрессе. Об этом сообщает адреналин и сердце «давит на газ», пока ситуация не нормализуется. Так происходит после крепкого кофе, во время быстрого движения или при панической атаке. Это физиологическая тахикардия и для здоровой мышцы она не опасна.
Такая тахикардия усмиряется довольно быстро, вскоре после того, как вы успокоились. Но не все ситуации так безобидны. Синоатриальный узел также ускоряется во время высокой температуры или при проблемах с объемом крови. Например, при анемии или сердечной недостаточности, когда кислорода в клетках становится меньше, тело компенсирует потерю за счет скорости кровотока. Сердце работает чаще в попытке с каждым следующим ударом доставить в ткани живительный кислород.
Другая ситуация, когда «ломается» парасимпатическая нервная система. В норме она должна нас успокаивать. Когда активна парасимпатика, мы перевариваем вкусный обед и крепко спим. Если на каком-то нейронном уровне – в мозге или ниже – происходит сбой, сердцу не поступает сигнал, что пора быть потише. Тогда оно разгоняется без устали и днем, и ночью.
Получается, для возникновения тахикардии должно сработать хотя бы одно из условий. Либо нужен сигнал, что организм хочет больше крови и кислорода, либо – отсутствие сигнала, что обстановка располагает к отдыху и тело требует меньше питательных веществ.
Конечно, не все так просто. Иногда причина тахикардии – врожденные особенности, которые заставляют сердце биться чаще. Так бывает при синдроме WPW, Вольфа-Паркинсона-Уайта. Или когда срабатывает побочный эффект лекарств, например, кофеиносодержащих или антидепрессантов. Бывает, что причину выяснить не удается.
Методы диагностики хронической сердечной недостаточности
Центральное место в диагностике ХСН занимают методы инструментальной диагностики: рентгенография органов грудной клетки, ЭКГ и эхокардиография.
Лабораторная диагностика при ХСН, помимо стандартного обследования (общий анализ крови, биохимия крови – оценка липидного профиля), может включать в себя такой показатель, как мозговой натрийуретический пептид, или БНП (brain natriuretic peptide) – пептидный гормон, который вырабатывается клетками сердца в ответ на чрезмерное растяжение. Данный анализ назначается только врачом при необходимости и имеет особенности интерпретации.
При необходимости, для уточнения природы ХСН, может проводится МРТ сердца с контрастированием – для исключения миокардита – или коронарная ангиография (при подозрении ишемической болезни).
Рентгенография органов грудной клетки
Рентгенография органов грудной клетки показывает наличие застойных явлений по малому кругу кровообращения, жидкость в плевральных полостях, что свидетельствует о наличии сердечной недостаточности (именно с этим связано появление одышки при ХСН).
ЭКГ
На ЭКГ часто выявляются блокада левой ножки пучка Гиса или рубцовые изменения миокарда после перенесенного инфаркта миокарда, а также нарушения ритма сердца, которые могут стать причиной сердечной недостаточности.
Эхокардиография
По данным эхокардиографии (УЗИ сердца) можно увидеть размеры камер сердца, зоны гипокинеза, аневризмы, и другие причины, обусловившие появление сердечной недостаточности. Основной показатель, на который ориентируются врачи, – это фракция выброса (величина выражаемая в процентах), именно она отражает возможности сердца и является показателем эффективности его работы.
Чтобы точно продиагностировать заболевание, запишитесь на прием к специалистам сети «Семейный доктор».
Чем поможет врач при сильном сердцебиении?
С жалобой на сердцебиение следует обращаться к врачу–терапевту или врачу-кардиологу.
При жалобах пациента на усиленное сердцебиение в первую очередь необходимо установить его причину – имеет ли оно физиологическое или патологическое происхождение. Для этой цели могут быть назначены лабораторные и инструментальные исследования, в том числе ЭКГ, эхокардиография (УЗИ сердца), рентгенография сердца. После установления причины повышенного сердцебиения назначается курс лечения, направленный на устранение патологических факторов. Нормализация сердцебиения достигается с помощью лечения антиаритмическими препаратами. Подобные препараты не стоит принимать самостоятельно, их должен назначать врач в соответствии с состоянием Вашего организма, установленным на основании врачебного обследования. В противном случае результат лечения может быть отрицательным.
Причины тахикардии
Ее проявления происходят вследствие внешних факторов или индикаторов нарушения в работе систем организма или отдельных органов. Она делится на 2 типа: физиологическая и патологическая.
Патологическая
В причинах возникновения тахикардии, если нет физической нагрузки и эмоциональных факторов, необходимо тщательно разобраться, так как это может быть симптомом целого ряда нарушений в работе организма или какого-либо заболевания.
Частыми причинами возникновения проблемы становятся такие нарушения организма:
- нарушение вегетативной нервной системы;
- нарушение эндокринной системы;
- нарушение гемодинамики (нарушение физиологического нормального тока крови по сосудам);
- различные формы аритмии, другие нарушения в работе сердца и его патологии;
- интоксикация организма;
- лихорадка и некоторые вирусные заболевания.
Физиологическая
Причиной возникновения физиологической является ответ организма на тот или иной внешний, или психологический фактор. В такие моменты, реакция нервной и сердечно-сосудистой системы сопровождается вбросом адреналина в кровь, вследствие этого возникает повышенное сердцебиение.
Перечень того, что может стать причиной физиологической тахикардии:
- физические нагрузки;
- стресс и эмоциональное возбуждение;
- повышение температуры окружающей среды;
- употребление продуктов, в которых содержится: кофеин, никотин и ряд лекарственных препаратов;
- резкая смена положения тела;
- сновидения и т.д.
высокая тахикардия — что это такое
Как только причина возникновения тахикардии уходит, ритм сокращения сердца здорового человека, постепенно приходит в норму, в зависимости от полученной нагрузки.
Виды тахикардии
Синусовая тахикардия — это нормальное увеличение частоты сердечных сокращений, которое может произойти, когда вы тренируетесь, напуганы или встревожены. Она происходит из синоатриального узла сердца, обычно известного как естественный кардиостимулятор. Синусовая тахикардия обычно не считается опасной, потому что ваше сердце все еще бьется правильно.
Суправентрикулярная тахикардия возникает в верхних камерах сердца. Это самый распространенный тип тахикардии у детей, а также чаще встречается у женщин, чем у мужчин. Некоторые люди не испытывают никаких симптомов, но в крайних случаях вы можете потерять сознание и, очень редко, иметь остановку сердца.
Мерцательная аритмия является наиболее распространенным типом тахикардии. Это происходит, когда хаотические электрические импульсы в верхних камерах сердца (предсердиях) приводят к быстрым, нескоординированным сокращениям.
Желудочковая тахикардия возникает в нижних камерах сердца. Это опасно. Национальная медицинская библиотека классифицирует его как «главную причину внезапной сердечной смерти». Около 300 000 смертей в год приписываются этому типу тахикардии.
Фибрилляция желудочков — это аналогичный процесс в нижних камерах, где желудочки дрожат вместо того, чтобы перекачивать необходимую кровь в организм. Самая серьезная форма тахикардии, требует неотложной медицинской помощью и приводит к внезапной остановке сердца.
Кому грозит тахикардия?
Многие виды тахикардии могут привести к экстренным медицинским событиям, таким как внезапная остановка сердца, сердечный приступ, сердечная недостаточность и инсульт. Но по словам многих докторов медицины, вы можете даже не знать, что у вас это есть.
Хотя люди с тахикардией не всегда замечают это, есть несколько общих симптомов. Первый индикатор-это слишком быстрое сердцебиение, которое вы можете проверить, измерив, свой пульс. Другие симптомы могут включать учащенное сердцебиение, боль в груди, одышку или головокружение.
С возрастом у вас чаще развивается та или иная форма тахикардии. Это потому, что структурные изменения в сердце могут вызвать эти аномальные сердечные ритмы с течением времени.
Пациенты, имеющие в семейном анамнезе различные виды тахикардии или врожденные заболевания при рождении, подвергаются более высокому риску. Некоторые состояния здоровья также связаны с повышенным риском, таким как болезни сердца, высокое кровяное давление, диабет, ожирение и тревожные расстройства.
С помощью носимых трекеров здоровья, таких как Apple Watch, все больше людей обнаруживают, что у них есть тахикардия, даже когда они не испытывают симптомов. Вы должны серьезно относиться к такого рода данным и следить за своим здоровьем, а если что-то не так, срочно обратиться к врачу.
Как лечить тахикардию?
Врачи лечат тахикардию различными способами, часто включающими критические изменения образа жизни. Людям с этим диагнозом рекомендуется заниматься физическими упражнениями, питаться здоровой пищей и лечить основные проблемы со здоровьем. Они также должны сократить потребление алкоголя и бросить курить.
Люди с желудочковой тахикардией чаще нуждаются в медикаментозном лечении или хирургическом вмешательстве. Врачи могут назначать антиаритмические препараты для предотвращения возникновения аритмий, бета-блокаторы для замедления сердечного ритма и разжижители крови для снижения риска образования тромбов.
Пациенты, у которых все еще сохраняется тахикардия, несмотря на медикаментозное лечение, могут подвергаться катетерной абляции. Во время этой двух — четырехчасовой процедуры кардиолог вводит в сердце гибкий провод, который сжигает пораженные ткани сердца с помощью радиочастотной энергии. Это останавливает ненормальные электрические сигналы с вероятностью успеха 90% в некоторых типах тахикардии.
Если вы испытываете длительное или повторяющееся высокое сердцебиение в состоянии покоя, наряду с другими симптомами тахикардии, вам следует обратиться в отделение неотложной помощи или позвонить своему доктору.
Осложнения при тахикардии
Самое грозное осложнение — клиническая смерть, которая развивается при фибрилляции желудочков. Также возможно развитие следующих патологических состояний:
- тромбоэмболия;
- потеря сознания;
- прогрессирование хронической сердечной недостаточности.
Наджелудочковая и синусовая тахикардия осложняются редко. Если подобное происходит, то ухудшается течение основного заболевания.
Видео Тахикардия
Таким образом, тахикардия, как симптом и как отдельная форма аритмии, встречается довольно часто. Может быть как физиологическая, так и патологическая. Особенно неблагоприятной считается пароксизмальная и желудочковая тахикардия
Важно в таких случаях своевременно оказать помощь больному, чтобы предотвратить летальный исход
Причины и виды
Одной из причин тахикардии сердца в детском возрасте считают непоседливость. Дети постоянно двигаются, что вызывает естественное повышение пульса и учащенное сердцебиение. Возможны и другие факторы:
- обезвоживание;
- шумы в сердце;
- анемия;
- кардиопатия;
- тиреотоксикоз;
- врожденный порок сердца.
Кроме того, бывает две формы заболевания: синусовая и пароксизмальная, которые также развиваются по определенным причинам. Синусовая тахикардия у детей бывает следствием:
- ускоренного роста;
- стресса;
- нарушений со стороны эндокринной или сердечно-сосудистой систем;
- переутомления.
Диагностировать причину пароксизмальной формы сложнее, так как в этом случае кардиоритм учащается и замедляется внезапно. Приступы случаются в любом возрасте, в том числе у новорожденных.
Причины пароксизмальной тахикардии
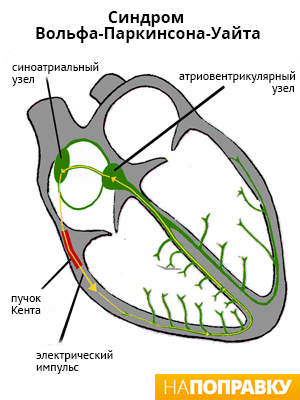
Приступы тахикардии происходят из-за нарушения передачи электрических импульсов в сердце. За его равномерную работу отвечает небольшая группа клеток, расположенных в верхней части сердца — в синусном узле. Он генерирует электрические сигналы, которые распространяются по проводящим путям на предсердия, из-за чего они сокращаются и толкают кровь дальше — в желудочки.
После этого сигнал попадает в другую группу клеток, расположенную в средней части сердца, — предсердно-желудочковый узел. Оттуда сигнал проходит по проводящим путям желудочков, из-за чего они сокращаются и выталкивают кровь из сердца в кровеносные сосуды организма.
При нарушении работы этой системы и происходят приступы тахикардии, во время которых по сердцу проходят более быстрые сигналы, что повышает частоту сердцебиения. В большинстве случаев это проходит в течение нескольких секунд, минут или часов.
Существуют различные нарушения электрической активности сердца. Одним из распространенных является синдромом Вольфа — Паркинсона — Уайта (WPW-синдром). У людей с WPW-синдромом с рождения между предсердиями и желудочками есть дополнительный путь проведения (пучок Кента), из-за которого в сердце периодически происходят «короткие замыкания». Нервный импульс бегает по короткому кругу, в обход естественных путей, вызывая приступ тахикардии.
Однако пароксизмальная тахикардия может возникать и без дополнительных проводящих путей, а иногда это случается из-за того, что электрический сигнал из другой части сердца оказывается сильнее, чем сигнал из синусного узла.
Факторы риска пароксизмальной тахикардии
Пароксизмы тахикардии обычно происходят после экстрасистолы — внеочередного сокращения сердца. Изредка экстрасистолы бывают и у здоровых людей. Однако их вероятность повышают следующие факторы:
Как проявляется тахикардия
Состояние работы сердца можно быстро определить по частоте сердечных сокращений (ЧСС) — через пульс, который хорошо прощупывается на крупных периферических артериях. В норме его частота совпадает с ЧСС, поскольку пульс — это ответ артерий на выброс крови из сердца при его сокращении. Показатели здорового человека — 60–80 ударов в минуту. Если сердце начинает биться чаще, это может ощущаться физически, словно оно выпрыгивает из груди.
Однако так происходит не всегда, и тогда заподозрить наличие тахикардии можно по ряду других симптомов.
Клинические признаки тахикардии
-
Боль или чувство дискомфорта в грудной клетке. Камеры сердца сокращаются поочередно: пока наполняются кровью одни отделы, другие отдыхают. Чем сильнее тахикардия, тем меньше периоды расслабления миокарда. Из-за работы без отдыха в сердце появляются болезненные ощущения.
-
Головокружение и общая слабость. В малом круге кровообращения происходит оксигенация крови (насыщение кислородом) При тахикардии уменьшается время, необходимое для полноценного газообмена. Учащенные сокращения сердца выбрасывают в сосудистое русло кровь со сниженным содержанием O2, из-за чего тканям его не хватает. Чтобы органам было проще его получить, сопротивление сосудов уменьшается. Так возникает компенсаторное снижение давления в сосудах, сопровождающееся головокружением и общей слабостью. Порой оно может приводить к потере сознания.
-
Одышка. Возникает как в движении, поскольку при физической нагрузке организм требует больше кислорода, так и в покое — если тахикардия сохраняется долгое время. К развитию одышки приводит все то же кислородное голодание: учащение дыхания — это попытка восстановить оксигенацию.
-
Цианоз, или синюшность кожных покровов. При гипооксигенации (снижении концентрации кислорода в организме) в крови содержится большое количество восстановленного гемоглобина — вещества, отвечающего за связывание кислорода. Низкая оксигенация приводит к цианозу губ, кончиков ушей или пальцев рук.
Тахикардия может выражаться менее значимыми симптомами: кашлем, головной болью, тошнотой, нарушениями сна, снижением аппетита и работоспособности. Эти жалобы — не характерные для увеличения ЧСС, но при визите к врачу о них следует сказать
Тахикардия – симптомы
Основные симптомы тахикардии таковы:
- учащение пульса (90 и больше ударов в минуту);
- учащение сердцебиения (желудочковая тахикардия);
ВАЖНО! Частота сердечных сокращений (ЧСС) и пульс в норме должны совпадать по количеству ударов в минуту. ЧСС – это количество сердечных сокращений в минуту, а пульс – количество расширений артерии за это же время, в моменты «выбросов» крови сердцем
При тахикардии и других сердечных заболеваниях показатели ЧСС и пульса могут отличаться.
- понижение артериального давления;
- ощущение тяжести в груди, вплоть до удушья;
- одышка, иногда даже при незначительных физических нагрузках или в состоянии покоя;
- влажность кожи;
- перебои и «провалы» в работе сердца;
- головокружения, темнота в глазах, предобморочное состояния (иногда обмороки, связанные с нарушением мозгового кровообращения);
- боли в области сердца – этот симптом характерен для тахикардии на фоне вегето-сосудистой дистонии (ВСД) и некоторых других патологических состояний.
Если вы обнаружили у себя один или больше из перечисленных симптомов и подозреваете, что у вас тахикардия – что делать в первую очередь? Разумеется – обратиться к кардиологу, который направит вас на определенные обследования и анализы, а затем назначит лечение. Необходимые анализы можно сдать и заранее, чтобы прийти к врачу с уже готовыми результатами.
Причины тахикардии
Причины повышения ЧСС делят на две большие группы: сердечные (интракардиальные), при которых нарушение ритма возникает из-за проблемы в сердце , и внесердечные (экстракардиальные), при которых основная проблема находится вне сердца.
Сердечные причины тахикардии:
-
сердечная недостаточность;
-
инфаркт миокарда;
-
нестабильная стенокардия;
-
анатомические (врожденные) пороки сердца — митральный стеноз, стеноз аорты;
-
кардиосклероз — патологическое повсеместное разрастание в миокарде соединительной ткани;
-
кардиомиопатии — группа заболеваний, при которых сердце патологически расширяется с истончением или избыточным ростом миокарда;
-
воспалительные процессы в сердце;
-
гипертония — стабильное повышение артериального давления;
-
анемия — состояние, сопровождающееся снижением уровня гемоглобина и эритроцитов в крови;
-
гипоксемия — снижение содержания кислорода в крови;
-
острая сосудистая недостаточность.
Внесердечные причины:
-
тяжелые физические нагрузки;
-
стресс;
-
патология центральной или периферической нервной системы;
-
расстройства психики;
-
инфекционные заболевания с лихорадкой;
-
действие медикаментов;
-
интоксикация ядами;
-
действие табака, алкоголя, кофе и крепкого чая;
-
обезвоживание, в том числе кровопотеря;
-
болевой шок;
-
патология эндокринной системы;
-
гипогликемия — снижение уровня глюкозы в крови;
-
низкое артериальное давление;
-
малоподвижный образ жизни;
-
дыхательная недостаточность;
-
быстрая и значительная потеря массы тела;
-
гипокалиемия — снижение уровня калия в крови;
-
травмы.
Распространенные причины учащенного сердцебиения
Даже здоровый человек может ощущать усиленное сердцебиение. В наибольшей степени это свойственно людям с повышенной нервной чувствительностью. Привести к учащенному сердцебиению могут:
- значительные физические усилия;
- быстрый подъём на высоту;
- физическая нагрузка в условиях жаркой и душной среды (недостаток кислорода приводит к усиленной работе сердца);
- резкое психическое напряжение (испуг, возбуждение и т.п.);
- употребление большого количества продуктов с высоким содержанием кофеина (кофе, чай, кока-кола);
- некоторые лекарственные препараты (в частности, средства от насморка);
- нарушения пищеварения (например, метеоризм, вследствие которого диафрагма оказывается несколько приподнятой).
Сильное сердцебиение может чувствоваться при высокой температуре (больные, испытывающие жар, часто ощущают сердцебиение).
Лечение синусовой тахикардии
В первую нужно определить причину заболевания. Физиологическая форма этого нарушения ритма не требует медицинского вмешательства, а вот для лечения патологической формы следует обратиться к врачу.
Терапия подбирается строго индивидуально, в зависимости от заболевания, вызвавшего тахикардию. При наличии заболеваний сердца лечение проводит кардиолог, и тактика лечения и препараты тут будут различными, так как патологий много.
Но при любом заболевании, вызвавшем тахикардию, кардиолог может назначить препарат, урежающий сердечный ритм, для снятия нагрузки с сердца. Если же нарушение ритма вызвано отклонениями в нервной системе – тут уже требуется консультация невролога и назначение соответствующих медикаментов.
Как лечить?
Лечением синусовой тахикардии, как и подтверждением данного диагноза, занимается врач. Также при обследовании он выявляет причины заболевания, от которых и зависит дальнейшая тактика лечения. Устранению физиологической тахикардии поможет соблюдение следующих рекомендаций:
- отказ от вредных привычек (алкоголь, курение)
- отказ от кофеин содержащих продуктов и «энергетиков»
- прием пищи 5-6 раз в сутки небольшими порциями
- прогулки на свежем воздухе
- снижение стресса и эмоциональных нагрузок
- полноценный сон и отдых
Первая помощь при приступе тахикардии
При приступе тахикардии необходимо сразу вызвать скорую, так как не известно, какая форма тахикардии возникла у человека. Также следует расстегнуть тесную одежду и обеспечить приток свежего воздуха. Можно обтереть лицо холодной водой, а затем положить на лицо ткань, смоченную в холодной воде.
Для урежения пульса при тахикардии можно воспользоваться следующими приемами:
дыхание с задержкой на вдохе: на 3 счета вдох, на 3 счета задержка, на 3 счета выдох.
плотно закрыть рот и нос и натужиться, как будто хочется сделать выдох.
сесть или лечь, закрыть глаза, со средней силой надавить на глазные яблоки пальцами в течение 20 секунд, это спровоцирует рефлекс, который снижает ЧСС.
ВАЖНО: не использовать этот способ при каких-либо заболеваниях глаз, особенно если имеется повышенное внутриглазное давление.
Брадикардия плода: причины и симптомы

Не всякое снижение пульса у человека является аномалией или патологией. Например, оно наблюдается во время сна или при снижении температуры окружающей среды – в такие моменты организм экономит энергию, обмен веществ замедляется. Также подобное явление наблюдается у спортсменов, а у некоторых людей оно имеется с рождения, но не имеет характера патологии. В таких случаях говорят о физиологической брадикардии. Важным ее отличие от аномальной является отсутствие патологических симптомов.
Аномальная брадикардия – это такое снижение частоты сердечного ритма, при котором возникают различные болезненные состояния организма: головокружение, холодная потливость, потеря сознания и т. д. Как правило, они проявляются при сильном сокращении сердцебиения. Если оно незначительно, то субъективных ощущений у человека может не возникать.
Чтобы судить о наличии брадикардии сердца у плода, необходимо иметь представление о физиологической норме частоты сердцебиения. У взрослого человека она составляет 60-80 ударов в минуту, у эмбриона же изменяется в ходе его развития:
- На 3-5 неделе – 75-80;
- На 5-6 неделе – 80-100;
- На 6-7 неделе – 100-120;
- На 7-9 неделе – 140-190;
- На 10-12 неделе – 160-180;
- На 4 месяце – 140-160;
- К 9 месяцу – 130-140.
Указанные значения не являются точными, так как физиологическая норма у каждого ребенка может незначительно различаться. Примерно до 21 дня беременности сердцебиение у эмбриона не прослушивается вообще – на этом этапе у него его собственное сердце еще не начало формироваться, а обмен веществ полностью обеспечивается кровотоком матери.
Однозначно диагностировать патологическую брадикардию у матери и плода можно только во 2 триместре (после 20 недель вынашивания), так как на этом этапе его собственная система кровоснабжения в целом уже сформировалась, поэтому пульс должен стабилизироваться. Врач ставит диагноз в том случае, если в данный период частота сердцебиения составляет менее 110-120 ударов в минуту.
Брадикардия может быть «материнским» заболеванием или наблюдаться только у плода. В первом случае замедление сердцебиения у самой женщины также сказывается на состоянии будущего ребенка, во втором патология эмбриона не сказывается на здоровье матери. Причинами заболевания со стороны матери являются:
- заболевания сердечно-сосудистой системы – атеросклероз, нестабильное артериальное давление, ишемическая болезнь сердца, кардиосклероз, дистрофия или воспаление миокарда (сердечной мышцы);
- общие заболевания организма – нарушение кроветворной функции костного мозга, опухоли, анемия, инфекционные патологии, почечная недостаточность и т. д.
Со стороны плода причинами брадикардии выступают следующие патологии:
- материнская анемия, высокая токсичность окружающей среды, психический стресс у женщины;
- пороки развития собственной сердечно-сосудистой системы плода;
- нарушения репродуктивной системы матери – ранее старение плаценты, аномальное накопление околоплодных вод и т. д.;
- резус-конфликт – несовместимость материнской и эмбриональной крови по резус-фактору;
- интоксикация материнского организма из-за курения, употребления алкоголя или наркотиков, некоторых видов лекарств.
Симптомами брадикардии у матери являются типичные признаки кислородного голодания – головокружение, слабость, головная боль, шум в ушах, боль в груди, пониженное давление, одышка. Если патология наблюдается только у плода, о ней будут свидетельствовать снижение или прекращение его двигательной активности, а также судороги. Особенности эмбриональной формы заболевания в том, что выявить ее по состоянию матери невозможно – только непосредственно наблюдением за самим ребенком с помощью современных средств диагностики.
Беременность у пациенток с брадикардией характеризуется высоким риском гипоксии плода. Продолжительное кислородное голодание способно привести к замершей беременности, выкидышу или необратимым нарушениям в организме будущего ребенка. Особенно сильно от этого страдает его мозг, так как нервные клетки наиболее чувствительны к недостатку кислорода.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Медкомиссия в военкомате и тахикардия: как быть?
Важно помнить, что физиологическая тахикардии — такое состояние, которое не требует дообследования и лечения и считается нормой, в отличии от патологического вида. Следует знать, что наличие аритмии имеет в себе много скрытых опасностей, которые обусловлены снижением объема выбрасываемой крови и требует приема антиаритмических препаратов
Сердце осуществляет неполноценные выбросы крови из-за частых и неритмичных сокращений. Что может привести к накоплению остаточной крови в полостях серца, растяжению его стенок и образованию тромбов в предсердиях или желудочках. Такие нарушения внутрисердечной гемодинамики чреваты опасными последствиями, с угрозой жизни и здоровью. Тем не менее, берут или не берут в армию с этим диагнозом, становится понятно только после тщательного дообследования.
При прохождении медкомиссии в военкомате обязательным исследованием является электрокардиография, но обычное ЭКГ не всегда может быть эффективным. Все дело в том, что тахикардия как и брадикардия, может иметь пароксизмальный характер, то есть если про проведении ЭКГ не было приступа нарушения ритма сердца — это не говорит о том ,что призывник здоров. Поэтому для более точного выявления характера аритмии рекомендованно проведение суточного мониторирования или ЭКГ по Холтеру. По окончанию мониторинга, данные ЭКГ по Холтеру переносят на компьютер и делают подробный анализ кардиограммы и выдают заключение. Результаты исследования помогут решить, можно ли служить с тахикардией в армии в каждой конкретной ситуации.
Так как тахикардия сама по себе не является причиной освобождения от армии, в этом случае, нужно получить точный и развернутый диагноз,подтвержденный дополнительными обследованиями, который будет соответствовать всем требованиям Расписания болезней. Именно на основании этого документа медицинская комиссия военкомата решает берут ли в армию с тахикардией и какую категорию годности присвоить призывнику.
Призыв в армию
- Призыв в армию
- Осенний призыв
- Весенний призыв
- Повестка в военкомат
- Призывной возраст
- КМО в военкомате
- Призывная комиссия в военкомате
- Медкомиссия в военкомате
- Обжалование решения призывной комиссии
Освобождение от армии
- Освобождение от армии по здоровью
- Освобождение по давлению
- Освобождение от призыва по зрению
- Освобождение от службы по плоскостопию
- Расписание болезней
- Права призывника
- Уклонение от армии
- Разряды запаса
Военный билет
- Как получить военный билет?
- Справка уклониста вместо военного билета
- Военный билет после 27 лет
- Военный билет при приеме на работу
- Загранпаспорт без военного билета
- Первоначальная постановка
- Приписное свидетельство
- Сроки выдачи военного билета
Здоровье призывника
- Псориаз и армейская служба
- Тахикардия и служба
- Берут ли в армию с грыжей
- Перелом и военная служба
- Берут ли служить с язвой
- Берут ли служить с аллергией
- Атопический дерматит и призыв
- Берут ли в армию без селезенки
- Варикоз и служба
- Берут ли служить с варикоцеле
- Берут ли служить с ВСД
- Берут ли служить с геморроем
- Недовес и служба
- Берут ли в армию с нефроптозом
- Остеохондроз и служба
- Берут ли на службу с угрями
- Берут ли служить с хроническим гастритом
- Пиелонефрит и призыв
- Экзема и армейская служба
- Берут ли служить с эпилепсией
- Мочекаменная болезнь и призыв
Категории годности
- Категории годности
- Категория годности А
- Категория годности Б
- Категория годности В
- Категория годности Г
- Категория годности Д
- Изменение категории годности
Отсрочки от армии
- Виды отсрочек от призыва
- Отсрочка по учебе
- Отсрочка по работе
- Отсрочка по здоровью
- Отсрочка по семейным обстоятельствам
- Отказ от отсрочки

