Колоноскопия: показания и противопоказания
Содержание:
- Дивертикул верхушки мочевого пузыря на УЗИ
- Свищ пупка у взрослых: народные средства
- Свищ пупка: операция
- Абсцесс кожи
- Виды колоректального рака
- Виды рубцов
- Выпадение прямой кишки
- Стомы тонкой кишки
- Цены на услуги
- Анатомия прямой кишки и перианальной области, функции запирательного аппарата
- Лечение
- Причины
- Как проявляется пупочный свищ?
- Киста мочевого протока
- Симптомы пупочного свища
- Пузырно-пупочный свищ на УЗИ
- Симптомы
- Как вести себя после операции?
- Чем грозит?
- Особенности диагностики
- Уход за швами в послеоперационный период
Дивертикул верхушки мочевого пузыря на УЗИ
Обычно бессимптомный дивертикул верхушки мочевого пузыря обнаруживают случайно, когда присоединяется инфекция. Появляются боли в животе и частое болезненное мочеиспускание, гемтурия и пиурия. Цистоскопией определяют вход в урахус, из которого выделяется гной.
Рисунок. Мальчик с жалобами на сильную боль в нижней части живота, в общем анализе мочи гематурия и лейкоцитурия. На УЗИ определяется трубчатая гипоэхогенная структура, которая начинается чуть ниже пупка и впадает в купол мочевого пузыря. Диагноз: Воспаление дивертикула верхушки мочевого пузыря.
Берегите себя, Ваш Диагностер!
Свищ пупка у взрослых: народные средства
При помощи народных средств можно облегчить состояние больного, сняв воспаление и устранив гной пупочного свища.
Рецепт №1. Процеженным настоем цветов аптечной ромашки или календулы обрабатывают раны свища. Для его приготовления понадобятся:
- сухие цветы (1 – 1,5 ст.л.)
- кипяткок (1 ст.)
- Цветы поместить в стеклянную емкость
- Залить кипятком
- Накрыть крышкой
- Дать настояться 2 часа
- Протирать рану при помощи смоченного в настое ватного тампона.
Рецепт №2. Если необходимо вытянуть гной из раны, используют:
- листочки эвкалипта аптечного (40 шт)
- растительное масло (1ст.л.)
- средняя луковица (1шт)
- Измельчить листья эвкалипта
- Смешать с растительным маслом
- Смесь настоять 18-24 часа
- Натереть на терку некрупную луковицу
- Полученную кашицу добавить в масло с эвкалиптом
- Смесь тщательно перемешать
- Выложить в свернутую в несколько слоев марлю и прикладывать к ране на полчаса один раз в день.
Настой ромашки для лечения пупочных свищей
Свищ пупка: операция
Операцию по удалению свища пупка проводят под общим наркозом. Разрез, который окаймляет пупок, продолжают по направлению к лобку, над свищом сшивают ткани пупка.
Свищ иссекают, дефекты, образованные при этом в пузыре или кишке, зашивают. Техника выполнения операции при пупочно-кишечных и пузырно-пупочных свищах одинаковая.
Операция по иссечению свища пупка
Если во время домашнего лечения свища пупка состояние больного ухудшилось, на пораженном участке появилось воспаление или неожиданно повысилась температура тела, необходимо срочно обратиться к врачу, так как заболевание опасно высокой вероятностью присоединения вторичной инфекции.
Абсцесс кожи
Это гнойная полость, ограниченная от здоровых тканей пиогенной (гнойной) оболочкой, процесс развития которой сопровождается выраженной интоксикацией организма (высокой температурой, ознобом, резкой слабостью).

Кроме выше упомянутого стафилококка, возбудителями могут выступать также стрептококк, кишечная и синегнойная палочка.
Симптомы абсцесса кожи зависят от причин развития процесса, его локализации и площади поражения. Сначала появляется отек и покраснение участка кожи с местным повышением температуры. Затем происходит разрастание размеров пораженной области, в центре которой начинает скапливаться гной, а по мере увеличения его количества появляется характерные для абсцесса желтизна, болезненность и чувство распирания. После этого размеры патологического очага изменяются незначительно, однако общее состояние продолжает быстро ухудшаться. Кроме того, в зависимости от расположения гнойная полость влияет и на функциональность организма. Например, при поражении бедра очень болезненна становится обычная ходьба, а в запущенных случаях – даже просто попытки движения ногой.
При отсутствии квалифицированной медицинской помощи абсцесс может вскрыться самостоятельно, при этом общее состояние заметно улучшается. Однако в данном случае благополучный исход самостоятельного заживания является редкостью – зачастую наблюдаются серьезные последствия.
Осложнения абсцесса:
- распространение инфекции на соседние участки кожи;
- при прорыве в прилегающие ткани (а не наружу) возможно развитие разлитых гнойных воспалений – флегмоны или панникулита;
- лимфадениты, тромбофлебиты;
- сепсис.
Адекватное и эффективное лечение возможно только в условиях стационара. На начальных стадиях возможны консервативные методы, при наличии гноя – хирургическое вмешательство аналогично принципам лечения карбункула.

Виды колоректального рака
Рак кишечника классифицируется по нескольким критериям: по клинической и макроскопической картине, по месту локализации и по гистологическим признакам.
В зависимости от клинической картины различают:
- Полипоидный рак. Границы новообразования четко очерчены, а изъязвления отсутствуют.
- Диффузно-инфильтративный рак. Для новообразований этого типа характерны большие размеры и свойство прорастать в стенку кишечника.
- Карцинома. Границы новообразования четко очерчены, со слегка приподнятыми краями. Прослеживается полное или частичное изъязвление.
По макроскопической картине колоректальный рак бывает:
- Экзофитным (наружным). Отличительной особенностью этих новообразований можно назвать их склонность расти в просвет кишечника.
- Эндофитным (внутренним). Опухоли этого типа растут в стенке кишечника, имеют тенденцию к изъязвлению.
- Блюдцеобразным. Новообразования сочетают в себе различные признаки опухолей экзофитного и эндофитного рака.
В зависимости от локализации рак кишечника делят на:
- Рак нижнеампуляторного отдела. Одна из наиболее распространенных локализаций колоректального рака. Поражает нижний отдел прямой кишки: опухоль локализуется на 3-4 см выше сфинктера.
- Рак среднеампуляторного отдела. Новообразование располагается в средней части прямой кишки на расстоянии 5-8 см выше сфинктера.
- Рак верхнеампуляторного отдела. Опухоль локализована в верхней части прямой кишки на расстоянии 9-12 см выше сфинктера.
- Рак сигмовидной кишки. Эта локализация также очень распространена: анатомические особенности сигмовидного отдела способствуют застою каловых масс. Всасывающиеся в стенки кишечника токсические вещества провоцируют сначала предраковое состояние, а затем – появление злокачественного новообразования.
- Рак ободочной кишки. Чаще всего развивается у пожилых людей. Для опухолей, расположенных в этом отделе кишечника, характерен долгий рост и позднее метастазирование.
По гистологическим признакам колоректальный рак делят на:
- Аденокарциному. Это наиболее распространенный тип опухоли. Такие новообразования при выявлении на ранней стадии дают благоприятный прогноз и хорошо поддаются лечению химиотерапией.
- Перстнево-клеточную опухоль. У новообразования нет четких границ, оно стремительно разрастается и проявляет выраженную склонность к метастазированию. Этому типу чаще всего подвержены молодые мужчины.
- Саркому. Новообразования этого типа обычно располагаются на внешней стенке толстой кишки, образуясь из эпителиальных клеток. Для саркомы характерно стремительное развитие и метастазирование в близлежащие органы.
- Лимфому. Одна из наиболее редких форм колоректального рака, при которой чаще всего поражаются дистальные отделы кишечника. Обычно новообразования имеют вид полипов.
- Меланому. Встречается очень редко. Для меланомы кишечника характерен неблагоприятный прогноз.
- Плоскоклеточные образования. Для этих новообразований характерны быстрый рост, метастазирование и изъязвление.
Важно!
У пациентов с хроническими заболеваниями ЖКТ нередко развивается доброкачественное новообразование — аденома кишечника. Главная опасность таких опухолей в том, что они имеют свойство перерождаться в злокачественные новообразования.
У доброкачественных новообразований существует отдельная классификация²:
- ворсинчатая аденома;
- тубулярная аденома;
- аденома смешанного типа;
- аденоматозный полип.
Виды рубцов
Размеры, место расположения и заметность послеоперационных следов зависят от типа абдоминопластики.
- Классическая операция оставляет длинный разрез, расположенный в горизонтальном направлении и проходящий через всю область живота. В некоторых случаях возможны небольшие разрезы в форме подковы или треугольника, в частности, если требуется перемещение пупка.
- Вертикальная абдоминопластика чаще всего показана при наличии диастаза брюшных мышц. Эта техника соединяет в себе разрез от классической пластики и вертикальный, проходящий от пупка до грудины.
- Для удаления жировых тканей, расположенных на боках, и формирования выраженной талии понадобится классический разрез и два боковых, расположенных параллельно.
- Если требуется осуществить подтяжку в тазобедренной зоне, то горизонтально расположенный надрез сочетается с двумя боковыми протяженностью до поясницы.
- Мини-абдоминопластика предполагает удаление малого объема тканей, поэтому в данном случае след после операции имеет малую длину (не более 20 см), расположен по линии зоны бикини и обычно спрятан под бельем или естественной складкой тела.
- Самой сложной техникой считается круговая абдоминопластика, при такой методике разрезы делаются по животу, вокруг тела, на боках и на спине.
Выпадение прямой кишки
Выпадение прямой кишки у детей возникает значительно чаще, чем у взрослых. Это заболевание наблюдается преимущественно в возрасте от 1 года до 3 лет.
Основные причины — врожденная слабость промежности, недостаточная фиксация вследствие атрофии жировой клетчатки у ослабленных детей.
Провоцирующими моментами выпадения прямой кишки могут быть самые разнообразные факторы: заболевания толстой кишки (дизентерия, диспепсия), гипотрофия, усиленное напряжение брюшного пресса при запоре, длительное пребывание на горшке и др. Частота выпадения прямой кишки связана с анатомо-физиологическими особеностями детей раннего возраста (малая вогнутость крестца, вертикальное положение копчика, слабо выраженный лордоз и низкое стояние дна углублений). В результате этого повышенное внутрибрюшное давление направлено непосредственно . Мальчики заболевают в 2-3 раза чаще, чем девочки.
Признаки выпадения прямой кишки
В начальных стадиях заболевания только слизистая оболочка и обычно с одной стороны; вправляется она самостоятельно. В дальнейшем становится полным; при этом кишка имеет вид колбасообразной цилиндрической опухоли различной величины. Если она долго остается невправленной, она отекает, кровоточит, покрывается фибринозно-гнойными наложениями, изъязвляется. При длительном , когда тонус сфинктера еще сохранен, возможно ущемление. Описаны случаи омертвения и развития перитонита.
Выпадение прямой кишки обычно происходит после дефекации. Вначале, когда тонус мыщц тазового дна и наружного жома сохранен, вправление слизистой оболочки сопровождается болью и совершается с трудом. В дальнейшем при гипотонии . В тяжелых случаях, особенно у ослабленных детей, при каждом натуживании и крике, причем вправление ее из-за выраженного отека и утолщения становится затруднительным.
Диагностика выпадения прямой кишки
Необходима консультация детского колопроктолога.
Диагностика чаще всего не представляет особых затруднений. Ошибки возможны при недостаточном исследовании больного, когда за пролабированную кишку принимают полип. Диагностическая ошибка может произойти при инвагинации, если внедрившаяся часть выпадает из заднего прохода. Однако анамнез, общее состояние ребенка, осмотр и пальцевое ректальное исследование позволяют хирургу поставить правильный диагноз.
Лечение выпадения прямой кишки
Лечение начинают с консервативных мероприятий. Нередко для наступления выздоровления достаточно нормализовать функцию кишечника и облегчить дефекацию
Важно назначить рациональный режим питания (калорийная пища с ограничением балластных веществ). При запоре внутрь дают подсолнечное или оливковое масло по 1 десертной ложке 3-4 раза в день, регулярно проводят очистительные клизмы
Необходимо приучить больного не тужиться, для чего на месяц запрещают высаживать ребенка на горшок. Ребенок должен испражняться лежа на боку или на спине. Этого в сочетании с общеукрепляющим лечением в большинстве случаев достаточно для выздоровления.
Если выпавшая кишка не вправляется самостоятельно, ребенка укладывают на живот и поднимают его ноги вверх, разводя их одновременно в стороны
Смазав вазелиновым маслом, постепенно и осторожно вправляют ее. Начинают с центральной части, где виден ее просвет, вворачивая внутрь
По мере При регулярном проведении указанных мероприятий и соблюдении правильного режима выпадение прямой кишки у 90-95% детей до 3-4 лет удается излечить консервативно.
Если консервативное лечение безуспешно, применяют инъекции спирта в параректальную клетчатку по Мезеневу (склерозирующая терапия). Данный метод приводит к асептическому воспалению с последующим замещением рыхлой клетчатки плотной рубцовой тканью, удерживающей прямую кишку на месте.
Стомы тонкой кишки
Содержимое тонкой кишки жидкое и щелочное, поэтому такое же по химическому составу и консистенции отделяемое по тонкокишечной стоме и выделяется. Щелочная реакция отделяемого данной разновидности стом является причиной, по которой возникает сильное раздражение кожи – при попадании содержимого стомы на нее. Длительный контакт химуса с кожей приводит к формированию незаживающих эрозий и язв на коже.
При сравнении объема отделяемого за сутки — суточный объем жидкого химуса из тонкокишечных стом значительно превышает объем выделений из колостомы. Из-за электролитных потерь по стомам, сформированных на петле тонкой кишки, значительного количества жидкости с высоким содержанием калия и натрия (так называемых электролитов крови) — большинство людей с тонкокишечной стомой подвержены дегидратации (обезвоживанию) и нарушению электролитного баланса крови. Также возможно образование камней в почках и желчном пузыре: при обезвоживании почки реабсорбируют воду из первичной мочи, тем самым производят более концентрированную мочу. Из такой концентрированной мочи может «выпадать» минеральный осадок и происходить формирование камней – в почках и других отделах мочевыводящих путей.
Цены на услуги
Первичный приём гинеколога + УЗИ (оценка жалоб, сбор анамнеза, осмотр на гинекологическом кресле, УЗИ малого таза, консультация)
Первичный прием – обращение к врачу конкретной специальности в первый раз.
1800 ₽
Повторный приём гинеколога
За исключением повторного приема у врачей: Блациос Н.Д., Джашиашвили М.Д.
1200 ₽
УЗИ малого таза у женщин (полость матки, яичники)
1300 ₽
Для понимания возникновения спаек брюшины необходимо знать строение брюшины: гистологическое строение брюшины довольно сложно, она включает ряд морфологически разных слоев, неоднородного строения. Самым поверхностным слоем является мезотелий — в физиологических условиях происходит непрерывная смена клеток мезотелия. В брюшной полости всегда имеется жидкость, которая выделяется в определенных участках брюшины путем ультрафильтрации из сосудов.
Благодаря движениям диафрагмы и перистальтики жидкость свободно передвигается в брюшной полости и попадает в участки брюшины, где она всасывается. Наличие жидкости в брюшной полости в значительной степени облегчает перистальтические движения кишечника и устраняет трение между серозными оболочками органов брюшной полости.
Анатомия прямой кишки и перианальной области, функции запирательного аппарата
Прямая кишка и анальный канал – конечные отделы пищеварительного тракта. Непосредственные задачи прямой кишки – накопление, формирование и выведение кишечного содержимого и газов. Функции анального канала уникальны: система нервных рефлексов и сложнейший мышечный комплекс обеспечивают одну из наиболее важных функций организма — контроль опорожнения кишечника, а также дифференцировку состава кишечного содержимого без необходимости сознательной оценки и последующий «умный» контроль эвакуации. Другими словами, здоровый человек большую часть времени не задумывается над тем, какое именно содержимое находится в прямой кишке, нужно ли и можно ли в данной обстановке его удерживать. Все это контролируется неосознанно, благодаря многоуровневой нервно-мышечной саморегуляции процесса держания.
Примерную границу между прямой кишкой и анальным каналом со стороны слизистой оболочки (просвета) кишки образует так называемая зубчатая линия. На ней располагаются вертикальные складки, чередующиеся с углублениями – криптами. В крипты открываются протоки анальных желез. Слизь, продуцируемая этими железами, облегчает скольжение кишечного содержимого при прохождении через анальный канал. Такие обстоятельства, как травматизация, отек слизистой при нарушении дефекации, хронические заболевания кишечника могут привести к воспалительным изменениям крипт и анальных желёз.
Кнаружи от слизистой оболочки расположен комплекс мышц – это упоминаемые выше мышцы-сфинктеры, обеспечивающие функцию удержания и выведения. Выделяют внутренний и наружный сфинктеры. Внутренний сфинктер формирует так называемый тонус покоя, бесперебойно обеспечивая герметичность анального канала. Регуляция и сокращение его происходят неосознанно, то есть без нашей воли. Наружный сфинктер окружает внутренний и состоит из нескольких слоев (порций). Его сокращение происходит за счет нашего волевого усилия (Рис.1).

Лечение
Чтобы определить возбудителя и назначить правильное лечение, необходимо исследовать раневое отделяемое и выявить чувствительность бактерий к разным группам антибиотиков. Обычный инфильтрат устраняется путем зондирования раны с удалением гнойной жидкости. Чтобы снизить давление на ткани, может производиться снятие швов.
Пациенту назначается постельный режим. Лечение гнойного воспаления предусматривает обязательное удаление шовного материала, очистку раны и установку дренажа. Анаэробная инфекция требует иссечения пораженных тканей, а в некоторых случаях и дополнительного оперативного вмешательства.
При любой форме воспаления рану ежедневно дренируют и очищают от гноя. По мере заживления может производиться повторное наложение швов и нанесение марлевых повязок с ранозаживляющими мазями. В качестве профилактики нагноения швов необходимо строго соблюдать врачебные указания и следовать ряду антисептических мероприятий.
Причины
К воспалительному процессу может привести:
- занесенная в рану инфекция во время или после операции;
- неправильно установленная система дренирования;
- травмирование подкожно-жировой клетчатки, приводящее к образованию гематомы и отмиранию тканей вокруг раны;
- нарушенный кровоток в области шва с последующим некрозом;
- отторжение шовного материала из-за биологической несовместимости;
- низкий уровень регенерации, который препятствует срастанию краев и влечет за собой прорезывание тканей швом;
- наложение швов на патологически измененные ткани;
- грубое повреждение области раны и формирование лигатурных каналов.
Риск возникновения воспалительного процесса в шве повышается при нанесении бытовой или производственной травмы, когда рана изначально загрязнена. Процессы заживления шва ухудшаются в пожилом возрасте, при слабом иммунитете, эндокринных заболеваниях, патологиях системы крови, а также при избыточном весе.
Как проявляется пупочный свищ?
Различают полную и неполную форму патологии, в зависимости от степени открытости желточного протока:
- Полный пупочный свищ – проток совершенно не зарос, он полностью открыт и связан напрямую с мочевым пузырем или с тонким кишечником.
- Неполный пупочный свищ – проток в этом случае подвергся частичной облитерации, наблюдается повышенная влажность в области пупка, но выделения мочи и кала нет.
При полном пупочно-кишечном свище новорожденных из пупка выделяется кал. Ребенок теряет в весе и заметно худеет. Это состояние опасно развитием непроходимости кишечника и является показанием к срочной операции.
При полном пупочно-пузырном свище новорожденных из свищевого хода выделяется моча. Если малыш расслаблен и спокоен, моча выделяется в виде нескольких капель. Во время натуживания и напряжения (например, во время плача) из пупка выделяется струйка мочи. Через широкий пупочно-пузырный свищ может выделиться весь объем мочи.
Киста мочевого протока
Киста мочевого протока — вторая по частоте аномалия урахуса. Содержимое кисты — слизь и серозная жидкость. Длительное время киста сохраняет малые размеры и клинически не проявляется. Иногда её удаётся пропальпировать над лобком по срединной линии. В случае резкого увеличения киста может сдавливать мочевой пузырь, вызывая дизурические явления.
Киста имеет тенденцию к нагноению, что проявляется повышением температуры тела, болью, напряжением передней брюшной стенки, покраснением и отёком тканей ниже пупка. Образовавшийся абсцесс может прорваться в мочевой пузырь, наружу, через пупок или в брюшную полость.
Дифференциальная диагностика
Дифференциальную диагностику кисты мочевого протока проводят с дивертикулом мочевого пузыря, грыжей передней брюшной стенки, кистой пупка. Уточнить диагноз помогают цистография, УЗИ, КТ.
Лечение
Лечение при кисте, вызывающей дизурические явления, оперативное (иссечение); при абсцессе производят его вскрытие и дренирование.
Неполный пупочный свищ
Неполный пупочный свищ проявляется мокнутием пупка, признаками воспаления (омфалит) и выделением гноя из пупочного кольца. При плохом опорожнении свища появляются лихорадка и интоксикация. Постепенно в области пупка разрастается грануляционная ткань.
С целью выяснения вопроса о сообщении незаросшей части мочевого протока с мочевым пузырём по стихании острых воспалительных явлений выполняют фистулографию.
Лечение
Лечение заключается в ежедневных ваннах с перманганатом калия, обработке пупка 1% раствором бриллиантового зелёного и прижигании грануляций 2–10% раствором нитрата серебра. При неэффективности консервативных мероприятий производят радикальное иссечение свища.
Дивертикул мочевого пузыря
Дивертикул мочевого пузыря, образовавшийся в результате неполной облитерации мочевого протока, длительное время существует бессимптомно и является находкой при цистографии, предпринятой по поводу дизурии и лейкоцитурии. Передний дивертикул встречается преимущественно у мальчиков и нередко сочетается с инфравезикальной обструкцией.
Лечение заключается в удалении дивертикула. Одновременно с этим устраняют инфравезикальную обструкцию.
Если Вы хотели бы получить больше информации, пожалуйста,
свяжитесь с нами или обратитесь к врачу для получения
конкретных рекомендаций диагностики и лечения.
По многим вопросам возможна онлайн консультация уролога —
Симптомы пупочного свища
Проявления заболевания различаются в зависимости от вида патологии.
Симптомы полного пупочно-пузырного свища:
- На дне пупка заметна ярко-красная слизистая оболочка протока;
- Из пупка выделяется моча;
- От постоянных выделений кожа возле пупка раздражена и мацерирована.
Симптомы полного пупочно-кишечного свища:
- На дне пупка заметна ярко-красная слизистая оболочка протока;
- Из пупка выделяется кал;
- Кожа отечна и мацерирована из-за воздействия на нее кишечных выделений;
- Через широкий свищ может выпасть часть тонкой кишки.
Симптомы неполного пупочного свища:
- Пупок имеет вид венчика слизистой оболочки кишки;
- Ткани пупка подверглись гранулематозным изменениям;
- Из пупка выходит зловонная жидкость или слизисто-гнойные выделения.
Симптомы пупочного свища похожи на симптомы воспалительного процесса. Определить достаточно просто после отпадения пуповины:
- Пупочное кольцо раздражено, имеется покраснение, увеличено в размере;
- Повышенная температура тела;
- Из пупочной ранки проступают выделения гнойного характера. При неполном свище их немного, при полном наружу выходит содержимое кишечника или мочевого пузыря;
- При плаче, процессе дефекации новорожденного пупочное кольцо и пупочная ранка «выпирает наружу». Чаще встречается при полном свище.
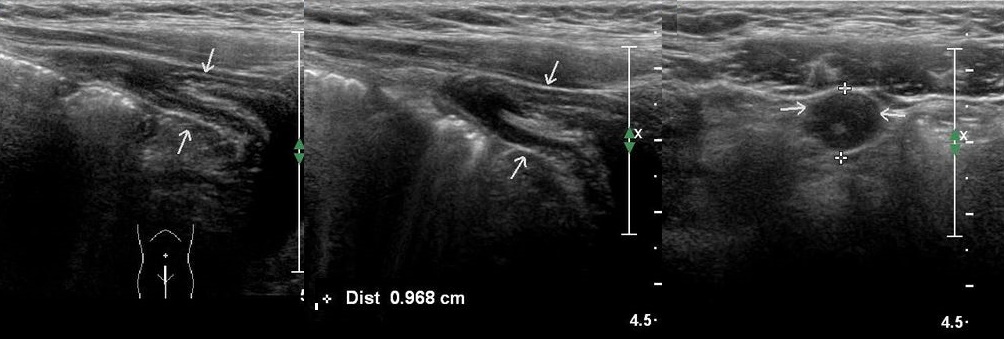
Пузырно-пупочный свищ на УЗИ
При полном незаращение урахуса образуется пузырно-пупочный свищ, который открывается в области пупочного кольца. Из-за контакта с мочой кожа вокруг пупка раздраженная. При врожденном пузырно-пупочном свище благодаря кровоснабжению из артерии урахуса на пупке сохраняются грануляции (остатки пуповины). Грануляций не бывает, если пузырно-пупочный свищ открывается из-за препятствий оттоку мочи — опухоль в малом тазу, задние клапаны уретры, стриктуры уретры, фимоз и т. п. В таких случаях пузырно-пупочный свищ может закрыться самостоятельно, когда устраняют проблему.
Рисунок. У младенца с рождения из пупка отходит соломенного цвета жидкость с запахом мочи; при надавливании на мочевой пузырь отток мочи из пупка усиливается; кожа вокруг пупка раздраженная, грануляции. На УЗИ определяется гипоэхогенная трубчатая структура от верхушки мочевого пузыря до пупка. Диагноз: Пузырно-пупочный свищ. В таких случаях высокий риск развития инфекции мочевых путей.
Симптомы
Первые клинические проявления воспалительного процесса наблюдаются через несколько суток после перенесенной операции. Они проявляются в виде отека и гиперемии раны, имеются жалобы на усиливающиеся болевые ощущения. В ходе пальпации шва хирург обнаруживает уплотнение без четко очерченных границ. Гнойное воспаление сопровождается выделением характерной жидкости – экссудата.
Спустя 1-2 суток появляются дополнительные симптомы:
- мышечные боли;
- интоксикация;
- повышенная температура тела;
- слабость и тошнота.
Анаэробная инфекция развивается гораздо стремительней и уже через двое суток после операции может привести к сепсису без своевременно оказанного лечения.
Как вести себя после операции?
После операции Вы будете находиться в стационаре от 1 до 5 суток, в зависимости от сложности перенесённой операции. Вам будет назначена, при необходимости, антибактериальная терапия, выполняться перевязки с ранозаживляющими мазями. После операции может потребоваться задержка стула для заживления раны.
Ваш лечащий врач обучит Вас уходу за раной и эти рекомендации крайне важно соблюдать неукоснительно. Одной из важных рекомендаций является орошение раны струей воды 3-4 раза в день с целью механической ее очистки и периодический врачебный контроль правильного заживления в направлении «от дна раны»
После обучения, как правило, перевязки Вы сможете выполнять самостоятельно в домашних условиях.
Чем грозит?
Возможно, вы и удивитесь, но в некоторых случаях образование заживает само. Правда, не знаю, у какого родителя хватит сил ждать. Ведь произойдёт это примерно к полугоду! Каждодневные обработки одной лишь перекисью и зелёнкой. Никаких повязок и других мероприятий. Да ещё и присутствует большой риск нагноений!
Вообще, сам по себе долго незаживающий пупок большой риск! А тут считай отверстие! Это же прямая связь с органами мочевым или кишечником… в любой момент вероятно инфицирование. Может возникнуть омфалит. Кстати, это самое благоприятное. Ведь вовремя излеченный вреда не принесёт. А если запустить процесс и до развития перитонита недалеко.
Так что, если сомневаетесь в каком-либо из методов лечения, подумайте хорошо. Ведь на кону здоровье маленького и беспомощного существа.
Но, я уже писала, что даже затянувшийся свищ может вернуться. Как избежать этого? А лучше не допустить изначально?
Особенности диагностики
Даже если симптомы кажутся очевидными родителям, необходимо пройти диагностику. Врач обязательно назначает следующие процедуры:
- ультрасонография пупка;
- УЗИ брюшной полости делают для того, чтобы выявить возможное поражение органов;
- введение контрастного вещества с последующим обследованием;
- рентген с контрастным веществом для определения формы свища;
- зондирование – в отверстие вводят тонкий прибор, если длина свища больше 2 см, подтверждают диагноз.
Только после уточнения формы патологии и обнаружения возможных поражений внутренних органов врач назначает лечение.
Уход за швами в послеоперационный период
Реабилитация играет очень важную роль в образовании рубцовой ткани. Чтобы сделать следы вмешательства как можно менее заметными, необходимо выполнять все предписания врача. В частности, не трогать повязку, наложенную после операции, носить компрессионное белье и спать в полусогнутом положении. Также потребуется отказаться от спорта, солярия, пляжа, бани, сауны и горячих ванн. Тепловые процедуры или ультрафиолет — верный путь к заметным шрамам. Применение любых медикаментов — только по рекомендации хирурга.
Как правило, грамотный уход и соблюдение правил позволяют сделать место, где был наложен шов после абдоминопластики, не отличимым от окружающих кожных покровов. Результат можно оценить не ранее, чем через год после пластики. В случае, если внешний вид шрамов пациента не устраивает, можно прибегнуть к услугам косметологии. Лазерная шлифовка, химический пилинг или операционное удаление избытков рубцовой ткани помогут добиться желаемой эстетики.

