4 обследования желудочно-кишечного тракта, которые нужно проходить после 30 лет
Содержание:
- Введение контраста и выполнение снимков
- Атрофический гастрит — лечение
- Диагностика
- Противопоказания
- Как происходит исследование ЖКТ?
- Классификация и виды
- Поверхностная патология
- Показания к биопсии желудка
- Противопоказания
- Лечение
- Обезболивание, наркоз при гастроскопии
- Как подготовиться к гастроскопии?
- Манипуляция
- Разновидности и особенности желудочных опухолей
- Описание процедуры, что показывает ФГДС
- Этапы проведения эндоскопии под наркозом
Введение контраста и выполнение снимков
Можно использовать практически любой из множества водо-растворимых контрастных средств, мы обычно используем 30-50 % раствор контраста. Он должен вводиться под контролем рентгеноскопии т.к. иногда мелкие конкременты лучше визуализируются при не тугом заполнении холедоха. Должен быть заполнен как холедох так и желчный пузырь, общий печеночный и внутрипеченочные протоки. Снимки выполняются не только в момент тугого заполнения, но и при опорожнении. Для лучшей визуализации интересующей области можно менять положение больного на столе. Рентгеноскопия процесса опорожнения желчных путей иногда помогает диагностировать стриктуры невидимые на рентгенограммах. Отсроченное выполнение рентгенограмм, конечно уже с извлеченным аппаратом (через 15-30-60 минут) позволяет проследить опорожнение холедоха и желчного пузыря. Полный выход контраста из панкреатического протока при отсутствии его патологии происходит за 5 минут. Хотя для профилактики панкреатита контраст из протока лучше аспирировать. Интерпретацию рентгенограмм должны проводить рентгенолог и эндоскопист.
| назад |
Атрофический гастрит — лечение
Заместительная терапия
Проведение заместительной терапии включает применение препаратов соляной кислоты и ферментов желудочного сока:
- Натуральный желудочный сок — препарат животного происхождения, по составу соответствующий желудочному соку человека, содержит соляную кислоту и ферменты. Применяется по 1-2 столовые ложки (15 – 30 мл) во время еды или после еды 2-3 раза в день.
- Ацидин-пепсин, содержащий бетаин гидрохлорид, который гидролизуется в желудке с выделением свободной соляной кислоты и фермента пепсина. Перед употреблением таблетки (500 мг) растворяют в 50-100 мл воды и применяют во время еды. Эти препараты применяются через соломинку.
- Абомин – препарат содержит сумму протеолитических ферментов желудка и получается из слизистой оболочки желудка телят и ягнят. Применяется по 1 таблетке (по 0,2 г с содержанием в 1 табл. 50 000 ЕД) 2 — 3 раза в день во время еды в течение 1- 3 месяцев.
Стимулирующая терапия
Некоторые средства, стимулирующие секрецию желудочного сока:
- Минеральная вода (Ессентуки N17, Нарзан) применяют в теплом виде за 15-20 минут до еды, курс 2-3 недели два раза год.
- Отвар шиповника, капустный, томатный, морковный, лимонный соки по 50 мл, разведенные кипяченой водой 1:1 перед едой, чередовать.
- Лекарственные сборы: подорожник, зверобой, полынь, чабрец в равных соотношениях.
- Широко используется Плантаглюцид — гранулы листьев подорожника для приготовления суспензии, для чего берется 1/1 -1 чайная ложка (½-1 г) на ¼ стакана теплой воды и применяется за 30 минут до еды 2-3 раза в день, курс лечения 3-4 недели, для профилактического лечения 1-2 месяца.
Плантаглюцид активизирует желудочную секрецию, обладает обволакивающим, регенераторным, противовоспалительным и спазмолитическим действием. - Сбор фитотерапевта Михальченко С.И.:
Состав: дягиль, тысячелистник, одуванчик, береза, вахта трёхлистная, подорожник, тмин, кровохлебка, солодка голая, дымянка лекарственная, календула, ромашка аптечная.
Применение: 1 десертную ложку смеси залить 500 мл кипятка, настаивать в термосе по объему ночь, процедить.
Принимать по 150 мл 3 раза в день за час до еды. Перед употреблением подогреть, разбавив горячей водой. Хранить в холодильнике.
Прием: 10 дней прием — 2 дня перерыв, 3-4 месяца.
В период относительной ремиссии атрофического гастрита главными препаратами являются средства заместительной и стимулирующей терапии, которые влияют на секреторную недостаточность желудка.
Лекарственная терапия
Кроме этих препаратов, применяют препараты, влияющие на трофику и регенерацию слизистой оболочки желудка (Солкосерил, Ребагит), обволакивающие средства (семя льна, средства, содержащие висмут, алюминий (Фосфолюгель, Де-нол), но они чаще назначаются при обострении гастрита и наличии эрозий.
Для улучшения эвакуации пищи из желудка применяются прокинетики (например, Мотилиум).
При наличии у пациента В12 дефицитной анемии проводится лечение инъекциями витамина В12 и фолиевой кислоты.
Эрадикация хеликобактер пилори проводится обязательно. Эти курсы лечения назначаются врачом.
Таким образом, будьте внимательны к своим ощущениям в желудке, своевременно проведите диагностическое обследование, начиная не с гастроскопии, а с анализа крови — Гастропанели, уточните состояние желудка, проведите по необходимости дополнительные обследования (по рекомендации врача), а затем лечебно-профилактическое лечение и будьте здоровы!

Диагностика

Диагностика опухолей желудка состоит из трех основных этапов: сбор анамнеза, осмотр, рентгенографическое и эндоскопическое исследование. Также назначают анализ крови, который позволяет выявить снижение уровня гемоглобина, то есть анемию, характерную для опухолей, вызывающих кровотечение. Доброкачественность новообразования определяют по таким признакам: размер, наличие перистальтики (при инструментальном исследовании), форма. Нечеткие контуры, быстрый рост и отсутствие перистальтики свидетельствуют о том, что полип малигнизируется.
Для уточнения диагноза используют ЭГДС – эзофагогастродуоденоскопию, которая позволяет визуально оценить состояние слизистой и в режиме реального времени увидеть форму и размер опухолей, локализованных на слизистой. Этот метод позволяет оценить риск малигнизации – визуально невозможно отличить злокачественную опухоль ранней стадии от доброкачественной, требуется биопсия. При подозрении на онкологию при проведении ФГДС берут пробу для гистологического исследования в лаборатории – биопсия позволяет точно определить характер новообразования.
Так как неэпителиальные опухоли бывают самые разнообразные, то нередко поставить окончательный диагноз удается только после операции.
Исследование опухолей, расположенных вне слизистой, возможно теми же средствами: на рентгенографии видны контуры, а эндоскопическое исследование в сочетании с ультразвуковым метолом (эндо-УЗИ) позволяет определить зоны сдавливания, которые появляются при росте опухолей внутри стенок желудка или в сторону внутренних органов.
Противопоказания
Противопоказания к гастроскопии делятся на абсолютные и относительные. Исследование невозможно при общем тяжелом состоянии, в частности, обусловленном инфарктом миокарда и острыми нарушениями мозгового кровообращения. Процедура не проводится при выраженной сердечно-сосудистой и легочной недостаточности. Методика не применяется при гемофилии ввиду высокой опасности развития кровотечения. Относительные противопоказания к ЭГДС включают острые воспалительные заболевания миндалин, глотки, средостения и других близлежащих органов из-за риска распространения инфекции (за исключением случаев, когда исследование выполняется по жизненным показаниям). Ограничено проведение эзофагогастродуоденоскопии у пациентов, страдающих эпилепсией и психическими расстройствами. В данном случае решение принимается индивидуально, обязательно применение общего наркоза.
Как происходит исследование ЖКТ?
Данный вид медицинской манипуляции подразумевает изучение состояния эпителия этих органов при помощи эндоскопа. Как делают этот анализ?
Исследование состоит из следующих этапов:
- область зева обрабатывают препаратами для местной анестезии;
- при помощи назубника вводят эндоскоп;
- исследование фиксируется при помощи видео- и фотосъёмки;
- в некоторых случаях проводят биопсию.
Эндоскоп представляет собой оптический прибор в виде длинной гибкой трубки, которая снабжена маленькой камерой. Для проведения манипуляций есть особый канал, через который доктор может использовать миниатюрные инструменты. Диаметр трубки эндоскопа значительно меньше диаметра двенадцатиперстной кишки и пищевода, а детские эндоскопы не превышают 6-8 мм.
Также в ходе анализа можно изучить двенадцатиперстную кишку.
Классификация и виды
Рак БДС классифицируется по международной системе TNM, где T — характеристика опухоли, N — метастазы в близлежащих лимфатических узлах, M — гематогенное (через кровь) метастазирование в другие органы.
Клиническая классификация, основанная на системе TNM, предполагает 4 стадии заболевания:
- 0 ст. — преинвазивный рак без прорастания в рядом лежащие ткани (Tis, или карцинома in situ) и без метастазирования (N0, M0);
- IA ст. — опухоль ограничена только сфинктером Одди или фатеровым сосочком (T1), лимфогенные и отдаленные метастазы отсутствуют (N0, M0);
- IB ст. — злокачественное новообразование распространяется на двенадцатиперстную кишку (T2), метастазирования нет (N0, M0);
- IIA ст. — опухоль прорастает в поджелудочную железу (T3), лимфогенных и гематогенных метастазов нет (N0, M0);
- IIB ст. — злокачественное новообразование T1, T2 или T3, имеются метастазы в регионарные лимфатические узлы (N1, M0);
- III ст. — опухоль распространяется на жировую клетчатку, расположенную возле поджелудочной железы, а также затрагивает другие анатомические структуры (T4), количество пораженных близлежащих лимфоузлов не имеет значения, гематогенных метастазов нет (N1, M0);
- IV ст. — размер опухоли и количество пораженных регионарных лимфоузлов не имеет значения, есть отдаленные метастазы (M1).

Злокачественное новообразование БДС может иметь экзофитный (в просвет кишки), эндофитный (в терминальные отделы желчных путей) или смешанный рост. Смешанный характер роста встречается чаще остальных и составляет около 45-50% всех случаев.
По морфологической картине рак БДС может быть представлен следующими формами:
- железистый — аденокарцинома,
- скиррозный — фиброзный,
- плоскоклеточный — из многослойной плоской эпителиальной выстилки.
По степени дифференцировки («зрелости») клеточного состава выделяют опухоли недифференцированные, низко-, средне- и высоко дифференцированные. Недифференцированные новообразования, как правило, характеризуются быстрым агрессивным ростом и частым гематогенным метастазированием.
Поверхностная патология
Поверхностная форма характеризуется длительным временным периодом. Поражению подвергаются верхние слои слизистой желудка, вызывая нарушение работы многих функций желудка. В отдельных случаях болезнь сопровождается болью в стенках двенадцатиперстной кишки, именуемой дуоденитом. Реже дуоденит переходит в тяжёлую стадию – эрозивный бульбит. Заболевание наблюдается у 50% населения старше 24 лет. Врачи отмечают, что поверхностный гастрит чаще возникает у женщин, чем у мужчин.
Отклонения появляются лишь в эпителии слизистой оболочки желудка. При тяжёлой стадии воспаление переходит на железы желудка. Поверхностный вид сопровождается уплощением избранных клеток эпителия, те трансформируются из цилиндрической формы в кубическую, производя инфильтрацию слоёв слизистой пластинки. Как причину развития заболевания называют факторы:
- Лекарства;
- Тяжёлая пища;
- Жгучие специи;
- Алкоголь и табачные изделия;
- Переизбыток соли в пище;
- Газированные напитки;
- Химические факторы.
Воспаление слизистой желудка
Нередко в качестве возбудителя выступают не пролеченные вовремя патологии:
- Отклонения в процессе кровообращения;
- Аритмия;
- Сахарный диабет;
- Отравления;
- Тяжёлые инфекции;
- Стресс.
Клиническая картина развивается циклично. Обострения болезни возникают многократно, но ремиссии длительны. О развитии поверхностного гастрита подсказывают появления колющих болей, отрыжки, чаще кислой, расстройства стула и тупые боли в эпигастральной области. Симптомы указывают на поверхностное воспаление стенки желудка, сопровождающееся повышением или понижением кислотности: в молодом возрасте кислотность желудка реже понижается.
Диагностика: противопоказания к службе
В случае подозрения на наличие поверхностной формы призывнику полагается пройти медицинское обследование, чтобы подтвердить предположение. Обследование назначается врачом гастроэнтерологом. В первую очередь доктор фиксирует жалобы пациента, определяя вид гастрита. Обследование включает методы, применяемые при подозрении на хронический вид. По окончании сбора информации назначаются процедуры:
- Гастродуофиброскопия – направлена на обследование полости желудка и двенадцатиперстной кишки на наличие поражений.
- Биопсия слизистой оболочки желудка с целью выявить присутствие бактерии хеликобактер пилори;
- Рентгенография желудка.
Берут ли в армию с поверхностным гастритом? Пациенту рекомендуется щадящее питание и особая диета. В нынешних условиях армия не сталкивается с трудностями в соблюдении специального режима для призывника с патологией. Наличие заболевания не становится стопроцентной гарантией освобождения. Шансы попасть в категорию «Д» при обнаружении поверхностного воспаления малы.
Показания к биопсии желудка
Помимо верификации онкологических заболеваний, процедура проводится для постановки первичного диагноза других патологий желудка и дифференциальной диагностики – исключения похожих по симптоматике болезней. Биопсию назначают при:
- сочетании диспепсических явлений (изжога, тошнота, рвота, расстройства пищеварения) с анемией неясной этиологии и необусловленной другими причинами потерей веса;
- гастритах с неясным типом секреции, эрозивных, вялотекущих и не поддающихся лечению;
- язвенной болезни желудка, в том числе для выявления бактерий Helicobacter pylori, провоцирующих ее возникновение, степени обсемененности бактериями;
- аденоматозе, полипах, визуальных изменениях слизистой оболочки желудка.
При помощи биопсии также проводится контроль состояния слизистой оболочки после курса лучевой или химиотерапии при злокачественных опухолях.
Противопоказания
Противопоказания разделяют на местные, при которых процедура невозможна из-за физиологических особенностей (врожденных или приобретенных) органов пищеварения и близлежащих, и общие – состояния, при которых ее выполнение грозит ухудшением самочувствия пациента.
Местные:
- травмы, острые воспалительные заболевания ротовой полости;
- сужение пищевода;
- аневризма аорты.
Общие:
- острые и декомпенсированные патологии сердечно-сосудистой системы – инфаркт миокарда, хроническая сердечная недостаточность, неоперабельные пороки сердца; шок любого характера;
- тяжелые заболевания свертывающей системы крови;
- агональное состояние.
Выделяют относительные противопоказания, при которых процедура проводится в том случае, если польза от нее превышает риск. Это лихорадочные состояния, воспалительные заболевания носоглотки, психические болезни в стадии обострения, гипертонический криз, компенсированная сердечная недостаточность.
Лечение
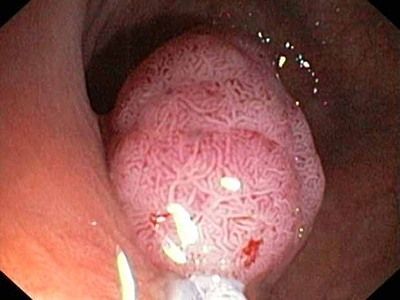
Лечение доброкачественной опухоли желудка бывает только хирургическое. Консервативные методы неэффективны. Операцию могут отложить при небольшом размере опухоли и отсутствии опасности озлокачествления. Но в большинстве случаев показано хирургическое удаление – с помощью современных технологий операция безопасна
Раннее удаление особенно важно провести в случае, когда не удается достоверно определить характер опухоли – злокачественные новообразования необходимо убрать на ранней стадии
Существует несколько методов удаления доброкачественной опухоли, которые применяются в настоящее время:
Эндоскопическая электроэксцизия – так называется малоинвазивная операция, которая подразумевает электрокоагуляцию через эндоскопический доступ. Таким способом удаляют полипы.
- Энуклеация – позволяет снизить кровопотерю, выполняется через эндоскопический или лапароскопический доступ (в зависимости от локализации образования).
- Лапароскопическая резекция желудка – операция с доступом через проколы передней брюшной стенки и разрез стенки желудка, при которой часть желудка удаляют, а затем восстанавливают непрерывный пищеварительный тракт с помощью аппаратного шва.
- Гастрэктомия – полное удаление желудка. Практически не применяют при доброкачественных опухолях.
Эндоскопическая операция показана при обнаружении полипов, которые видны при диагностике и расположены одиночно. Если полип небольшой, достаточно коагуляции. Для новообразований размером более 5 мм применяют электроэксцизию – полип затягивают за ножку, а затем удаляют электрокоагулятором. При полипах более крупного размера проводят подслизистую резекцию образования (через эндоскоп).
Резекцию желудка проводят при множественных полипах или при высоком риске озлокачествления. Гастрэктомию проводят при некоторых случаях диффузного полипоза.
Обезболивание, наркоз при гастроскопии
Для расслабления горла (местная анестезия) используется аэрозоль (спрей), содержащий лидокаин. Если у вас ранее была аллергическая реакция на лидокаин – обязательно сообщите об этом врачу или медсестре. О возможности седации / анестезии вас проинформируют во время регистрации на гастроскопию или консультации гастроэнтеролога.
Гастроскопия редко показана детям младшего возраста, но если ее назначили, то настоятельно рекомендуется седация и анестезия из-за отсутствия самоконтроля у младенцев.
- Седативные средства вызывают сонливость, расслабление во время процедуры. Больные меньше обращают внимания на неприятные ощущения, и часто просто забывают о них (побочный эффект действия препарата).
- Наркоз вызывает сон. К этой процедуре привлекается анестезиолог.
 Наркоз при гастроскопии
Наркоз при гастроскопии
Для многих гастроскопия проходит гладко и без лекарств. Но особо чувствительными людьми, которые не могут задержать дыхание во время процедуры, обследование очень плохо переносится – в этом случае седация и наркоз становятся реальной помощью как для пациента, так и для врача. Седация также показана при приступах паники у пациента.
Поскольку действие лекарства будет ощущаться в течение некоторого времени после процедуры, настоятельно рекомендуется, чтобы пациента сопровождал родственник. Контроль за здоровьем требуется и в следующие 24 часа. В этот период нельзя ни работать, ни водить машину.
Хотя вы можете чувствовать себя прекрасно и все можете делать самостоятельно, время реакции после влияния седативных препаратов намного замедляется, поэтому не только для вашей собственной безопасности, но и для безопасности окружающих необходимо следовать рекомендациям.
Как подготовиться к гастроскопии?
При подготовке к гастроскопии возможно потребуется прекратить прием каких-либо лекарств. Часто прекращают прием ингибиторов протонной помпы, например, омепразола. Эта рекомендация относится к более точной диагностике H. pylori при взятии биопсии для анализа на уреазу.
Кроме того, если вы принимаете какие-либо из следующих групп лекарств, перед визитом вам следует проконсультироваться с гастроэнтерологом / эндоскопистом или терапевтом, чтобы скорректировать лечение:
- Лекарства, используемые для лечения диабета – инсулин или метформин.
- Разжижители крови (аспирин, варфарин, клопидогрель и другие новые антиагреганты).
Необходимое условие для того, чтобы тест был информативным и выполнимым – пустой желудок. Благодаря этому гастроэнтеролог / эндоскопист может четко увидеть все исследуемые области. Желательно ничего не есть в течение 6-8 часов и не пить жидкости за 2-3 часа до процедуры. 8-часовой интервал голодания необходим, потому что в течение этого времени, физиологически пища продвигается дальше в кишечник, и желудок становится пустым.
 Интервальное голодание
Интервальное голодание
Рекомендуется не пить жидкости в течение 2–3 часов, чтобы снизить риск удушья и аспирации (попадание жидкости или пищи в дыхательные пути), особенно при использовании анестезии.
Манипуляция
Само по себе вторжение в верхние зоны желудочно-кишечного тракта походит на гастроскопию, в зоны нижние– на колоноскопию.
Длительность манипуляции – от получаса до полуторачаса.
Как правило, человека вводят в медикаментозный сон, и он чувствует лишь легкий дискомфорт
Очень важно при выполнении манипуляции контролировать артериальное давление подопечного, его пульс, уровень в крови кислорода.. Где-то по прошествии часа, если состояние подопечного в норме, его отпускают домой
Однако в этот день нельзя выполнять действия, требующие концентрации внимания, и садиться водить транспортные средства.
Где-то по прошествии часа, если состояние подопечного в норме, его отпускают домой. Однако в этот день нельзя выполнять действия, требующие концентрации внимания, и садиться водить транспортные средства.
Разновидности и особенности желудочных опухолей
По происхождению все новообразования, локализованные в области желудка, разделяют на две большие группы: эпителиальные и неэпителиальные.
Среди первой группы встречаются аденомы и полипы (одиночные или группами). Разница в том, что полипы – это выросты в просвет органа, они обычно округлой формы и имеют широкое основание, могут располагаться на ножке. Развитие полипов ассоциировано с возрастными изменениями – чаще встречаются в возрасте после 40 лет, болезнь поражает мужчин чаще, чем женщин. Гистологически полип представляет собой разросшиеся железистые и эпителиальные ткани с соединительнотканными элементами и развитой сетью сосудов.
Аденомы – это истинные доброкачественные новообразования, состоящие преимущественно из железистой ткани. В отличие от полипов, аденома может чаще перерождаться. Но встречаются реже, чем полипы.
Неэпителиальные опухоли встречаются редко. Они формируются в стенке желудка и могут состоять из самых разных тканей.
К неэпителиальным новообразованиям относят:

- Миому – формируется из мышечной ткани.
- Невриному – формируется из клеток, составляющих миелиновую оболочку нервных волокон.
- Фиброму – развивается из соединительной ткани.
- Липому – состоит из жировой ткани.
- Лимфангиомы – клетки опухоли происходят из стенок лимфатических сосудов.
- Гемангиомы – из клеток, выстилающих кровеносные или лимфатические сосуды.
- и другие варианты, в том числе опухоли смешанной природы.
В отличие от полипов, которые чаще встречаются у мужчин, опухоли неэпителиальной природы чаще диагностируют у женщин. У всех подобных новообразований есть отличительные особенности: как правило, они имеют четкий контур, гладкую поверхность, округлую форму. Могут разрастаться до значительных размеров.
Особо выделяют неэпителиальную опухоль лейомиому – она встречается с более высокой частотой, чем другие новообразования из этой группы. Эта опухоль может вызывать желудочные кровотечения или потенцировать образование язв за счет прорастания в слизистую оболочку желудка. Все неэпителиальные новообразования отличаются достаточно высоким риском онкологического перерождения – малигнизации.
Описание процедуры, что показывает ФГДС
ФГДС проводится в специальных диагностических кабинетах планово или экстренно, строго натощак.
До процедуры пациента знакомят с техникой проведения обследования, берется письменное разрешение на ее проведение.
Процедура ФГДС
Медсестра или врач орошает глотку спреем лидокаина, если на него нет аллергии (обязательно заранее выясняется данный вопрос).
Пациента укладывают на кушетку на левый бок. Поза должна быть удобной и комфортной для пациента, в противном случае он будет напряжен, а это мешает введению зонда.
В рот вставляется загубник для удобства введения эндоскопа (иногда прибор для ФГС называют гастроскопом) и чтобы не травмировать слизистую губ и рта.
Врач начинает вводить эндоскоп, пациент по команде врача выполняет глотательное движение. В момент введения может появиться рвотный рефлекс, но, если глубоко и спокойно дышать, это состояние проходит. После введения эндоскопа глотать нельзя, слюна собирается отсосом.
Когда зонд введен, в желудок подается воздух (для расправления складок), чтобы можно было лучше рассмотреть слизистую.
Длительность процедуры 5-10 минут и, при выполнении требований врача, не доставляет большого дискомфорта пациенту.
Если проводятся какие-то лечебные мероприятия, то время ее проведения доходит до 30 минут.
В некоторых случаях исследование проводится под общим наркозом (дети, возбужденное состояние пациента, полная непереносимость боли).
При ФГДС можно увидеть:
- в каком состоянии слизистая и стенки желудка и пищевода;
- образование рубцов;
- сужение просвета пищевода;
- степень рефлюкса (рефлюкс – содержимое желудка попадает в пищевод);
- различные новообразования.
После процедуры врачом-эндоскопистом выдается заключение ФГДС — результат проведенного обследования, описание последовательно увиденной картины слизистых пищевода, желудка, привратника, луковицы ДПК (двенадцатиперстной кишки). Указывается наличие свободной проходимости, перистальтики, количества желудочного секрета/заброса желчи, варикозных вен, налета, сомкнутости/недостаточности кардиальной розетки, воспаления (гиперемия, отечность), складок, повреждений.
Довольно часто берется биопсия — микроскопический кусочек слизистой на наличие злокачественных клеток.
Этапы проведения эндоскопии под наркозом
Эндоскопия под наркозом включает три важных этапа – подготовка, непосредственное проведение и последующее восстановление. Процедура обязательно проводится при участии и под контролем анестезиолога. Консультация с этим специалистом проводится до исследования. Врач определяет вид и количество анестетика, на основании данных о состоянии здоровья пациента. В процессе предварительного осмотра врач выявляет и наличие противопоказаний к проведению процедуры. Затем анестезиолог следит за состоянием пациента в течение процедуры и после нее, вплоть до момента, когда пациент полностью отойдет от наркоза.
Перед процедурой в зависимости от возраста и состояния здоровья пациента выполняются обязательные диагностические исследования. Подготовка включает следующие этапы.
- Обследование перед процедурой. Перед эндоскопией под наркозом сдается общий и биохимический анализ крови, коагулограмма (анализ на свертываемость крови), определяется резус фактор, выполняется рентгенография грудной клетки (флюорография) и электрокардиограмма. При наличии хронических заболеваний необходима консультация узких специалистов (по профилю) и терапевта.
- За 2 суток до эндоскопии под наркозом нужно отказаться от применения аспирина, железосодержащих и нестероидных противовоспалительных препаратов (по согласованию с врачом).
- В течение 2-3 суток перед исследованием нужно придерживаться щадящей диеты, отказаться от острой, жирной, жареной пищи, сладостей и алкоголя. Накануне исследования последний прием пищи должен быть не позднее 10-12 часов до процедуры.
- За сутки до проведения колоноскопии нужно провести очищение прямой кишки слабительными средствами.
- В день обследования нельзя курить, принимать лекарства (по согласованию с врачом).
После эндоскопии с седацией или анестезией не следует садиться за руль. После ФГДС нельзя принимать пищу и пить в течение 1-2 часов. Впоследствии, если будет наблюдаться першение в горле, то не употребляйте твердую пищу.

