Чем опасен поясничный радикулит
Содержание:
- Часто задаваемые вопросы
- Профилактика
- Лечение радикулопатии
- Причины возникновения
- ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
- Лечение радикулита
- У кого бывает радикулит?
- Особенности болей внизу спины у женщин
- Хирургическое вмешательство
- Симптомы
- Низкий риск
- Как проходит диагностика и обследование у врача
- Диагностика
- Наши врачи
- Лечение тремора
- Где болит радикулит: симптомы и локализация
- Причины
- Причины радикулита
- Профилактика радикулита
- Определение
- Первая помощь при обострении радикулита
Часто задаваемые вопросы
Можно ли греть поясницу грелкой при радикулите?
Во время обострения радикулопатии рекомендуется поясницу держать в тепле. Однако, согревать при помощи грелки, «синей лампы», нагретой соли или песка — не рекомендуется. Это может усились отек корешков и привести к усилению болей. Можно использовать специальные пояса, в том числе из собачьей шерсти и др.
У меня язва желудка. Какие обезболивающие мне можно принимать при радикулите?
Многие препараты, применяемые при обострении радикулопатии не рекомендуются пациентам, имеющим в анамнезе язвенную болезнь желудка и двенадцатиперстной кишки. Назначить адекватное лечение может только врач после осмотра. Не занимайтесь самолечением!
На МРТ позвоночника у меня нашли грыжу диска. Мне надо ее удалять?
Показания к операции по удалению грыжи межпозвоночного диска может определить врач на консультации. Грыжи чаще всего не требуют оперативного вмешательства. Необходимо соблюдать специальный охранительный режим, проводить профилактическое лечение и заниматься лечебной физкультурой.
Профилактика
Для сведения к минимуму риска развития радикулита, необходимо следовать следующим правилам:
- регулярно заниматься спортом, фитнесом, плаваньем;
- спать на ортопедическом матрасе или на жёсткой ровной поверхности;
- разработать для себя сбалансированный рацион и правильно питаться;
- исключить необходимость поднятия больших тяжестей или, если этого не избежать, использовать поддерживающий корсет и правильно распределить нагрузку;
- своевременно обращаться за помощью при заболевания опорно-двигательного аппарата;
- исключить переохлаждения;
- правильно организовать рабочее место.
- Нестабильность позвонков
- Радикулопатия
Лечение радикулопатии
Начало лечения – соблюдение полного покоя и применением различных местных средств.
Поскольку эффективность лечения зависит от установления точного диагноза и уточнения причины, вызвавшей сдавливание нервных корешков, обращение к квалифицированному врачу неврологу является первоочередной задачей. В ряде случаев, тяжесть последствий будет меньше после быстрой помощи, которую может оказать врач-остеопат методом мануальной или тракционной терапии (вытяжением).
Следующий этап лечения – снятие болевого синдрома. Для этого используются различные лекарственные препараты, которые могут быть назначены в виде инъекций, в том числе внутривенно, капельно в комфортных условиях дневного стационара.
Третий этап – восстановительный курс, который запускает процессы физиологического восстановления нервов, спиномозговых корешков и хрящевой ткани межпозвоночных дисков.
Пациентам рекомендуют массаж, физиотерапию, рефлексотерапию.
Причины возникновения
Радикулит в поясничной и крестцовой областях не является самостоятельным заболеванием. К раздражению и сдавливанию нервных корешков, после чего появляется серьезный дискомфорт, приводят разные причины. Это могут быть и занесенные инфекции, но чаще всего к радикулиту приводит развитие остеохондроза.
Травмы позвоночника
Травмы и ушибы позвоночника, которые впоследствии приведут к развитию радикулита, это:
- серьезные интенсивные воздействия – автомобильные аварии, падения с высоты, оказание давления тяжелыми предметами (при обрушении зданий, например);
- физические воздействия (удары, столкновения с другими предметами и людьми);
- травмы на фоне имеющихся патологий (остеопороза, метастазов, опухолей и т.д.): такая травматизация возможна даже при неловком повороте в постели. Также получить травму можно во время занятий спортом.
Заболевание, к примеру, артрит
Привести к воспалению корешков могут и различные заболевания, преимущественно опорно-двигательного аппарата (артрит, деформирующий спондилоартроз, межпозвонковые грыжи, остеоартроз и т.д.). Также радикулит может быть последствием и осложнением таких болезней, как менингит, грипп, ревматизм, туберкулез и пр.
Остеохондроз
Остеохондроз – одна из основных причин, приводящих в радикулиту в пояснице. Патология возникает из-за разного рода деформаций позвоночника и его отдельных частей. Основной фактор развития остеохондроза – перегрузка опорно-двигательного аппарата, которая возникает из-за нарушения осанки, индивидуальной манеры сидеть или ходить, наследственности, аномального развития, неподходящих или чрезмерных физических нагрузок. Остеохондроз поясничного отдела часто связан с перегрузками при наклонах и подъеме тяжестей.
ОБРАЩЕНИЕ ГЛАВНОГО ВРАЧА:
Зачастую при обследовании пациента врачи обращают внимание лишь на кости, связки, суставы. При этом ничего не говорится о мышцах, функция сокращения которых играет немалую роль в жизни человека
Ослабление мышц приводит к истончению, деформации костей.
К сожалению, распространённые способы терапии лишь усугубляют ситуацию, приводя к ещё более сильным болям, мышечной атрофии и ухудшению качества жизни пациентов.
Эффективное лечение невозможно представить без восстановления мышц. Уникальная методика кинезитерапии заключается в лечебном действии, которое подразумевает, в первую очередь, мышечную активность при методичном выполнении комплекса упражнений на специальных тренажёрах.
Все упражнения выполняются пациентами сидя или лёжа, поэтому излишней нагрузки на суставы и кровеносную систему нет, а наши инструкторы-методисты корректируют технику движений и наблюдают за правильностью выполнения действий.
Помните о том, что заболевания позвоночника и суставов — это ещё не приговор, при желании пациента и верном подходе к лечению всё можно исправить!
Лечение радикулита
Радикулит относится к неврологическим заболеваниям и проявляется симптомами поражения спинномозговых корешков. Основными признаками радикулита являются острые болевые ощущения, снижение чувствительности, расстройства двигательной функции. Классификация радикулита зависит от пораженного отдела позвоночника. Чаще заболевание возникает в пояснично-крестцовом отделе позвоночного столба и характеризуется развитием боли в данном участке с иррадиацией в нижние конечности.
Лечение радикулита включает комплекс мероприятий, основная цель которых — купирование первопричины заболевания, корешкового синдрома и всех его симптомов: болезненности, напряжения мускулатуры, нарушения чувствительности.
Основу фармакотерапии составляют нестероидные противовоспалительные средства, оказывающие обезболивающее, противовоспалительное и жаропонижающее действие.
У кого бывает радикулит?
Независимо от пола, воспаление нервных корешков может возникать как у пожилых людей, так и у довольно молодых. Однако c возрастом риск развития радикулита повышается. Дело в том, что радикулит появляется преимущественно на фоне остеохондроза, который, как правило, прогрессирует в более зрелом возрасте. Приблизительно в 5% случаев радикулит связан с другими причинами, например: с травмами и деформациями межпозвоночных дисков, не связанными с остеохондрозом, грыжами межпозвоночных дисков.
Приступ радикулита может быть спровоцирован подъемом тяжестей или резкой сменой положения тела. Симптомы радикулита часто возникают у беременных. Это связано с увеличением нагрузки на позвоночник во время роста плода.
Особенности болей внизу спины у женщин
Боль в спине практически никогда не является единственной жалобой – во многих случаях пациент отмечает наличие и иных беспокоящих его симптомов. У женщин она может сочетаться с болью в нижней части живота, нарушениями мочеиспускания. В такой ситуации думающий врач направит пациентку, прежде всего, на осмотр к гинекологу для исключения патологии «по женской части» либо беременности.
При женских болезнях
Если болит низ спины у женщины, распространенные причины этого состояния следующие:
- эндометриоз (сопровождается ноющей болью в пояснице и тянущей – в животе, одно- или двусторонней, обильными и длительными, со сгустками, менструациями, нерегулярным циклом);
- миома матки (при данном заболевании матка, как при беременности, постепенно увеличивается в размерах, сдавливая внутренние органы и окружающие матку ткани, в связи с чем и возникает боль в пояснице);
- полипоз матки (протекает с обильными менструациями, мажущими выделениями из влагалища после полового акта; женщины также отмечают боли внизу живота или сзади, в области крестцового отдела позвоночника, копчика);
- опущение, выпадение матки, влагалища (при резких движениях, наклонах туловища у больных возникает ноющая боль в нижней части живота, часто отдающая в низ поясницы, ноги; также отмечаются нарушения мочеиспускания (частые позывы, болезненность) и учащение стула);
- поликистоз яичников (наиболее характерный симптом – боль в подвздошной области со стороны пораженного придатка; в ряде случаев она иррадиирует в нижнюю часть спины, усиливается при физических нагрузках, наклонах корпуса, а также в вечернее время).
При беременности
Чувство дискомфорта, тяжести, тянущая неинтенсивная боль внизу живота и в пояснице при отсутствии иных настораживающих женщину и врача проявлений – вариант нормы, не требующий беспокойства и лечения. Возникают эти симптомы в связи с давлением растущей матки на окружающие ее ткани, смещением центра тяжести из-за увеличивающегося в размерах живота, а также по причине активной выработки организмом будущей мамы прогестерона, который приводит к некой слабости мышц и связок. Часто они сопровождаются тошнотой и рвотой.
Если же боли в нижней части спины интенсивные, сопровождаются выраженной схваткообразной болью в животе – это признак угрозы прерывания беременности, требующей неотложной консультации врача.
После родов
Любая женщина знает, что поясница может заболеть после родов. Обусловлена эта боль ослаблением мышц передней брюшной стенки за период беременности, реже – травмами элементов опорно-двигательного аппарата матери в процессе родоразрешения.
Хирургическое вмешательство
Операции при заболеваниях позвоночника
- Стоимость: 100 000 — 250 000 руб.
- Продолжительность: 40-60 минут
- Госпитализация: 2-3 дня в стационаре
Подробнее
Оперативное вмешательство осуществляется исключительно по показаниям:
- отсутствие эффекта от консервативного лечения;
- угнетение сухожильных рефлексов;
- ощущение слабости в нижней конечности;
- снижение чувствительности нижней конечности.
многопрофильной клиники ЦЭЛТ выполняют щадящие операции через микроразрезы или проколы с сохранением всех опорных структур позвоночника. Предварительно проводится трёхмерное моделирование операции и планирование каждого этапа. В процессе применяются микрохирургическая и эндоскопическая техники, лазер и ультразвук, что позволяет нашим пациентам быстро восстанавливаться и выходить на работу уже через две – три недели после хирургического вмешательства.
Симптомы
Симптомы радикулита определяются его локализацией: при поясничной и крестцовой форме страдает, в основном, нижняя половина тела, тогда как поражение шейных и грудных корешков нередко имитирует поражение сердца, легких или желудка.
Основным симптомом любой формы радикулита является боль. Она обычно возникает резко на фоне неудачного поворота головы, подъема тяжестей, переохлаждения. Ощущения настолько сильны, что человек нередко замирает на месте, боясь пошевелиться. Движения усиливают боль, вот почему многие пациенты остаются в вынужденном положении, которое позволяет немного облегчить состояние.
Сопутствующими симптомами выступают:
- онемение или, наоборот, повышенная кожная чувствительность;
- мышечная слабость в пораженной области;
- мелкие подергивания мышечных волокон;
- ощущение покалывания, жжения, ползанья мурашек.
Чаще всего радикулопатия протекает в острой форме. Хронический вариант заболевания характеризуется менее выраженной симптоматикой, периодическими ноющими болями в проблемной области. Любой провоцирующий фактор может легко перевести хронический процесс в острый.
Симптомы шейного радикулита
Боль при поражении шейного отдела начинается в задней поверхности шеи и затылке и распространяется на плечо, верхнюю часть груди и даже руку вплоть до пальцев. Ощущения резко усиливаются при движениях головы, а также руки с пораженной стороны. В тяжелых случаях отмечаются головные боли, снижение слуха и зрения, сильное головокружение.
Симптомы грудного радикулита
Поражение корешков в грудном отделе встречается крайне редко. При сдавлении корешка пациент ощущает выраженную межреберную невралгию: болезненность по ходу ребер. Ощущение усиливается при глубоком дыхании, повороте корпуса. Нередко боль распространяется на руку
При возникновении подобной симптоматики важно своевременно провести полную диагностику, поскольку сходные симптомы возникают при инфаркте миокарда, спонтанном пневмотораксе и других опасных состояниях.
Симптомы пояснично-крестцового радикулита
Поражение пояснично-крестцовой зоны является наиболее частым вариантом заболевания. В зависимости от расположения проблемного корешка, боль может располагаться:
- только в пояснице;
- в пояснице и крестце с распространением на бедро и голень;
- в области ягодицы с распространением по задней стороне бедра.
В некоторых случаях болевые ощущения сопровождаются нарушением работы органов малого таза: проблемами с мочеиспусканием, снижением половой функции и т.п.
Низкий риск
Нет факторов риска
НПВС отличаются по выраженности ульцерогенного действия.
Наиболее высокий риск осложнений со стороны желудочно-кишечного тракта у индометацина (относительный риск {ОР} 2.25), затем, следуют напроксен (ОР 1.83), диклофенак (ОР 1.73), пироксикам (ОР 1.66), ибупрофен (ОР 1.43), и мелоксикам (ОР 1.24).
Отмечено дозозависимое действие препаратов (Richy F, Bruyere O, Ethgen O, 2004):
Ибупрофен в низких дозах (ОР 1.6, 95% доверительный интервал 0.8-3.2)
Ибупрофен в высоких дозах (ОР 4.2, 95% доверительный интервал 1.8-9.8)
Напроксен в низких дозах (ОР 3.7, 95% доверительный интервал 1.7-7.7)
Напроксен в высоких дозах (ОР 6.0, 95% доверительный интервал 3.0-12.2)
Индометацин в низких дозах (ОР 3.0, 95% доверительный интервал 2.2-4.2)
Индометацин в высоких дозах (ОР 7.0, 95% доверительный интервал 4.4-11.2)
Не включённый в данный обзор, кеторолак, также обладает выраженным гастротоксическим действием. В одном из иссследований (García Rodríguez LA, Cattaruzzi C, 1998), было показано, что риск развития нежелательных явлений со стороны желудочно-кишечного тракта у препарата в 5,5 раз превышает таковой у других НПВС. Поэтому длительность приёма препарата ограничена 5-ю днями.
В России и за рубежом препарат отпускается по рецепту.
Несмотря на возможность развития раннего гастротоксического действия, в большинстве случаев оно не проявляется в течение нескольких недель приёма препаратов. Возможность модификации факторов риска зависит от условий оказания медицинской помощи пациенту.
- Пациентам с указанием на осложнённую или неосложнённую язвенную болезнь желудочно-кишечного тракта в анамнезе показано проведение тестирования на H. pylori до назначения НПВС или аспирина. При положительном результате проводится соответствующее лечение (даже в тех, случаях, когда предполагается, что ранее развитие язв было связано с приёмом НПВС).
- Необходимо использовать минимальные дозы препаратов, курса лечения должен быть как можно более коротким.
- У пациентов со средним и высоким риском осложнений со стороны желудочно-кишечного тракта показано использование селективных ингибиторов ЦОГ-2, либо НПВС в комбинации с антисекреторными препаратами: ингибиторами протонной помпы (омепразол 20мг/сут, эзомепразол 20мг/сут до 6 недель), блокаторами H2-гистаминовых рецепторов (ранитидин 150мг/сут разово на ночь, фамотидин 40мг х 2 раза в день). Обе группы препаратов уменьшают выраженность диспепсии у пациентов. Эффективность в рекомендованных дозах сходна.
- У пациентов с высоким риском осложнений со стороны желудочно-кишечного тракта возможно назначение селективных ингибиторов ЦОГ-2 в комбинации с антисекреторными препаратами
- Одновременный приём аспирина с ингибиторами ЦОГ-2 полностью устраняет преимущества последних в отношении безопасности для желудочно-кишечного тракта.
- Необъяснимая анемия, железодефицит, выраженная диспепсия, признаки желудочно-кишечного кровотечения указывают на возможное развития осложнение приёма НПВС. Необходимо рассмотреть возможность выполнения эзофагогастродуоденоскопии.
Как проходит диагностика и обследование у врача
В первую очередь врач должен исключить состояния, которые опасны для жизни. С этой целью проводятся клинический и биохимический анализы крови. Они позволяют обнаружить воспалительные процессы, превышение нормы кальция, что характерно для рака, который дал метастазы в кости. Также анализы выявляют миеломную болезнь и многие другие патологии.
Мужчине, которому больше 50 лет, могут назначить исследование на простатспецифический антиген, чтобы исключить рак предстательной железы.
Обязательно назначается рентгенография, чтобы определить высоту межпозвонковых дисков и выявить остеофиты, если они есть. Последние – это разрастания костной ткани, которые появляются из-за неправильно распределенной нагрузки на позвонки и изменения их формы.
МРТ и КТ нужны, чтобы определить, нет ли выбухания межпозвонкового диска, кальцификатов, стеноза позвоночного канала. Аналогичные изменения можно увидеть на УЗИ, которое все чаще назначается вместо КТ, так как не дает лучевой нагрузки.
Пациенту обязательно нужно проконсультироваться с неврологом и, если нужно, с мануальным терапевтом.
Когда обследование закончено, врач может точно поставить диагноз и определить тактику лечения. Успешность терапии возрастает в десятки раз при раннем обращении.
Адрес нашей клиники: Санкт-Петербург, ул. Большая Разночинная, 27 м. Чкаловская
Диагностика
Начинается со стандартного сбора анамнеза и анализа жалоб пациента. На этом этапе врач должен выяснить:
- Как давно беспокоят симптомы.
- Где именно возникает тремор.
- Есть ли наследственная предрасположенность.
- Есть ли провоцирующие факторы.
Следующие этап – осмотр у невролога, где определяют такие показатели как особенности тремора, физическую картину, наличие видимых неврологических патологий (например, нистагм).
Очень часто используют инструментальные методы диагностики:
- Электромиография – применяется для оценки функционального состояния мышц.
- Электроэнцефалография – для оценки функциональных показателей головного мозга.
- и – при подозрении на поражения головного мозга.
В зависимости от диагноза, может потребоваться консультация других узких специалистов.
Наши врачи

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Лечение тремора

Лечение напрямую зависит от причины. Так, если тремор определен как физиологический, то специализированной терапии не требуется. Могут быть назначены легкие противосудорожные препараты в том случае, если симптомы мешают пациенту при выполнении рутинных действий.
Если диагностирована болезнь Паркинсона, то применяют ряд препаратов, разработанных специально для лечения паркинсонизма. Основная цель лечения – остановить прогрессию заболевания и повысить качество жизни пациента.
Если причиной послужили алкогольная интоксикация, злоупотребление лекарственными средствами или наркотическая зависимость, то требуется отмена провоцирующего препарата. В случае с алкоголизмом и наркоманией, назначают лечение в сопровождении врача-нарколога. Обычно специального лечения тремора не требуется. При алкогольном треморе назначают витамины группы В.
Если диагностированы причины гормонального характера – то требуется коррекция соответствующими гормональными препаратами.
При хроническом нарушении кровообращения головного мозга применяют препараты для улучшения кровоснабжения тканей.
При несвоевременном оказании медицинской помощи (если затянуть обращение к врачу) тремор может привести к таким осложнениям как нарушение социальной адаптации, трудности на работе.
Профилактика заключается в отказе от курения и алкоголя, в профилактике сосудистых заболеваний. Но в большинстве случаев заболевания, связанные с тремором невозможно предотвратить – только вовремя начать лечение.
- Слабость в руках
- Нарушение речи у взрослых
Где болит радикулит: симптомы и локализация
Боль при радикулите локализуется в зависимости от места повреждения нервных корешков.
- При шейном или шейно-плечевом радикулите болит шея, иногда возникает головная боль, головокружение, дискомфорт в плечах, затылке. В некоторых случаях это может повлиять на ухудшение слуха, зрения или координацию движений. Чтобы подтвердить связь этих симптомов радикулита с воспалением нервных корешков, необходимо сделать рентген шейного отдела позвоночника, ведь жалобы на головокружение, ухудшение координации движений и слуха могут быть связаны и с другими причинами.
- При грудном радикулите ощущается боль, охватывающая грудную клетку.
- При пояснично-крестцовом радикулите возникают жалобы наиболее типичные для термина «радикулит»: боль в пояснице, боль при ходьбе, невозможность наклониться или разогнуться, боль в бедре, ягодице или ноге.
- При радикулите любой локализации боль обычно появляется внезапно, усиливается при подъеме выпрямленной ноги лежа, при наклонах головы вперед, при кашле и чихании.
В некоторых случаях воспаление нервных корешков может привести к потере чувствительности или онемению конечности.
Причины
Наиболее частой причиной развития радикулита является остеохондроз, приводящий к появлению протрузий и грыж межпозвоночных дисков. Кроме того, патологию могут вызывать:
- нарушения осанки и искривления позвоночника (кифоз, сколиоз, лордоз);
- травмы позвоночника;
- злокачественные или доброкачественные опухоли в зоне выхода нервных корешков;
- воспалительные заболевания: остеоартрит, спондилез;
- инфекционное поражение нервной системы (менингит, энцефалит) и костной ткани (остеомиелит);
- гормональные сбои и нарушения обмена веществ (сахарный диабет, акромегалия);
- врожденные нарушения строения позвоночника.
В список факторов риска, повышающих риск развития радикулита, входит:
- гиподинамия, особенно работа и/или отдых в сидячем положении;
- острое сильное или периодическое переохлаждение;
- избыток массы тела;
- авитаминоз, нехватка минеральных веществ;
- курение;
- возраст старше 45 лет;
- частый подъем тяжестей;
- профессиональные занятия спортом (единоборства, тяжелая атлетика);
- острые или хронические интоксикации;
- стрессы.
Причины радикулита
Главная причина радикулита заключается в том, что эластичный межпозвоночный диск, который выполняет амортизационную функцию и поддерживает достаточное расстояние между позвонками, начинает недополучать питательные вещества, пересыхает и растрескивается. Обезвоживание и износ диска приводит к тому, что его высота снижается, позвонки начинают тереться друг друг о друга, появляются остеофиты (костные выросты) на краях позвоночных костей. Из-за этого хребет перестает быть гибким и костенеет, а уязвимые нервные корешки испытывают сдавление и травмируются.
Причиной радикулита обычно становятся:
- травмы спины, в т.ч. нелеченные и застарелые;
- нарушения осанки (лордоз, кифоз и сколиоз);
- возрастные и гормональные изменения, которые снижают прочность хрящевой и костной ткани;
- остеохондроз и остеопроз;
- деформирующий спондилез;
- протрузии и грыжи межпозвоночных дисков;
- неравномерная нагрузка на позвоночник;
- переохлаждение;
- вибрационные нагрузки;
- стрессы и хроническое переутомление;
- инфекционные заболевания;
- опухоли.
Неудобное ложе для сна или рабочее место, оборудованное с нарушениями эргономики, также может спровоцировать симптомы радикулита — его развитие или обострение.
В группу риска по заболеванию входят:
- люди старше 40 лет;
- представители профессий, связанных с тяжелым физическим трудом (в т.ч. профессиональные спортсмены), а также длительным пребыванием в одной поле (в особенности, офисные работники, дальнобойщики);
- люди, страдающие гиподинамией;
- больные аутоиммунными заболеваниями;
- мужчины и женщины с избыточным весом, вредными привычками, метаболическими заболеваниями.
Профилактика радикулита
Главную роль в профилактике шейного, грудного и пояснично-крестцового радикулита играют лечебная гимнастика и прием хондропротекторов. Помимо этого, врачи рекомендуют:
избегать переохлаждения и сквозняков, всегда одеваться по погоде;
следить за осанкой;
правильно организовать рабочее место и место для сна (желателен жесткий матрас с низкой подушкой);
избегать поднятия тяжестей и других чрезмерных физических нагрузок;
не забывать о разминке на рабочем месте, в особенности, если она связана с длительным пребыванием в одной позе;
придерживаться 4-5-разового питания;
употреблять достаточное количество жидкости (не менее 2-2,5 литров в день);
своевременно лечить инфекционные и простудные заболевания, травмы, уделять внимание хроническим нарушениям метаболизма;
соблюдать технику безопасности при вынужденном поднятии тяжестей (не пытаться поднять груз рывком, склоняясь над ним, а браться за него и затем вставать вместе с ним — так нагрузка перейдет с поясничного отдела на мышцы ног).
Определение
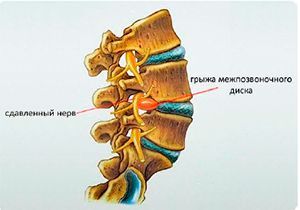
Радикулопатия — это симптом, а не самостоятельное заболевание, симптом заболевания периферической нервной системы, причина которого в большинстве случаев протрузия или грыжа межпозвонкового диска и артроз позвоночных суставов. И прежде чем продолжить, хотелось бы начать с анатомии позвоночника и строения нервной системы.
Согласно классификации
позвонков выделяют свободные позвонки:
- шейные позвонки – 7шт.
- грудные позвонки – 12шт.
- поясничные позвонки – 5шт.
и сросшиеся:
- крестцовые позвонки – 5шт.
- копчиковые позвонки – 3-5шт.
Отличительным признаком шейных позвонков является наличие отверстия в поперечном отростке – через него проходят позвоночные артерии. Еще один отличительны признак – атлант и осевой позвонок (1 и 2 позвонки) они являются атипичными, у них отсутствуют тело, остистые и суставные отростки. 3 — 7 шейные позвонки — типичные.
У любого типичного позвонка различают тело, дугу и отросток, а соответственно частям позвонка выделяют их соединения.
Тела позвонков соединяются между собой посредством межпозвоночных дисков, передней и задней продольной связки.
Дуги соединяются посредством желтой связки.
Среди отростков выделяют остистые, поперечные и суставные (верхние и нижние). Остистые отростки соединяются посредством межостистой связки, поперечные – межпоперечной связкой, суставные – межпозвоночными суставами.
Все позвонки формируют между собой позвоночный столб, а при соединении позвонков образуются межпозвоночные отверстия (справа и слева), через которые проходят спинномозговые нервы и сосуды.
Позвоночный столб не занимает строго вертикального положения, у него имеются физиологические изгибы. Изгиб обращенный кзади называется кифозом, а кпереди – лордозом.
Спинной мозг расположенный внутри позвоночного канала начинается от большого затылочного отверстия и заканчивается до первого поясничного позвонка (LI) мужчин, 2 поясничного позвонка (LII) у женщин.
На протяжении спинного мозга отходят 124 корешка. 62 задних и 62 передних, из которых формируется 31 пара спинномозговых нервов.
Разобравшись с
анатомией позвоночника и формированием нервных корешков можно перейти к
заболеванию.
Все боли в спине можно
разделить на специфические, неспецифические и корешковые.
Так вот, радикулопатия
– это заболевание, вызванное сдавлением (повреждением) нервного корешка,
вызывающая корешковые боли в спине. Сдавление происходит за счет того что межпозвоночный
диск, выполняющий в позвоночнике амортизирующую функцию, под действием нагрузок
из вне и нефункционирующим мышечным корсетом, начинает выпячивать. Формируя,
таким образом, протрузию, а в дальнейшем грыжу межпозвоночного диска.
Для понимания приведем
статистку распространённости болей в спине:
- специфические – 85% (обусловлены мышцами, связками, сухожилиями, мелкими суставами),
- неспецифические – 10% (перелом позвоночника, туберкулез, остеомиелит, абсцесс, стеноз позвоночного канала, новообразование, анкилозирующий спондилит и др.)
- корешковые до 4%.
Другими словами,
частота распространенности радикулопатии — 4% от всех болевых синдромов в
спине.
Первая помощь при обострении радикулита
В острой стадии заболевания больному нужен строгий постельный режим на 1-2 дня. Кровать должна иметь жесткий ортопедический матрас для правильного положения тела. Параллельно с отсутствием физических движений важна медикаментозная терапия, которая заключается в использовании:
- противовоспалительных средств;
- обезболивающих препаратов;
- миорелаксантов местного применения (мазей, гелей).
В первые дни обострения ограничивают двигательную активность, чтобы минимизировать нагрузку на воспаленные участки нервов и снизить интенсивность болей.
Можно надеть поддерживающий корсет или пояс, чтобы снизить нагрузку на позвонки. Если боль не уходит, делают новокаиновые блокады.

