Повреждение плечевого сустава
Содержание:
- Также в разделе
- Лечение перелома предплечья
- Профилактика
- Повреждение SLAP
- Искусственное дыхание и непрямой массаж сердца
- Симптомы ушиба предплечья
- Иммобилизация — это необходимость?
- Диагностика перелома лучевой кости
- Характеристика перелома предплечья
- Перелом предплечья: первая помощь
- Лечение, первая помощь при открытом переломе плечевой кости
- Как лечится
- Лечение
Также в разделе
| Профессиональные болезни опорно-двигательного аппарата Под профессиональными понимают такие заболевания, которые возникают в процессе трудовой деятельности человека под влиянием неблагоприятных или вредных… | |
| ОНМК (острое нарушение мозгового кровообращения) Острое нарушение мозгового кровообращения (ОНМК) – собирательное понятие, которое объединяет мозговой инсульт и транзиторную ишемическую атаку – острый… | |
| Первая помощь при переломах; лечение закрытых переломов Первую помощь пострадавшему на месте несчастного случая предоставляют, как правило, не медицинские работники, а в порядке само- или взаимопомощи. От… | |
|
Вывихи ноги Значительную часть всех вывихов у детей и взрослых составляют вывихи ноги: бедра, голени, надколенника, стопы и пр. Вывихи бедра Вывихи голени Вывих… |
|
| Травматический токсикоз В 1940-1944 гг. во время бомбардировки Лондона немецкой авиацией английские врачи встретились с особым шоком неясного происхождения. Его наблюдали у пострадавших с… | |
| Переломы лопатки и ключицы Лопатка со всех сторон перекрыта мышцами, в основном держится за счет них, и поэтому травмируется сравнительно редко. Переломы лопатки составляют около 1,2% от… | |
| Травмы, вывихи, переломы Под термином « травматическое повреждение » («травма») понимают воздействие на организм человека внешнего вредного фактора (механического,… | |
| Заболевания опорно-двигательного аппарата (системные) В основе системных врожденных (генерализованных) заболеваний аппарата опоры и движения лежат генетически обусловленные хромосомные аберрации, имеющие… | |
| Ампутация; экзартикуляция Ампутацией называют операцию отсечения конечности на протяжении ее сегмента. Отсечение конечности на уровне сустава называют экзартикуляцией или вычленением…. | |
| Химическая интоксикация как причина болезней опорно-двигательного аппарата В последнее время резко увеличилось производство и использование в народном хозяйстве различных химических веществ, и поэтому некоторые из них вследствие… |
Лечение перелома предплечья
В травмпункте пострадавшему оказывают помощь по обезболиванию, проводят рентгенографическое исследование для уточнения положения костных отломков. Может потребоваться компьютерная и магнитно-резонансная томографии. Репозиция костей происходит в легких случаях консервативно, в тяжелых — только оперативно. Сроки заживления индивидуальны, зависят от тяжести травмы и осложнений. Среднее время восстановления:
- перелом обеих костей в предплечье без смещения — 4-8 недель;
- перелом одной из кости — 4 недели.
При оперативном вмешательстве могут быть установлены пластины или стержни для правильного сращивания. В некоторых случаях они удаляются на сроке от полугода до полутора лет ношения. Для поддержки процесса регенерации костной и хрящевой тканей пациенту назначаются физиотерапевтические процедуры, а также курс противовоспалительных и обезболивающих медикаментов.
Профилактика
Для профилактики перелома предплечья необходимо избегать травмоопасных ситуаций. При снижении плотности костной ткани, что является фактором риска повреждения, следует принимать препараты кальция. В ежедневный рацион должны входить продукты, богатые этим минералом — творог, молоко, простокваша, яйца.
Перелом предплечья — одна из наиболее распространённых травм. Главная её опасность заключается в возможном кровотечении и повреждении нервных волокон, что ведёт к развитию стойкой контрактуры (ограничения подвижности). Для лечения перелома применяются консервативные и хирургические методы. Реабилитация включает проведение массажа, лечебной гимнастики, приём медикаментозных препаратов.
Повреждение SLAP
Установление диагноза SLAP – повреждения до недавнего времени представляло большую сложность. С развитием МРТ диагностики и совершенствования артроскопических технологий данная патология стала обязательной в практике плечевой хирургии.
SLAP (superior labrum anterior posterior) характеризуется отрывом фиброзной губы от гленоида в верхнем ее сегменте с распространением кпереди и кзади. В данной локализации от фиброзной губы начинается сухожилие длинной головки бицепса, что является основным вектором тяги во время травмы.
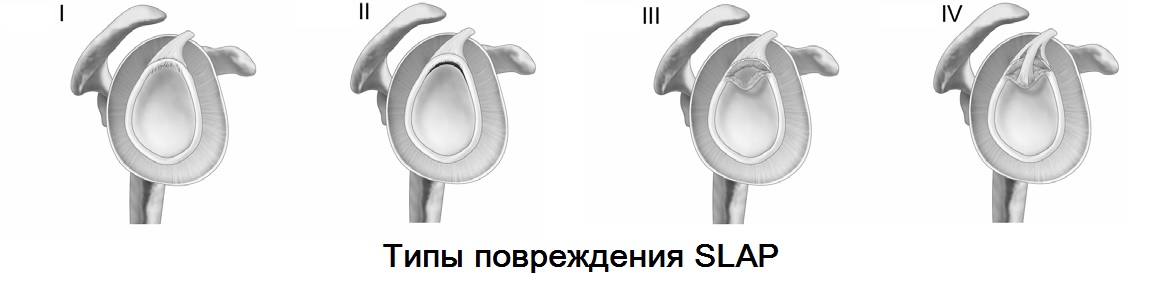
Причиной повреждения чаще всего служит травма: падение с опорой на отведенную руку, удар по области плеча, часто встречается у «бросающих» спортсменов (гандбол, бейсбол, водное поло), боксеров.
Консервативное лечение редко приводит к полноценному восстановлению, т.к. возврат к специфическим нагрузкам провоцирует повторение болей и прогрессирование разрыва.
Однако у пациентов без тяжелых физических и спортивных нагрузок комплексная терапия надолго избавляет от болевого синдрома. В первую очередь обеспечивается покой для плечевого сустава путем фиксации руки на поддерживающей повязке. Назначаются противовоспалительные нестероидные препараты. Для уменьшения воспалительной реакции и уменьшения боли обязательно используется физиотерапевтические процедуры, такие как фонофорез с лекарственными препаратами, лазер высокой интенсивности (HILT), ударно-волновая терапия (УВТ), массаж, тейпирование. Стимулирование регенерации достигается за счет приема хондропротекторов и внутрисуставного введения обогащенной тромбоцитами плазмы (PRP). После снятия воспаления и завершения этапа покоя важным фактором восстановления функции будет правильная реабилитация под контролем врача лечебной физкультуры.
Артроскопическая фиксация фиброзной губы по аналогии с привычным вывихом плеча является наиболее рациональным методом лечения, т.к. обеспечивает точное восстановление анатомических структур. Малотравматичная операция сокращает время реабилитации. Под контролем камеры в суставную впадину лопатки устанавливают анкерные фиксаторы и с помощью нерассасывающихся нитей фиброзная губа возвращается на свое место.
Искусственное дыхание и непрямой массаж сердца
Искусственная вентиляция легких
Прежде всего следует убедиться в проходимости дыхательных путей и устранить механические причины, препятствующие дыханию. Для проведения искусственной вентиляции легких по способу «изо рта в рот» необходимо:
- расположиться справа от пострадавшего;
- уложить пострадавшего на спину, расстегнуть стесняющую одежду;
- под лопатки подложить валик, для лучшего запрокидывания головы;
- очистить ротовую полость и глотку от инородных тел и слизи;
- для улучшения проходимости дыхательных путей и профилактики западания языка голову запрокинуть, выдвинуть вперед нижнюю челюсть и раскрыть рот;
- накрыть рот марлей или платком;
- сдавить крылья носа пальцами;
-
сделать глубокий вдох, плотно обхватить губами рот (нос) пострадавшего и с небольшим усилием вдуть воздух в легкие.
Частота вдуваний взрослым 14-15 в минуту, детям — 20, новорожденным — 30. У взрослых воздух нужно вдувать с такой силой, чтобы расширялась грудная клетка. У детей вдувание применяется с меньшей силой. Новорожденным проводят вдувание одновременно через нос и рот. При вдувании воздуха грудная клетка пострадавшего поднимается, для создания пассивного выдоха голова его поворачивается в бок. Через каждые 5-6 вдохов необходимо проверять наличие пульса на сонной артерии. Искусственная вентиляция легких проводится до восстановления самостоятельного дыхания.
Непрямой массаж сердца
С остановкой дыхания у пострадавшего может прекратиться сердечная деятельность. Оказывающий помощь располагается слева от пострадавшего. Цель массажа — создание искусственной циркуляции крови путем ритмичного сдавливания сердца между грудиной и позвоночным столбом. При этом кровь выталкивается из сердца в артерии, после прекращения сдавливания — сердце (желудочки) расправляется, и кровь возвращается обратно по венам.
Техника непрямого массажа сердца
- оказывающий помощь располагается слева от пострадавшего
- больного укладывают на твердую поверхность на спину
- в нижний отдел грудины (чуть выше мечевидного отростка) наносится сильный удар кулаком, в некоторых случаях этого хватает для восстановления сердечного ритма
- ладони обеих рук одна поверх другой помещают на нижний отдел грудины, правая ладонь находится сверху
- производят толчкообразные надавливания на грудину (до 60 в мин.)
-
надавливания производят выпрямленными руками, наклоняя туловище вперед, чтобы обеспечить достаточную силу, при этом грудина должна смещаться по направлению к позвоночнику на 4-5 см
При проведении непрямого массажа сердца у грудных детей давление на грудину оказывают кончиком пальца или большими пальцами одной руки. У грудных детей частота надавливаний на грудину 100-120 в мин. Непрямой массаж сердца всегда проводится вместе с искусственной вентиляцией легких. Если реанимацию проводит один человек, то через каждые 15 надавливаний на грудину он должен прекратить массаж и сделать 2 сильных быстрых вдоха «изо рта в рот». Если проводят 2 человека, то следует производить 1 вдувание в легкие после каждых 5 надавливаний на грудину. Проводящий искусственное дыхание следит за реакцией зрачков и пульсом.Реанимационные мероприятия эффективны, если: появился пульс, сузились зрачки, появилась реакция на свет, уменьшилась бледности кожных покровов, синюшность, восстановилось самостоятельное дыхание.Реанимацию имеет смысл проводить 3-4 минуты, если нет реанимационной бригады и спецсредств.
Симптомы ушиба предплечья
Признаками этой травмы являются:
- боль в руке и области предплечья во время ощупывания и при движении;
- возникновение гематомы в области удара;
- отек и припухлость.
Двигательная активность руки сохраняется, однако, пациент может жаловаться на ее ограничение. Болевые ощущения могут появиться внезапно и также неожиданно проходить. Сила боли и характер также может быть разным.
Если боль после травмы сохраняется длительное время, это свидетельствует о более серьезных проблемах, нежели могло показаться первоначально.
У пациентов с высокой проницаемостью капилляров даже незначительная ушибленная рана предплечья и неосторожное прикосновение к ней может привести к образованию значительного синяка. При сильном ушибе наружной гематомы может не быть вовсе
Иммобилизация — это необходимость?
Перелом плечевой кости — серьезное нарушение в организме, которое может привести к последствиям:
- Неправильное сращение конечности;
- Повреждение сосудов осколками, внутреннее артериальное кровотечение;
- Образование рубцов на коже и обильная кровопотеря при открытом переломе;
- Боль, отеки;
- Ограниченная или чрезмерно высокая подвижность плеча.
Иммобилизация конечности является необходимой мерой первой помощи пострадавшему, которая предупреждает движение конечности, смещение отломков кости, уменьшает болевой синдром из-за физиологического положения руки.
Навык транспортной иммобилизации полезен во многих чрезвычайных ситуациях. Уметь накладывать шину или повязки должен любой уважающий себя человек, ведь от этого может зависеть жизнь пострадавшего. Даже если вы не сталкивались с такой ситуацией, знание способов иммобилизации может спасти и вас.
Диагностика перелома лучевой кости
Клиническое обследование
боль в области перелома, припухлость, патологическая подвижность, функциональная недееспособностьжелательно – очевидцами происшествияСостояние кровеносных сосудов предплечья оценивается на основании следующих критериев:
- Цвет кожных покровов предплечья и кисти. При нормальном кровообращении в периферических тканях кожные покровы имеют бледно-розовый цвет, интенсивность которого может значительно варьировать в зависимости от индивидуальных особенностей. Однако при нарушении артериального кровообращения наблюдается ишемия конечности, то есть ее малокровие. При этом кожные покровы становятся бледными, сухими, холодными. Цианотичный (синюшный) оттенок кожных покровов указывает на нарушение оттока венозной крови или на недостаточное поступление кислорода. Нарушение оттока венозной крови может возникать при тромбозе.
- Пульс на лучевой артерии. Пульс на лучевой артерии, как уже писалось выше, прощупывается немного выше ладонного возвышения большого пальца. Отсутствие пульса в данной области может быть связано с повреждением лучевой артерии, с низким артериальным давлением (пульсация исчезает при снижении систолического, то есть верхнего значения артериального давления ниже 90 мм ртутного столба).
Клиническое обследование позволяет диагностировать повреждения следующих нервов предплечья:
- Срединный нерв. Повреждение срединного нерва выявляется при невозможности сложить большой и указательный палец колечком (жест «ОК»), а также при нарушении тактильной или болевой чувствительности ладонной поверхности первых трех пальцев кисти (большой, указательный, средний).
- Лучевой нерв. Повреждение лучевого нерва диагностируется при невозможности тыльного разгибания пальцев при приложении некоторого сопротивления. При этом утрачивается чувствительность на тыльной поверхности первых трех пальцев.
- Локтевой нерв. Повреждение локтевого нерва сопровождается невозможностью разжатия пальцев против некоторого сопротивления, а также утратой чувствительности кожи в области четвертого и пятого пальца кисти (безымянный и мизинец).
Рентгенографические методы обследования
рентгеномНа сегодняшний день существует несколько методов радиологического обследования:
- Простая радиография или радиоскопия. Простая радиография представляет собой кратковременное просвечивание конечности рентгеновскими лучами с получением изображения на специальной пленке. При радиоскопии изображение проецируется в режиме реального времени на специальный экран. В клинической практике при травматологических патологиях чаще всего используется простая радиография в двух проекциях – переднезадней и боковой. Использование двух проекций позволяет осмотреть исследуемую область со всех сторон и исключает множество диагностических ошибок.
- Линейная томография. При линейной томографии из-за синхронизированного движения излучателя и пленки в различных направлениях может быть получен снимок области на определенной глубине. Данный метод обследования имеет крайне малое диагностическое значение при переломах лучевой кости, однако он широко применяется при других патологиях.
- Компьютерная томография. В основе компьютерной томографии лежит тот же принцип, что и в основе линейной томографии, с той разницей, что вместо пленки используются компьютерные технологии, которые позволяют не только получить более четкий и детализированный цифровой снимок, но также позволяют формировать трехмерные изображения и выявлять мельчайшие дефекты. Компьютерная томография является более дорогостоящим методом исследования, который предполагает большую дозу облучения, чем простая радиография. Однако при диагностических трудностях, а также при необходимости определения целостности сосудов использование данного метода оправдано.
ангиографияРадиологические методы обследования позволяют выявлять следующие признаки перелома лучевой кости:
- наличие дефекта со снижением интенсивности рентгенологической тени (трещина);
- косая, поперечная, винтообразная, продольная линия перелома;
- наличие множественных изолированных затемнений в проекции кости (оскольчатый перелом);
- изменение оси кости в месте перелома;
- отечность окружающих тканей;
- смещение суставных поверхностей;
- вывих локтевой кости.
Магнитно-резонансная томография
Магнитно-резонансная томография (МРТ)который входит в состав воды и многих других соединенийесли ангиография недоступна
Характеристика перелома предплечья
Перелом предплечья — это нарушение целостности одной из его костей — лучевой или локтевой, или обеих сразу. Выделяют несколько видов травмы, имеющих свои проявления и причины.
Классификация
Травму классифицируют с учётом локализации и сложности повреждения:
- перелом лучевой кости в типичном месте — в области запястья;
- переломы тел лучевой или локтевой кости;
- комбинированные повреждения тел кости;
- перелом шейки лучевой кости;
- повреждение локтевого или венечного отростка;
- переломовывих Монтеджи — сочетание перелома локтевой кости с вывихом головки лучевой;
-
переломовывих Галеацци — сочетание перелома лучевой кости с вывихом нижнего конца локтевой.
В зависимости от состояния кожного покрова различают переломы закрытые и открытые. При открытых переломах наблюдается повреждение не только кости, но и мягких тканей, присутствует кровотечение.
Открытый перелом сопровождается нарушением целостности кожных покровов и кровотечением
Костные отломки могут оставаться друг напротив друга, не изменяя конфигурации руки, — такие переломы называют простыми. Сложные повреждения характеризуются смещением отломков.
Перелом предплечья: первая помощь
Первая помощь при переломе предплечья должна быть оказана сразу после травмы. Он включает ряд мер, направленных на решение следующих проблем:
- Переносит сильную боль. Для этого пациенту вводят обезболивающее согласно инструкции.
- Обеспечение полноценного отдыха. Для обеспечения иммобилизации при переломе кости предплечья на поврежденный участок следует наложить специальную шину. Если под рукой его не оказалось, разрешено использовать другие подручные средства и материалы. Если врач обнаружил закрытый перелом предплечья, вы можете закрепить травмированную руку с помощью шарфа или повязки.
- Остановите кровотечение, если перелом открыт. Для этого на больное место накладывается тугая повязка или жгут. Продолжительность воздействия должна быть не менее 1,5 часа. Если артериальное кровотечение интенсивное и пульсирующее, повязку не следует снимать, пока кровотечение не остановится.
Если перелом закрыт, руку можно закрыть платком или повязкой.
Важно вызвать врача или отвезти пациента в больницу. Специалист осмотрит пациента в травматологическом отделении, проведет комплексную диагностику и назначит дальнейшее лечение
Лечение, первая помощь при открытом переломе плечевой кости
Медицинское вспоможение при открытом переломе плечевой кости состоит из первой помощи и собственно лечения.
Первая помощь заключается в следующем:
остановка кровотечения посредством наложения жгута
Наложение давящей повязки может быть затруднительно из-за особенностей раны (наличия в ней костных отломков);
местно холод (грелка с холодной водой, лед в пакете);
обезболивающие средства – их введение важно для предотвращения развития болевого шока. Предпочтение отдается наркотическим анальгетикам;
иммобилизация (обездвиживание) плеча
Проведение стандартных методов (наложения шины) может быть затруднено из-за неестественного расположения пострадавшей конечности, в этих случаях ограничиваются обеспечением покоя для нее;
накладывание повязки. Если отломки выступают в ране, их следует прикрыть стерильным (или хотя бы чистым) материалом.
Важно
При переломе плечевой кости категорически запрещается проводить любые активные действия – смещать конечность, пытаться «вправить» отломки в рану и так далее. Такое «вправление» запрещено даже тогда, когда костные отломки существенно выступают в ране.
Пострадавшего срочно транспортируют в клинику.
Открытый перелом плечевой кости требует хирургического вмешательства. Во время операции:
- из раны удаляют инородные тела – обрывки одежды, землю и так далее;
- останавливают кровотечение. При повреждении крупного сосуда, требующем восстановление его целостности, может потребоваться помощь сосудистого хирурга;
- проводят тщательную ревизию раны – осмотр и оценку состояния мягких тканей и костных фрагментов. При этом удаляют слишком мелкие и нежизнеспособные отломки. Мягкие ткани, которые сильно раздроблены, подлежат удалению, но щадящему – во избежание возникновения выраженного дефекта;
- рану санируют – обильно промывают антисептическими растворами;
- оставшиеся костные отломки скрепляют между собой. Метод скрепления определяют во время операции. Могут быть использованы проволока, пластины, винты и так далее;
- после операции для обездвиживания верхней конечности накладывают гипсовую повязку, чтобы обеспечить условия для нормальной консолидации.
Важной является правильная тактика лечения в послеоперационном периоде. Назначаются:
- полный покой верхней конечности со стороны поражения;
- перевязки;
- обезболивающие инъекционные препараты;
- полноценное питание – в том числе прием продуктов с высоким количеством кальция (молока, творога и других);
- препараты кальция – они способствуют консолидации (сращению) перелома;
- антибактериальные препараты – для предупреждения и лечения инфекции, которая могла попасть в мягкие ткани при возникновении открытого перелома.
Восстановление функции поврежденной верхней конечности зависит от назначений в реабилитационном периоде. Они следующие:
- ЛФК под контролем врача;
- массаж;
- физиотерапевтические процедуры.
Как лечится
Если нарушение рационального питания ведет к развитию признаков подагры, то и лечение у мужчин – диета, а именно стол № 6. В её основе лежит пищевой рацион с ограничением пуринсодержащих продуктов и употреблением «ощелачивающих» продуктов, нейтрализующих мочевую кислоту.
К списку продуктов, употребление которых следует исключить, относят:
- кофе, какао, шоколад;
- бобовые и шпинат;
- консервы и икра;
- солёные и острые сыры, колбасные изделия и копчёности;
- кондитерские изделия с масляными кремами;
- красные сорта рыбы и мяса;
- красные вина и пиво.
Если на фоне соблюдения диеты симптомы подагры у мужчин сохраняются – требуется лечение медикаментами.
В фазу острого воспаления, при возникновении подагрической атаки используют нестероидные противовоспалительные препараты (НПВП), глюкокортикостероиды (ГКС) и средства, влияющие на метаболизм мочевой кислоты.
НПВП являются «золотым стандартом» в лечении активного подагрического артрита и широко применяются при лечении подагры на всех континентах планеты. Они быстро блокируют воспаление в суставе и суставной синдром, позволяя восстановить подвижность сустава и возвращая человека к нормальной жизни. Однако минус их применения заключается в том, что при регулярном длительном приеме они способны спровоцировать развитие язвенно-эрозивных изменений слизистой желудочно-кишечного тракта, а также увеличивать риск возникновения печеночной и почечной недостаточности. Поэтому пациенты, в течение долгого времени принимающие НПВП, нуждаются в назначении гастропротекторов (дословно – «защищающих желудок») и динамическом врачебном контроле.
ГКС – это противовоспалительные гормоны с высокой терапевтической эффективностью при лечении подагры. Они применяются как внутрь, так и около- и внутрисуставно. В ряде случаев они могут вызвать ряд нежелательных явлений, например системный и локальный остеопороз.
В случае если при подагрической атаке НПВП, ГКС не помогают, дополнительно назначаются препараты, блокирующие метаболизм мочевой кислоты за счет снижения активности ряда ферментов или замедляющих обратное всасывание мочевой кислоты в почечных канальцах и усиливающих ее выведение из организма.
Лечение подагры у мужчин в межприступный период заключается в назначении специфической терапии с целью профилактики образования и расщепления уже имеющихся кристаллов моноурата натрия. Назначают такое лечение при частых рецидивах острых артритов, образовании тофусов, развитии мочекаменной болезни.
К препаратам, обладающим подобным действием относят Аллопуринол, который снижает образование мочевой кислоты в организме за счет блокады определенных ферментов, и Пробенецид, нарушающий обратное всасывание мочевой кислоты в почечных канальцах и усиливающий ее выведение из организма с мочой. Последний не рекомендуется принимать при уже имеющихся камнях в почках.
Но как лечить подагру у мужчин, если диета не принесла ожидаемого эффекта, и симптомы болезни сохраняются?
Прекрасным методом комплексного лечения подагры, позволяющим усилить действие лекарственных препаратов, при этом снизив продолжительность их приема и дозировки, на протяжении многих лет остается физиотерапия, включенная в стандарт оказания медицинской помощи лечения данного заболевания.
К самым эффективным методом физиолечения при подагре можно отнести магнитотерапию, криотерапию и фонофорез. К плюсам магнитотерапии относят ее сильный противовоспалительный эффект, достаточно «мягкое» воздействие, практически не сопровождающееся развитием побочных явлений, возможность ее проведения в домашних условиях. Современная медицина позволяет пациенту без каких-либо затруднений проводить процедуру дома, применяя компактные магнитотерапевтические аппараты для домашнего использования.
Криотерапия, т.е. воздействие холодом, оказывает прекрасное противовоспалительное и снимающее боль действие при острых приступах подагрического артрита. Как и магнитотерапию, криотерапию можно проводить самостоятельно дома, без помощи медицинских специалистов. Наличие такого прибора дома поможет пациенту справиться с подагрической атакой, если она возникла в то время, когда получить незамедлительно медицинскую помощь невозможно.
Фонофорез – местное введение лекарственных препаратов при помощи ультразвука. Позволяет достичь высокой концентрации препарата в точке введения при минимальных системных эффектах. Кроме этого, само воздействие ультразвуком также обладает хорошим противовоспалительным эффектом за счёт улучшения кровообращения.
Лечение
Врачебная тактика напрямую зависит от степени нарушения соотношения внутренних структур локтевого сустава.
Основные принципы лечения перелома локтя:
- Точная репозиция костных отломков и фрагментов;
- Прочная фиксация;
- Ранняя функция (активные движения в локтевом суставе).
Сразу после перелома необходимо обеспечить неподвижность поврежденной верхней конечности (иммобилизацию). Лестничная шина накладывается на руку от верхней трети плеча и доходит до головок пястных костей. Травмированная рука находится в положении сгибания в локтевом суставе 90-100 градусов. После этого пострадавший должен быть госпитализирован в травматологическое отделение стационара.
При внутрисуставных переломах без смещения костных отломков пострадавшему накладывают гипсовую повязку на 2-3 недели. Она начинается от головок пястных костей и доходит до верхней трети плечевой кости. Травмированный локтевой сустав должен быть фиксирован под углом 90 — 100 градусов, а предплечье больного должно находиться в среднем положении. Чтобы избежать впоследствии развитие оссифицирующего миозита, необходимо воздержаться от массажа в области локтя
Если у пострадавшего при переломах нижней части плечевой кости произошло смещение костных отломков, то врач должен произвести их сопоставление – репозицию. При внутрисуставных переломах это имеет очень большое значение, так как сместившиеся костные отломки могут привести к деформации локтя и ограничению двигательных функций в локтевом суставе. Одной из особенностей лечения внутрисуставных переломов является то, что необходимо как можно раньше прекратить лечебную иммобилизацию сломанного локтевого сустава.
Если врачу не удалось сопоставить костные отломки консервативно, то в этом случае пациенту показано оперативное лечение. Во время операции травматолог может точно сопоставить все фрагменты костей и фиксировать их при помощи болтов и винтов. Если у пострадавшего в результате травмы произошел раздробленный или оскольчатый перелом, то фиксировать костные отломки нужно при помощи внеочагового аппаратного остеосинтеза.
Оперативное лечение при переломе локтевого отростка показано в том случае, если диастаз между костными отломками более двух или трех сантиметров, и он проявляется при сгибании локтя под углом до 100 градусов.
При переломе в области головки и шейки лучевой кости без смещения костных отломков пациенту накладывают наружную лонгету из гипса на 7-10 дней. После снятия гипса больному назначаются дозированные движения в локтевом суставе, а также различные физиопроцедуры (парафиновые аппликации, соллюкс). Нагрузка на локоть должна быть умеренной, только с разрешения лечащего врача. Как правило, через 3-4 недели физиологическая функция локтевого сустава практически полностью восстанавливается. Если у пострадавшего произошел раздробленный перелом головки и шейки лучевой кости или перелом со значительным смещением костных отломков, которые нарушают ротационнную подвижность локтевого сустава, то врач должен произвести резекцию головки лучевой кости.
При переломе в области венечного отростка локтевой кости пострадавшему на три недели накладывают гипсовую циркулярную повязку от верхней трети плеча до головок пястных костей. После того, как будет снята иммобилизирующая повязка, пациент должен пройти курс восстановительного лечения. В том случае, если перелом венечного отростка локтевой кости длительно не срастается и костный фрагмент размещается в локтевом суставе, то больному показано оперативное лечение.
В тяжелых случаях больному удаляют головку кости и устанавливают эндопротез.
Трудоспособность пациентов обычно восстанавливается через 5-8 недель после травмы.

