Дыхательная недостаточность
Содержание:
- Как распознать дыхательную недостаточность
- Избыточный вес – это, в первую очередь, огромная нагрузка на организм, от которой больше всего страдают сердечно-сосудистая и дыхательная системы
- Вспомогательная вентиляция легких как метод лечения синдрома Пиквика
- Текст подготовил
- ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
- 2.Причины
- Как коронавирус выглядит на КТ?
- Диагноз
- 1.Общие сведения
- Возбудители болезни
- Патогенез
- Тяжелый приступ бронхоспазма
- 3.Симптомы и диагностика
- Противопоказания к КТ легких без контраста
- Текст подготовил
- Признаки пневмонии
Как распознать дыхательную недостаточность
К общим клиническим симптомам ДН относятся:
- учащенное дыхание, периодически меняющееся на замедленное;
-
не прослушиваются дыхательные шумы;
- пульс нестабильный;
- втянутая область между ребер;
-
процесс дыхания тяжелый, требуется задействовать дополнительную мускулатуру;
- верхние и нижние конечности, кончик носа и носогубной треугольник приобретают синюшный оттенок;
- у пациента предобморочное состояние, возможна потеря сознания;
- проявляется повышение сердечного выброса (объема крови, которая выбрасывается сердечными сокращениями в минуту);
- появление респираторного дистресс-синдрома.
При проявлении хотя бы нескольких симптомов ДН пациенту следует пройти обследование, выяснить причины развития патологии и придерживаться рекомендаций врача.
Избыточный вес – это, в первую очередь, огромная нагрузка на организм, от которой больше всего страдают сердечно-сосудистая и дыхательная системы

Когда лишний вес достигает «критического» для человека значения, он теряет способность дышать достаточно глубоко, что приводит к так называемой гиповентиляции: когда грудная клетка оказывается в капкане из жировых отложений и легкие утрачивают способность полноценно наполнятся воздухом. В результате в мельчайших структурах легочной ткани нарушается обмен кислорода и углекислого газа. При этом содержание кислорода в крови снижается, а насыщенность крови углекислым газом, напротив, возрастает. Кроме того, дыхательная система, вынужденная работать в предельно интенсивном режиме в течение дня, переутомляется от такой постоянной перегрузки, поэтому во время ночного сна, когда часть мышцы естественным образом расслабляется, нарушения дыхания еще большее усугубляются. А так как большая часть таких людей одновременно имеет еще и синдром обструктивного апноэ сна, то дыхательная недостаточность у них после засыпания резко прогрессирует. Это состояние получило название синдрома ожирения-гиповентиляции или синдрома Пиквика. При отсутствии своевременного лечения пиквикский синдром приводит к сердечной недостаточности, инвалидности и преждевременной смерти.
Проявления синдрома Пиквика включают:
- Значительный лишний вес.
- Дневную сонливость.
- Одышку при небольших нагрузках или даже в покое.
- Храп и остановки дыхания во сне.
- Синюшное лицо и губы.
- Отеки ног.
Если у вас или знакомых вам людей кроме храпа и лишнего веса присутствует хотя бы еще один дополнительный симптом из этого списка, то нужно обязательно проконсультироваться с врачом.
Вспомогательная вентиляция легких как метод лечения синдрома Пиквика
Сегодня лечение людей с синдромом ожирения-гиповентиляции представляет серьезную медицинскую проблему: эффективных таблеток нет и пока не предвидится, снижение веса – долгосрочная перспектива, тогда как здоровье ухудшается с каждым днем, а кислородотерапия у таких больных не дает должного эффекта при лечении их дыхательной недостаточности – ведь основная проблема таких пациентов заключается в неспособности полноценно дышать. Наличие остановок дыхания требует обязательного лечения апноэ сна, но одного этого часто бывает недостаточно. И все же способ, позволяющий эффективно восстановить дыхательную функцию, вылечить апноэ сна и предотвратить фатальные осложнения гиповентиляции на фоне ожирения, существует.
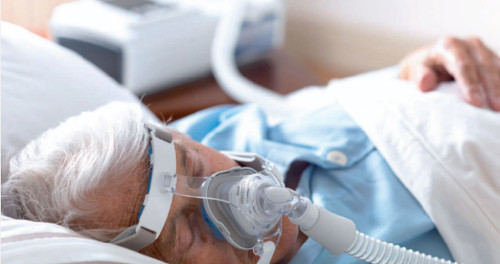
Это вспомогательная вентиляция легких через закрывающую нос и рот пациента маску – так называемая БиПАП-терапия. Так как наиболее тяжелая дыхательная недостаточность развивается у пациентов с пиквикским синдромом во время сна, то и лечение обычно проводится ночью. В отличие от аппарата СиПАП такой прибор обеспечивает не один, а два разных уровня положительного давления воздуха. Меньшее давление на выдохе, как и СиПАП поддерживает верхние дыхательные пути открытыми во время сна, а большее давление вдоха позволяет наполнить легкие пациента достаточным количеством воздуха – обеспечить поступление должного количества кислорода и удалить углекислый газ. Отдохнувшая за ночь система дыхания после этого оказывается способной поддерживать адекватный газообмен в течение дня.
Текст подготовил

Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
ЧТО ЗНАЧАТ ДИАГНОЗЫ «ПНЕВМОСКЛЕРОЗ» И «ПНЕВМОФИБРОЗ»
— Больше всего пациенты, переболевшие коронавирусной инфекцией, боятся фиброза легких, именно о нем нас спрашивают чаще всего, — рассказывает врач-пульмонолог, доктор медицинских наук, профессор РАН, заведующий кафедрой факультетской терапии и профболезней Московского государственного медико-стоматологического университета им. А.И. Евдокимова Кирилл Зыков.
— В диагнозе может быть написано «пневмосклероз», «пневмофиброз» — это, по большому счету, синонимы. Речь идет о разрастании в легких соединительной ткани. Это бывает по разным причинам: из-за воспалительного, из-за дистрофического процесса. В итоге нарушается основная задача легких: обеспечение газообмена. У людей из-за этого возникает одышка, сначала при физнагрузках, а при обширном фиброзе — даже в состоянии покоя.
При этом нужно помнить, что возможности наших легких очень значительны. И если после перенесенного заболевания, в том числе COVID-19, есть какой-то локальный пневмосклероз, относительно небольшие изменения, это не влияет на функциональные возможности легких. То есть человек попросту не почувствует каких-то неприятных последствий.
— Можно ли назвать процент или примерный масштаб повреждения легких, при которых такие последствия уже будут ощутимы?
— В ситуации с COVID-19 обнаружилась поразительная особенность: клиническое состояние, ощущения самого пациента могут не совпадать со степенью повреждения легких на КТ (компьютерной томографии) и по лабораторным данным. Этот одна из загадок новой инфекции. Порой возникает ощущение, что эти параметры живут своей жизнью, независимо друг от друга. Иногда мы видим, что у пациента на КТ поврежден достаточно большой объем легких, а человек уверяет, что чувствует себя нормально. И есть обратная ситуация, когда у больного выраженная одышка, высокая температура, а изменения на КТ довольно незначительны. Эту тайну коронавируса еще предстоит раскрыть.
2.Причины
К основным причинам развития синдрома хронической дыхательной недостаточности относятся:
- патологические процессы и состояния органов внешнего дыхания (ХОБЛ, курение, туберкулез, пневмосклероз, онкопроцессы, фиброзирующий альвеолит и мн. др.);
- инородное тело в воздухоносных путях;
- нарушения опорно-двигательного аппарата, искажающие нормальную анатомию органов дыхания (кифоз, сколиоз и т.д.);
- неврологическая патология, при которой поражается дыхательный центр головного мозга и/или каналы нейромышечной регуляции дыхания;
- избыточная масса тела;
- последствия торакального хирургического вмешательства;
- анемия (дефицит гемоглобина или красных кровяных телец как таковых);
- гипотиреоз;
- врожденные и приобретенные пороки сердца;
- перманентная интоксикация наркотическими или иными токсическими веществами;
- экологические и профессиональные вредности.
Следует подчеркнуть, что здесь перечислены лишь наиболее общие причинные факторы хронической дыхательной недостаточности, каждый из которых представляет собой, по сути, обширный перечень и заслуживает отдельного рассмотрения (что выходит за рамки данного обзора).
Как коронавирус выглядит на КТ?


При коронавирусе на КТ отчетливо и ясно визуализируются инфильтраты в легких — участки, заполненные экссудатом (жидкостью, кровью, гноем), вследствие чего дыхание затруднено.
Особенно наглядно они представлены на 3D-реконструкции дыхательных путей. Такое изображение получается после компьютерной обработки сканов. Эти данные тоже записываются на диск, и пациент может посмотреть визуализацию его собственных легких.
По данным актуальных исследований, публикуемых в журнале Radiology, вирусная пневмония, вызванная COVID-19, чаще всего проявляется на КТ изображениях в виде двухсторонних затемнений по типу «матового стекла» и уплотнений легочной ткани, например, утолщения альвеолярных перегородок. На томограммах это, напротив, более светлые участки, поскольку они свидетельствуют о повышенной плотности легочной ткани, а она хуже пропускает рентгеновские лучи.
Наличие одиночного очага поражения по типу «матового стекла» в правой нижней доле легкого может быть интерпретировано как начальное, самое первое проявление вирусной пневмонии.


Отметим, что «матовые стекла» не являются специфическим признаком пневмонии при коронавирусе. Этот признак характерен для опухолей, кровоизлияний и других инфекций. По результатам КТ легких возможна лишь первичная дифференциальная диагностика пневмоний (бактериальной, вызванной пневмококком, грибками и др.). «Рисунок» этих заболеваний может лишь незначительно различаться. Чтобы врачи могли правильно поставить диагноз, пациенту следует пройти дополнительное обследование, например, сделать ПЦР. Лабораторная диагностика поможет выявить специфического возбудителя воспаления легких.
Когда заболевание переходит в более позднюю стадию, рисунок становится более специфическим. Коронавирусную пневмонию на КТ легких определяют по следующим признакам.
Диагноз
Важную роль в диагностике Д. н. играют клин, симптомы, а также рентгенол, и инструментальное исследования, которые наряду с данными анамнеза позволяют выявить основное заболевание. При хрон. Д. н. большое значение имеют следующие исследования: спирография (минутный объем дыхания, дыхательный объем, частота дыхания, максимальная вентиляция легких, жизненная емкость легких, резервный объем вдоха и выдоха, объем форсированного выдоха за 1 сек.), пневмотахография (растяжимость легких, коэффициент сопротивления дыхательных путей, работа дыхания), нитрография (равномерность вентиляции легких), капнография (CO2 выдыхаемого и альвеолярного воздуха), миография (функция дыхательных мышц, структура дыхательного акта) и т. д. Большое значение имеет исследование газового состава и кислотно-щелочного равновесия артериальной, венозной и капиллярной крови, особенно при острой Д. н. Комплексное применение нескольких методов позволяет уточнить патогенез Д. н., выявить функциональное состояние аппарата внешнего дыхания и определить леч. тактику (см. Кислотно-щелочное равновесие, Легочная вентиляция, Пневмография, Пневмотахография, Спирография).
Дифференциальный диагноз проводят с сердечной недостаточностью, при к-рой в анамнезе и при обследовании обычно удается выявить заболевание сердца. Сердечная недостаточность начинается с тахипноэ, к-рое более четко связано с физ. нагрузкой и более стабильно, чаще сопровождается чувством сердцебиения. Для аускультативной картины Д. н. более характерны ослабление дыхания или сухие хрипы, а при сердечной недостаточности обычно появляются влажные хрипы в задних и нижних отделах легких, причем их локализация меняется в зависимости от положения больного. При сердечной недостаточности раньше возникают признаки застоя в системе малого и большого круга кровообращения (полнокровие легких, печени, отечный синдром). Состояние больных с сердечной недостаточностью улучшается при применении сердечных гликозидов и мочегонных препаратов. Однако дыхательная и сердечная недостаточность обычно осложняют одна другую, соответственно утяжеляя клиническую картину и затрудняя диагностику,,
1.Общие сведения
Любые определения дыхательной недостаточности, будь то острая или хроническая, в конечном счете сводятся к газовому составу крови. Как показано ниже, это вполне логичная и правомерная трактовка.
С биомедицинской точки зрения, процесс дыхания разделяется на дыхание внешнее и дыхание тканевое (клеточное). Безусловный рефлекс внешнего дыхания представляет собой всем известные ритмичные сокращения дыхательной мускулатуры и, соответственно, изменения объема грудной клетки, чем в норме обеспечивается бесперебойная вентиляция легких. Необходимым условием выступает свободная проходимость воздухоносных путей (носо- и ротоглотка, гортань, трахея, бронхи, бронхиолы), по которым пригодная для дыхания человека газовая смесь (воздух) нагнетается к газообменным структурам и тканям легких.
Микроскопические пузырьки, – альвеолы, – образуют стенки т.н. альвеолярных мешочков, срощенных с конечными, самыми мелкими ответвлениями бронхиального древа, – бронхиолами. Совокупность, «гроздь» таких альвеолярных мешочков и тончайших альвеолярных проходов носит название легочный ацинус. Подобно тому, как почечный нефрон является единичной ячейкой ультрафильтрации, ацинус выступает структурной единицей газообмена. Потребление необходимого для жизнедеятельности кислорода и выведение отработанного, «выхлопного» углекислого газа осуществляется в процессе молекулярной диффузии через стенки-мембраны альвеол.
Кислород вовлекается в окислительную реакцию и оказывается в составе стойкого соединения, – химически связывается, – гемоглобином, широко известным железосодержащим белком, который содержится в красных кровяных тельцах (эритроцитах). В связанном виде кислород с током крови поступает ко всем без исключения органам, тканям и клеткам. Процесс перфузии («проливания», пропитывания) тканей оксигенированной кровью составляет энергетическую основу существования высокоразвитой живой материи на Земле.
Недостаток кислорода (гипоксия) подразумевает, прежде всего, дефицит связанного кислорода в крови (гипоксемия) – и приводит к энергетическому голоданию клеток, тканей и органов. Такую ситуацию можно сравнить со сбойной работой электронного прибора в условиях пониженного электрического напряжения, или же с двигателем внутреннего сгорания, который резко теряет в мощности и долговечности при заправке разбавленным топливом. Аналогично, организм не в состоянии полноценно и эффективно функционировать в условиях кислородного голодания тканей.
Незначительный дефицит оксигенации (насыщенности кислородом) может довольно долго оставаться бессимптомным или малосимптомным.
Однако кислородное голодание неизбежно вызывает перегрузку и, если не устраняются причины, запускает лавинообразный каскад дисфункций, нарушений и изменений (которые со временем становятся необратимыми) на всех уровнях и во всех системах организма. Этот сложный, полисимптомный и полиорганный синдром носит название хронической дыхательной недостаточности и, как видно из сказанного, представляет угрозу для всего организма в целом. Иными словами, термин «хроническая дыхательная недостаточность» подразумевает не только и не столько нарушения внешнего дыхания (это не единственная причина), сколько длительную и, как правило, прогрессирующую несостоятельность функций клеточного, тканевого дыхания.
Возбудители болезни
В большинстве случаев пневмония вызывается инфекционными агентами – бактериями, вирусами, грибками.
Бактериальная пневмония находится на первом месте по частоте случаев. Чаще всего ее вызывают грамположительные организмы: пневмококки (40-60 % случаев), стафилококки и стрептококки (от 2 до 5 %). К грамотрицательным бактериям, провоцирующим возникновение воспаления легких, относятся палочки (кишечная, гемофильная), протеи, легионеллы.
Вирусная пневмония возникает под воздействием вирусов гриппа, парагриппа, адено- , коронавируса. Заболевание могут вызывать простейшие микроорганизмы (микоплазма), грибки. Пневмония может быть смешанной (бактериально-вирусной), такой вид патологии наиболее опасен.
Патогенез
Схема некоторых патогенетических механизмов нарушения нормального газообмена в крови при бронхолегочной дыхательной недостаточности: 1 — нормальная альвеола (для сравнения); 2 — заполнение альвеолы экссудатом или транссудатом; 3 — сдавление легкого (альвеолы); 4 — уменьшение дыхательной поверхности альвеолы (рестрикция); 5 — нарушение проходимости дыхательных путей (обструкция); 6 — нарушение легочного кровообращения (кровоток от альвеолы отсутствует); 7 — нарушение диффузии газов через альвеолокапиллярную мембрану. Стрелки указывают направление движения и характер крови в кровеносных сосудах (черные стрелки — венозная кровь, белые стрелки — артериальная кровь, чернобелые стрелки — смешанная кровь).
Различают три вида механизмов нарушения внешнего дыхания (см.), ведущих к Д. н.: нарушение альвеолярной вентиляции, нарушение вентиляционно-перфузионных отношений и нарушение диффузии газов через альвеолокапиллярную мембрану (рис.).
Наиболее частым механизмом развития нарушения вентиляции альвеол является обструкция дыхательных путей. Движение воздуха по бронхам подчиняется закону Гагена — Пуазейля:
где: ΔF— прирост объема; r— радиус дыхательных путей; l — их длина; P1 и Р2 — давление в начале и конце дыхательных путей; Δt — промежуток времени и μ — коэффициент трения газа. Из этого закона вытекает следствие, что сопротивление потоку газа (R) обратно пропорционально квадрату площади сечения дыхательных путей, т. е.
Поэтому даже небольшое уменьшение просвета бронхов вызывает значительное затруднение дыхания. В первую очередь при этом нарушается экспираторная фаза, т. к. при выдохе вообще происходит нек-рое сужение бронхов, а во время форсированного выдоха может наблюдаться почти полное их спадение, ибо при значительной скорости потока газа давление в воздухоносных путях становится ниже внутриплеврального. Ускорение выдоха за счет сокращения экспираторных мышц еще больше увеличивает сопротивление, к-рое возрастает соответственно квадрату скорости потока газа. В результате резко увеличивается работа дыхания, что сопровождается усиленным потреблением кислорода дыхательными мышцами; если у здорового человека на это уходит 1—3% поступающего в организм кислорода, то при обструктивной Д. н., по данным О. А. Долиной (1965) и Гренвика (A. Grenvik, 1966), на работу дыхания расходуется до 35—50% потребляемого кислорода.
Большую роль в патогенезе Д. н. играет нарушение соотношения вентиляция — перфузия (кровоснабжение) легких. Одной из причин дыхательных расстройств в этих случаях может быть появление вентилируемых, но не перфузируемых альвеол, что приводит к возрастанию физиол, мертвого пространства и увеличению его отношения к дыхательному объему, к-рое у здорового человека не превышает 0,3. Другой причиной нарушения дыхания является перфузия невентилируемых участков, что увеличивает примесь венозной, не насыщенной кислородом крови к артериальной (в норме такая примесь не превышает 3% объема сердечного выброса) и ведет к возникновению гипоксии. Гиперкапния при этом, как правило, не развивается в связи с усиленной элиминацией углекислоты в гипервентилируемых участках легких. Поступление же кислорода в кровь практически не возрастает даже в участках с усиленной вентиляцией и адекватным кровотоком, т. к. кислородная емкость крови ограничена и в этих участках кровь уже при нормальной вентиляции почти максимально насыщена кислородом.
Нарушения диффузии газов через альвеолокапиллярную мембрану обычно не сопровождаются гиперкапнией в силу большой диффузионной способности углекислоты и, как правило, вызывают гипоксемию.
Диффузионный фактор Д. н. встречается довольно редко. Некоторые исследователи вообще берут под сомнение роль нарушений диффузии в развитии Д. п., однако образование гиалиновых мембран в легких (см. Гиалиново-мембранная болезнь новорожденных) способно существенно нарушить процесс диффузии. Это же явление наблюдается в различной степени и при утолщении альвеолокапиллярной мембраны в результате интерстициального воспалительного процесса в легких.
Тяжелый приступ бронхоспазма
Приступ представляет собой состояние острой обструктивной дыхательной недостаточности. Бывает при бронхиальной астме с тяжелым или среднетяжелым течением. Также причиной может быть ингаляция газов (таких как хлор) и боевых отравляющих веществ.
Симптомы
Основным проявлением является затрудненный выдох, что называется в медицине выраженной экспираторной одышкой. Человек занимает вынужденное положение. В части случаев он сидит с упором грудью на спину стула. Выдох становится длиннее, чем обычно, его характеризуют как свистящий, натужный, кряхтящий. Не смотря на то, что выдох удлинен, частота дыхательных движений в норме.
В процессе дыхания участвует вспомогательная мускулатура. Это можно заметить по тому, что больной на вдохе поднимает плечи, на выдохе напряжен пресс. Крылья носа в частых случаях раздуты. В результате этого растет внутригрудное давление, нарушается венозный возврат из большого круга кровообращения.
На выдохе вздуваются вены на висках больного, на шее или на лбу. Типичен «теплый» цианоз. Человек не может быть в полной мере физически активным. Речь прерывается, поскольку сказать фразу только на одном выдохе он не может, начинает задыхаться. Человек может быть возбужден, испуган, типична «дыхательная паника», поскольку все больные боятся задохнуться и умереть.
Диагностика
Для врача имеет значение быстрый сбор анамнеза. Нужно опросить пациента и его родных, уточнив, были ли в прошлом такие состояния, а также о помощи и предыдущем лечении. Пальпация пульса обнаруживает выраженную тахикардию, характерен и парадоксальный пульс. При аускультации легких можно выслушать обилие сухих хрипов, а при крайне тяжелом приступе развивается аускультативный феномен «немых легких». При диагностике важны инструментальные методы исследования. Если не возникает угрожающего жизни состояния, в амбулаторных условиях рекомендуется проведение пикфлоуметрии.
Если пациент находится в стационаре, нужно начать мониторирование газового состава крови и кислотно-щелочного баланса. При соответствующей возможности проводят оценку ФВД, а чаще — пульса, частоты дыхательных движений и насыщения крови кислородом в условиях отделения интенсивной терапии.
Лечение
При неоказании или несвоевременном оказании неотложной помощи развивается «немое легкое», далее следует гипоксическая кома и летальный исход. Прежде всего, нужно обеспечить больному вдыхание свежего воздуха:
- расстегните воротник
- расстегните ремень
- откройте форточки/окна
- исключите воздействие фактора, вызвавшего бронхоспазм
При условии, что у пациента нет «немого легкого», сохранена видимая амплитуда дыхания, нет передозировка бета2-адреномиметиками, используют ингаляции фенотерола, сальбутамола, ипратропия бромида + фенотерола. Лучше всего делать масочную ингаляцию через небулайзер каждый час или пока приступ не будет ликвидирован. Небулайзерную терапию в части случаев проводят вместе с оксигенотерапией.
Глюкокортикоиды дают пациенту внутрь. Эффективен преднизолон в дозе 50 мг. Также можно ввести данный препарат внутривенно в дозе 120-150 мг. Если не удалось купировать приступ, следует безотлагательно отвезти пациента в больницу или отделение интенсивной терапии. Далее назначаются глюкокортикоиды внутрь каждые два часа, в сутки доза должна составить 30- 60 мг в пересчете на преднизолон.
Если ранее человек не принимал пролонгированные препараты теофиллина, вводят 15-20 мл 2,4% раствора аминофиллина внутривенно капельно. При этом рекомендуется контролировать концентрацию в плазме крови препараты. При ниже описанных признаках человека отвозят в отделение интенсивной терапии и проводят там оксигенотерапию и искусственную вентиляцию легких:
- адинамия больного
- состояние угрожающее
- заторможенность
- человек не разговаривает
- спутанность сознания
- признаки «немого легкого» при аускультации
- брадикардия
- гиперкапния и тяжелая гипоксемия
В стационаре больной должен прибывать, пока приступ полностью не прекратится. После стабилизации состояния и показателей ФВД глюкокортикоиды дают человеку внутрь в дозе от 30 мг на протяжении 3 суток. Далее нужно дообследовать человека на влияние аллергических и профессиональных факторов, чтобы предотвратить повторный бронхоспазм.
3.Симптомы и диагностика
Клиническая картина хронической дыхательной недостаточности в большинстве случаев включает в себя следующие симптомы (в различных комбинациях):
- одышка, эпизодическое или постоянное чувство нехватки воздуха, неспособность «вдохнуть полной грудью» и т.п.;
- тахикардия;
- цианотичность кожи (особенно в носогубном треугольнике);
- использование дополнительной, «недыхательной» мускулатуры в акте дыхания;
- гипотония;
- астенический синдром (вялость, сниженная физическая и умственная работоспособность, хроническая усталость и т.д.);
- нарушения сна (бессонница, дневная сонливость, прерывистый беспокойный сон, внезапные пробуждения);
- головные боли, полуобморочные состояния, обмороки, снижение функций памяти и внимания, эмоциональная неустойчивость и другие симптомы кислородного голодания центральной нервной системы.
В зависимости от продолжительности и выраженности, выделяют несколько степеней хронической дыхательной недостаточности. В тяжелых случаях и при длительном прогрессировании присоединяются отеки нижних конечностей, асцит (водянка), гепатомегалия. Терминальная (конечная) стадия характеризуется брадикардией, нарушениями экскреторной функции почек, коматозным состоянием, летальным исходом.
Помимо общеклинических методов (сбор жалоб и анамнеза, внешний осмотр, аускультация, пальпация, перкуссия), назначается ряд лабораторных анализов, визуализирующие инструментальные методы (рентген, МРТ, КТ, УЗИ), спирометрические пробы, консультации профильных специалистов по мере необходимости.
Противопоказания к КТ легких без контраста
- КТ легких без контраста в случае жизненной необходимости может быть произведена любому человеку вне зависимости от пола, возраста и сопутствующих заболеваний.
- При плановом обследовании врачи учитывают возможные риски негативного влияния рентгеновских лучей, поэтому обследование проводят только по необходимости, учитывая следующие противопоказания:
- беременность на любом сроке,
- дети до 14 лет,
- психические заболевания, неадекватное поведение, наличие сильных болей в спине, когда пациент не может находиться в состоянии покоя на период сканирования,
- наличие вживленных электронных приборов, металлических протезов, имплантов в области грудной клетки,
- масса тела более 150 кг и габариты, превышающие размеры томографа.
Текст подготовил

Котов Максим Анатольевич, главный врач центра КТ «Ами», кандидат медицинских наук, доцент. Стаж 19 лет
Список источников
- Котов М.А. Опыт применения компьютерной томографии в диагностике заболеваний органов дыхания у детей / Материалы X Невского радиологического Форума (НРФ-2018). – СПб., 2018, Лучевая диагностика и терапия. 2018. № 1 (9). — С. 149.
- Панов А.А. Пневмония: классификация, этиология, клиника, диагностика, лечение, 2020.
- Бова А.А. Пневмонии: этиология, патогенез, клиника, диагностика, 2016.
- Chl Hong, M.M Aung , K. Kanagasabai , C.A. Lim , S. Liang , K.S Tan. The association between oral health status and respiratory pathogen colonization with pneumonia risk in institutionalized adults, 2018.
- Yang-Pei Chang, Chih-Jen Yang, Kai-Fang Hu, A-Ching Chao, Yu-Han Chang, Kun-Pin Hsieh, Jui-Hsiu Tsai, Pei-Shan Ho, Shen-Yang Lim. Risk factors for pneumonia among patients with Parkinson’s disease: a Taiwan nationwide population-based study, 2016.
- Клинические рекомендации по диагностике, лечению и профилактике тяжелой внебольничной пневмонии у взрослых. Министерство здравоохранения РФ, 2019.
Признаки пневмонии
Для наиболее распространенной вирусной пневмонии (вернее для «пневмоний») характерны следующие симптомы:
- Кашель любого характера: сухой, влажный, с мокротой, гнойным отделяемым, кровью.
- Температура — у больного может быть и жар (39-40 градусов), и слегка повышенная температура тела.
- Боль и дискомфорт в груди.
- Одышка и хрипы в груди, которые можно услышать при прослушивании легкого.
- Ощущение нехватки воздуха.
- Спутанность сознания.
- Упадок сил.
- Боль в горле.
- Боль в мышцах и суставах.
Важно! Пневмония может протекать абсолютно бессимптомно, а иногда наличие даже 1-2 признаков указывает на поражение легких

