Мозоли
Содержание:
- Какие могут быть мозоли на пятках
- 3.Симптомы и диагностика
- Как избавиться от сухих мозолей?
- Как ухаживать за кожей после удаления волос
- Какие рекомендации важно соблюдать пациенту после криодеструкции мозоли?
- Гиперкератоз, сухость и шелушение
- Лазерное удаление новообразований. Как правильно ухаживать за кожей после процедуры?
- Диабетическая стопа
- Как убрать шишки на ногах народными способами?
- Первичные меры при травме ногтя
- 3.Профилактика натоптышей
- Как предупредить проблему
- Лопнула мозоль что делать
- Что делать с деформированным ногтем?
- Эффективным средством является профилактика
- Хирургическое вмешательство при вальгусной деформации
- Обработка трещин при педикюре
- Симптомы потницы
- Профилактика мозолей и натоптышей
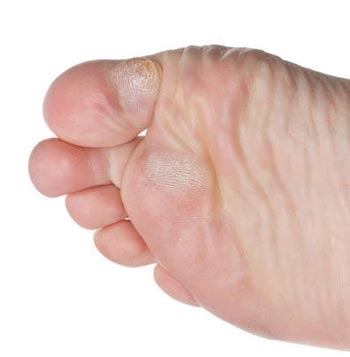
Какие могут быть мозоли на пятках
Мозоль или омозолелость — это уплотненный участок кожи с резко очерченными границами, вызывающий болевые ощущения, который образуется вследствие долгого контакта с механическим раздражителем. На пятках, чаще всего, возникает при контакте с обувью.
Причинами появления мозолей могут также служить такие факторы, как обильное выделение пота на ногах, неправильный уход за стопами и неудачная обувь. Есть такие люди, у которых врожденная склонность к образованию мозолей. У них низкое содержание подкожной клетчатки, что приводит к появлению мозолей даже при незначительном трении.
- Костная — образование, появляющееся вследствие возобновления кости после ее травмы, при естественном процессе срастания перелома. Образуется на месте травмы в виде рубца из соединительной ткани;
- Шпоры или костяные мозоли;
- Кожная — образуется посредством продолжительного воздействия раздражителя на кожные покровы и бывает:
- мокрой (водянка или мягкая мозоль);
- твердой или сухой (натоптыш);
- остроконечной.
Водянка — это пузырь, образовавшийся под верхним слоем кожи и наполненный жидкостью (лимфой). Также она может быть кровяной — наполненной кровью и гнойной, содержащей гной. Вызывает болезненные ощущения и дискомфорт, но угрозы для жизни не представляет. Однако, при запущенном состоянии может стать источником инфекции для всего организма.
Если на водянку продолжается механическое воздействие, то она может приобрести твердый (сухой) вид.
Твердая омозолелость или натоптыш возникает на пятках вследствие постоянного давления. Оно неявное, поэтому дискомфорта не вызывает. В месте соприкосновения кожа грубеет, образуя ороговевший слой эпителия. Она не болит и практически не беспокоит. Однако в запущенной стадии она начинает трескаться и эти трещины распространяются на здоровые участки кожи, и тогда ощущается сильная боль.
Остроконечная или стержневая омозолелость имеет в центре твердый стержень который глубоко врастает в нижние слои эпидермиса, причиняя сильную боль при ходьбе. Если ничего не делать, то со временем она глубоко укоренится, а ее поверхность растрескается, боль при этом станет невыносимой и основательно усложнит жизнь.
Подробнее о лечении сухих мозолей со стержнем читайте в этой статье.
3.Симптомы и диагностика
Выделяют несколько типов мозолей, которые существенно отличаются как этиологически, так и клинически. Скажем, стержневая мозоль обычно образуется в ответ на внедрение мелкого инородного тела (заноза, попавшая под кожу стружка, частичка камня и т.п.) и представляет собой уходящее вглубь уплотнение, видимое снаружи как шляпка с центральным кратером. Разновидностью мозолей являются также натоптыши – ороговевшие участки на подошвах ступней, иногда достаточно большой площади, без четкой границы с кожей нормальной эластичности и влажности.
Наиболее очевидна и существенна разница между двумя основными категориями мозолей: мягкими и сухими.
Мягкие (водяные) мозоли на этапе формирования представляют собой локально-раздраженный, покрасневший, мокнущий, болезненный участок кожи, который быстро трансформируется в заполненный серозной жидкостью пузырек или мешочек («водянка»); если на этом этапе воздействие не прекращается, мягкая мозоль неизбежно прорывается с образованием открытой ранки. Проникновение патогенных микроорганизмов запускает инфекционно-воспалительный процесс, классическими признаками которого является отечность, гиперемия, четко локализованная боль, местное повышение температуры. К наиболее серьезным из упомянутых выше осложнений относятся гнойные абсцессы, флегмона, остеомиелит.
Мозоль сухая (твердая), выглядит как локальное округлое ороговение, обычно изжелта-серое, радиусом от нескольких миллиметров до нескольких сантиметров, четко отграниченное от окружающей кожи и возвышающееся (иногда значительно) над ее уровнем. Какие-либо болевые или дискомфортные ощущения возникают, как правило, лишь при надавливании или боковом смещении такой мозоли.
Наиболее частой зоной образования мозолей являются дистальные, оконечные отделы рук и ног (фаланговые сгибы, подушечки пальцев, межпальцевые промежутки, кожа ладоней и ступней), а также локти и колени. Более специфические мозоли могут возникать и на других участках: например, у профессиональных скрипачей от постоянного контакта с твердым лакированным деревом деки огрубевает кожа на кости нижней челюсти слева.
Как правило, в дополнительной диагностике нет никакой нужды: дерматолог или хирург с первого взгляда отличает мозоль от воспалительной кисты или абсцесса, склеродермических кожных изменений, бородавки, припухлости вследствие воспаления сустава и т.п. Однако в отдельных случаях может понадобиться дифференциально-диагностическое исследование (например, гистологическое или ультразвуковое).
Как избавиться от сухих мозолей?
Хорошей профилактикой разрастания мозолей является медицинский педикюр — небольшие ороговевшие участки быстро удаляются специальными насадками абсолютно безболезненно. Если образование расположено в глубоких слоях кожи, его высверливают инструментами с последующей обработкой противовоспалительными средствами. Также в лечении мозолей применяются: криодеструкция, хирургическое иссечение, лазер. Последний хорошо зарекомендовал себя по причине выраженного антибактериального эффекта и атравматичности процедуры. После удаления мозолей следует избегать ношения тесной обуви и регулярно смягчать кожу ног посредством ванночек, нанесения увлажняющих средств, профилактики появления огрубелых участков. Необходимо тщательно соблюдать личную гигиену, пользоваться индивидуальными пемзами для ног, своевременно лечить грибок стоп.
Как ухаживать за кожей после удаления волос
1. Чтобы успокоить кожу и предотвратить покраснение, приложите чистый пакет с кубиками льда на зону воздействия.
2. Кожа любит влагу, а после депиляции она нуждается в увлажнении еще больше. Поэтому после процедуры удаления волос нанесите легкое увлажняющее средство с успокаивающим эффектом (хорошо, если в его составе есть алоэ).
3. В течение суток после эпиляции не пользуйтесь косметическими средствами, содержащими отдушки и красители. В идеале стоит отказаться и от дезодоранта.
4. Носите свободную одежду, чтобы она не натирала и не вызывала раздражение.
5. Воздержитесь от похода в баню, на пляж, солярий. В течение 48 часов после бритья не следует подвергать себя агрессивному воздействию ультрафиолета.
6. Чтобы новые волоски прорастали легче, скрабируйте кожу. Первое скрабирование стоит сделать через 3 дня после эпиляции, а дальше повторяйте процедуру 1-2 раза в неделю.
Какие рекомендации важно соблюдать пациенту после криодеструкции мозоли?
После удаления мозоли азотом важно:
- ограничить давление на очаг деструкции уменьшением нагрузки (ходьбы, занятий спортом, ношением высоких каблуков, тесной обуви и т.д.);
- не травмировать, не тереть, не чесать место замораживания;
- соблюдать гигиену кожи стоп: ежедневно мыть ноги с мылом, после чего вытирать их чистым полотенцем, менять носки.
Для предупреждения рецидивов образования мозолей необходимо устранить возможные причинные факторы:
- ношение тесной или узкой обуви;
- использование обуви с высокими каблуками или без них.
Также важно своевременно лечить поражения костно-суставного аппарата для предупреждения дальнейшей деформации суставов, а пациентам с лишним весом — снизить его. Врачи рекомендуют использовать ортопедические прокладки для снижения вероятности рецидивов мозолей, своевременно делать педикюр для устранения локальных утолщений кожи подошвы.
Гиперкератоз, сухость и шелушение
Гиперкератоз – утолщение рогового слоя. На стопах формируется слой от 1 до 10 мм. Утолщение усугубляется появлением трещин, хроническим формированием мозолей и натоптышей.
Избыточный вес, неправильная гигиена и использование обуви из синтетических материалов являются основными провоцирующими факторами гиперкератоза, среди других причин:
- генетический фактор;
- возрастные изменения в организме;
- грибковая инфекция;
- неправильный уход за кожей стоп;
- нарушения в работе эндокринной системы.
Удалить последствия гиперкератоза можно в косметологическом кабинете. Мастер педикюра использует комбинированную методику, которая включает в себя применение размягчителей и аппаратную обработку.
Максимальный эффект при снятии огрубевшей кожи достигается при использовании фрез с абразивностью 100-280 грит. Мастер постепенно снижает абразивность, используя разные насадки.
Рекомендации:
- использование удобной обуви;
- регулярный уход за стопами с помощью увлажняющих кремов;
- использование носков и обуви из натуральных материалов;
- регулярное посещение подолога.
Для борьбы с сухостью и шелушением кожи используют средства на основе мочевины. В косметологических кабинетах предлагается процедура – холодная парафинотерапия. Хороший эффект достигается при использовании восковых аппликаций и питательных масок.
Важно не только устранить косметический дефект, но и выявить причины его появления, обеспечить должную профилактику. При необходимости подолог даст рекомендации, направит на консультации к узкопрофильным специалистам для выявления причины дефекта.
Лазерное удаление новообразований. Как правильно ухаживать за кожей после процедуры?
Пациент должен понимать, что после операции кожа на участке удаления может заметно изменится.
Этапы заживления ранки:
1 неделя
На месте где проводилось удаление папилломы сначала возникнет открытая небольшая рана, которая быстро покроется тонкой корочкой. Не нужно отдирать корочку, поскольку она является защитой от проникновения инфекции в открытую рану. Необходимо оберегать место, где расположена ранка от повреждений и травм. Не допускается трение мочалкой пораженного участка. Ни в коем случае не расчесывайте поврежденное место.
По рекомендациям специалиста можно обрабатывать рану обеззараживающими средствами.
2 неделя
Буквально через 10 дней корочка спадет, а на ее месте образуется еле заметный рубец. Не стоит бояться, что этот шрам останется с вами навсегда! Он со временем исчезнет, и кожа на прооперированном участке полностью восстановиться.
3 неделя
В этот промежуток времени на месте ранки развивается здоровая кожа, которая способна самостоятельно противостоять ультрафиолетовым лучам и прочим факторам.
После того как рана, где ранее было новообразование, полностью заживет дальнейший специальный уход не нужен.
Если вдруг на прооперированном месте ощущаться зуд (после 20 дней), но кожа при этом будет выглядеть нормально, без покраснений и воспалений, можно использовать мазь с успокаивающим действием.
К окончанию месяца после процедуры ямочка от удаленного новообразования сглаживается. На 3 месяц на кожном покрове остается еле заметный след от операции.
Процесс заживления занимает от двух до четырех недель. Срок будет зависеть от площади, которую занимает удаленное новообразование. Чем больше площадь удаления, тем продолжительнее будет процесс регенерации тканей на поврежденном участке.
Перейдем к вопросу правильного ухода после удаления новообразований, так чтобы это привело к быстрому процессу заживления и регенерации кожного покрова без негативных последствий.
Для этого рассмотрим несколько правил, которых следует придерживаться:
- Первые несколько дней не мочите рану, где ранее было новообразование.
- После удаления лазерным способом не следует подвергать кожу действию ультрафиолетовых лучей. Стоит исключить посещение солярия и длительное время пребывание на солнце. Пренебрежение данным правилом может обернуться пигментацией рубца.
- В течение месяца после процедуры нужно пользоваться солнцезащитным кремом.
- Стоит отказаться от скрабов, лосьонов и тоников если вы удалили родинку на лице. Так же будет нежелательным применение тональных средств и косметики в течение 2 недель после процедуры.
- В течение недели запрещено употреблять алкоголь, поскольку он способствует расширению сосудов, что может стать причиной кровотечения;
- Не допускать попадания на прооперированное место средств бытовой химии.
- Не рекомендуется посещать сауны и бассейн первые пару недель для уменьшения риска проникновения инфекции в месте, где было новообразование;
- Если же новообразование удалили в области гениталий, нужно отказаться на некоторое время от интимной близости.
Если придерживаться простейших правил, то процесс восстановления будет быстротечным и без неприятных последствий.
Важно! Если спустя пару дней после процедуры «лазерное удаление новообразования» в зоне ранки будет наблюдаться отек или кровотечение, то нужно незамедлительно обратиться к лечащему врачу, поскольку данные симптомы могут свидетельствовать о развитии инфекции.
Диабетическая стопа
Одним из самых опасных и трудноизлечимых осложнений сахарного диабета является диабетическая стопа. Она возникает спустя десятилетия после начала заболевания и в той или иной форме встречается у большинства больных диабетом. Это осложнение развивается вследствие характерного для диабета нарушения кровоснабжения и иннервации тканей конечности. Воздействуя на мягкие ткани, суставы и кости, диабетическая ангио- и нейропатия приводит к их отмиранию. В результате диабетическая стопа зачастую влечет за собой ампутацию конечности.
Синдром диабетической стопы — явление комплексное. Оно состоит из:
- поражения артерий малого и сверхмалого диаметра;
- повреждения нервных волокон;
- прогрессирующего атеросклероза сосудов;
- разрушения костной ткани;
- снижение устойчивости к инфекциям;
- нарушению процессов заживления и восстановления тканей.
Симптомы диабетической стопы
На первых порах признаки диабетической стопы выглядят несерьёзными. Чувство жжения, «беганья мурашек», покалывания и онемения стоп многие больные оставляли без внимания, тем самым позволяя синдрому диабетической стопы прогрессировать, что приводит в итоге к печальным последствиям.
В результате больные диабетом теряют чувствительность ног. А раз так, травмы стоп становятся практически неизбежными. И это приводит к опасным осложнениям. Пониженный иммунитет провоцирует развитие инфекций, поэтому раны гноятся, воспаляются и долго заживают.
Специалисты различают три формы синдрома диабетической стопы:
- ишемическая форма — преобладают нарушения кровообращения. Характерны боли, формируются язвы;
- нейропатическая форма характеризуется диабетическим повреждением периферических нервов, снижением чувствительности;
- нейроишемическая, смешанная — объединяет симптомы двух вышеперечисленных форм диабетической стопы.
Только цифры
Диабетическая язва стопы — самая частая причина госпитализации людей с диабетом в мире.
Чаще всего синдром диабетической стопы встречается у пациентов в возрасте старше 40 лет.
Ампутации нижних конечностей у больных сахарным диабетом производятся в 17-45 раз чаще, чем у лиц, не страдающих диабетом. При этом 6-30% больных после первой ампутации подвергаются ампутации второй конечности в течение 1-3 лет, через 5 лет — 28-51%.
Диагностика синдрома диабетической стопы включает в себя исследование тактильной и температурной, а также вибрационной чувствительности; измерение давления в артериях ног, рентгенологическое исследование костей стопы, проведение ангиографии сосудов; исследование выделений из ран на бактерии; развернутый анализ крови.
Лечение диабетической стопы
Поскольку диабетическая стопа развивается на фоне сахарного диабета, в первую очередь, необходимо нормализовать углеводный обмен. Пациент должен находиться под наблюдением эндокринолога, строго выполнять его назначения самостоятельно контролировать уровень глюкозы крови. При наличии язв пациенту назначаются антибиотики, длительность их приема составляет от двух недель до нескольких месяцев. Чтобы разгрузить больную ногу, используются костыли, коляски или ортопедическая обувь. Для улучшения состояния сосудов при лечении диабетической стопы нужно регулярно ходить, принимать спазмолитики и витамин В, проходить сеансы физиотерапии. Зачастую назначаются средства для повышения иммунитета.
Тем не менее, прогрессирование синдрома диабетической стопы даже при правильном лечении далеко не всегда можно остановить. До сих пор развитие гнойно-некротического процесса на фоне диабетической стопы более чем в 50-75% случаев приводит к ампутациям.
| В нашей клинике применяются самые современные малоинвазивные методы рентгенангиохирургического, эндовазального лечения синдрома диабетической стопы. Баллонная дилатация пораженных диабетом артерий голени позволяет остановить инфекционный процесс, заживить язвы и избежать диабетической гангрены и ампутации на 1-3 стадиях заболевания. Восстановление проходимости артерий голени у больных с уже начавшейся диабетической гангреной (4-5 стадии) дает возможность ограничить объём операции удалением только необратимо пораженных тканей стопы (чаще всего — одного или двух пальцев), избежать «высокой» ампутации и сохранить ногу. |
Как убрать шишки на ногах народными способами?
В народной медицине имеется несколько средств, при разумном использовании которых удается быстро избавиться от выпирающих образований. Однако, если шишка на суставе пальца ноги находится в острой стадии и доставляет человеку постоянный дискомфорт, данные методы целесообразно применять только в комплексе с другими лечебными мероприятиями. Итак, наилучший результат можно получить при помощи следующих народных средств:
- Компрессы на основе желчи. Подобный состав необходимо нанести на ватный спонж и приложить к шишке. Сверху располагают водонепроницаемую бумагу, после чего на ногу надевают вязаный носок. Компресс рекомендуется накладывать каждый день на протяжении 30 дней;
- Ванночки с добавлением эфирных масел, морской соли и пищевой соды. Прибегают к помощи таких процедур с целью снижения усталости в ногах. Чтобы получить желаемый лечебный эффект, в таз с теплой водой добавляют несколько капель лавандового масла и по 5 столовых ложек соли и бикарбоната натрия;
- Состав с обезболивающим эффектом. Для его приготовления необходимо взять 5 таблеток ацетилсалициловой кислоты, измельчить их, а затем добавить 30 мл раствора йода. Полученным составом смазывается шишка на ноге, находящаяся на подъеме или в каком-либо другом месте. Манипуляция следует проводить не менее 3-4 раз в сутки;
- В случае, если шишка на ноге под кожей твердая, хороший эффектупотребление настоя с брусничным листом. Для его получения 2 ст. ложки сбора необходимо, залить 300-400 мл кипятка и настоять в течение 30-40 минут. Используют травяной напиток в течение 10 дней по 2 раза в сутки, желательно в первой половине дня. При регулярном применении удается быстро вывести соли мочевой кислоты;
- Берут в равных количествах соль и мед, смешивают и формируют небольшие лепешки. Полученную кашицу прикладывают к больному месту, сверху укрывают целлофановой пленкой и надевают теплый носок. Для достижения наилучшего результата процедуру следует проводить не менее 10-14 дней.
Первичные меры при травме ногтя
Помощь пострадавшему нужно оказать как можно быстрее. От ее своевременности будет зависеть результат лечения и скорость выздоровления.
Необходимо:
- снять с пальцев все украшения;
- остановить кровотечение, если оно имеет место: поместить раненый палец под холодную воду;
- смочить кусочек чистой ткани, ватный диск, бинт хлоргексидином или раствором перекиси водорода и прижать к ране;
- при возможности приложить к травмированному пальцу лед – это не даст развиться отеку и утихомирит боль;
- для уменьшения боли поврежденную конечность держат выше уровня сердца;
- после остановки крови проводят дезинфекцию, используя для этого йод (обрабатывают лишь края раны);
- при появлении отека на палец можно нанести йодную сетку;
- если боль не утихает, следует приять анальгин или ибупрофен;
- наложить на рану стерильный бинт.
3.Профилактика натоптышей
Для многих людей проблема натоптышей носит хронический характер.
Народные средства, косметические процедуры и уход за ступнями приносят лишь временное облегчение. В этом случае стоит рассматривать проблему как хроническую и подходить к лечению комплексно.
Постоянное формирование натоптышей всегда указывает на серьёзный дисбаланс в организме или нарушения в образе жизни. В этом случае проблема должна решаться двояко – наравне с косметическими методами необходимо сосредоточиться на выявлении причин, вызывающих усиленное ороговение кожи ступней.
Обращение за медицинской помощью нередко включает консультации дерматолога, ортопеда, эндокринолога. Системный подход, изучение анамнеза и образа жизни позволяют выявить основные факторы усиленного отмирания клеток эпидермиса. При обнаружении связи натоптышей с нарушениями в здоровье, лечение основного заболевания всегда способствует и решению проблемы с кожей ног. Ускорить эффективность проводимо й терапии позволяют местные процедуры, направленные на устранение кожного нароста и дальнейшую профилактику:
- Противомозольные пластыри;
- Кератолитический крем;
- Горячие ванночки для ног;
- Натуральные и синтетические пемзы;
- Смягчающий крем с целебными травами.
Как предупредить проблему
Чтобы распознать стоматит на ранней стадии, детям до трех лет стоматологи советуют осматривать полость рта каждый день, избегать травм (следить, чтобы малыш не тянул в рот твердые предметы, грязные руки). С появлением первого зуба показаны регулярные профилактические стоматологические осмотры.
Важная профилактическая мера болезней слизистой полости рта – это соблюдение гигиены (чистка зубов, стрижка ногтей и мытье рук). Для укрепления иммунной защиты ротовой полости ребенка стоит пользоваться специальными детскими пастами, наладить сбалансированное питание, режим дня.
Если ребенок заболел, его следует изолировать от других детей и дезинфицировать предметы, с которыми больной контактирует. Чтобы исключить рецидив, ранее применяемый соски, зубную щетку, бутылочку необходимо заменить на новые.
Лопнула мозоль что делать
Если у вас вдруг неожиданно лопнула водянка, следует тщательно вымыть руки и обеззаразить края раны антисептиком так, чтобы средство не попало на вскрытый участок — это замедлит процесс заживления. После заклеить рану лейкопластырем.
После дезинфицирующей обработки лопнувшие влажные мозоли на пятках можно заклеить противомозольным пластырем. Он впитывает лишнюю лимфатическую жидкость, не препятствуя проникновению воздуха к ранке и лопнувшая водянка заживает быстрее.
Для получения положительного эффекта нужно правильно наложить противомозольный лейкопластырь на лопнувший волдырь на пятке:
- обработанными маникюрными ножницами обрезают омертвевшие края кожицы;
- смоченным в чистой воде ватным диском протирают рану, после этого рану нужно вытереть насухо;
- наклеить пластырь и не снимать. Он отпадет самостоятельно, когда рана затянется.
Внимание! Без консультации врача, пластырь не рекомендуется использовать людям, которые больны сахарным диабетом. Лопнул мокрый мозоль, а пластыря нет? В этом случае можно использовать аптечные препараты, которые оказывают противомикробное и противовоспалительное действие, а также обладают заживляющим эффектом. Придерживаясь инструкции можно добиться положительного результата
Придерживаясь инструкции можно добиться положительного результата
Лопнул мокрый мозоль, а пластыря нет? В этом случае можно использовать аптечные препараты, которые оказывают противомикробное и противовоспалительное действие, а также обладают заживляющим эффектом. Придерживаясь инструкции можно добиться положительного результата.
Что делать с деформированным ногтем?
В результате травм, перенесенных заболеваний или врожденных особенностей организма может измениться структура ногтевой пластины. Деформация становится причиной болезненных ощущений и хронического дискомфорта. Для лечения деформированного ногтя обычно достаточно одного сеанса медицинского педикюра.
Симптомы:
- формирование на ногтевой пластине впадин, выпуклостей или трещин у основания;
- изменение цвета ногтя;
- искривление ногтя;
- резкое увеличение или уменьшение толщины ногтевой пластины.
Подолог проведет осмотр, поставит диагноз и устранит причину терапевтическим или аппаратным методом. В запущенных ситуациях врач выписывает направление к хирургу.
Эффективным средством является профилактика
- Проверьте членов семьи на симптомы грибка. Внутрисемейное заражение – частое явление. Всех необходимо лечить;
- Не пользуйтесь чужой обувью, носками, педикюрным набором, не вытирайтесь общим полотенцем;
- Не все грибки гибнут даже при 100 градусах Цельсия, но значительная часть – да, поэтому стирайте постельное и ванное белье при 90 градусах;
- Раз в месяц дезинфицируйте обувь антимикотиновым спреем, раз в неделю – ванные поверхности;
- В публичных местах не ходите босиком, а педикюр делайте в хорошо дезинфицированных салонах;
- Для профилактики грибка можно пользоваться противомикозной мазью, которая наносится на чистые и сухие стопы;
- Не обувайтесь, пока ноги не высохнут.
Дерматологи советуют также делать педикюр не реже раза в полтора месяца, удаляя омертвелые ткани. Именно в них любит поселяться грибок. Лучше остеречься, чем потом лечить.
В нашей клинике вы можете пройти осмотр и консультацию у врача-дерматовенеролога.
Хирургическое вмешательство при вальгусной деформации
Классическое хирургическое вмешательство с целью коррекции вальгусной деформации стопы отличается высокой травматичностью и длительным периодом восстановления пациента. Операция проводится открытым способом – хирург делает разрез тканей с помощью скальпеля вплоть до кости с ее последующим извлечением.

Анестезия при этом может применяться как местная, так и общая. Стандартная методика хирургического вмешательства предполагает последовательное проведение таких этапов операции:
- Разрез мягких тканей при помощи скальпеля внутри поверхности фаланги большого пальца;
- Хирургическое рассечение капсулы первого плюснефалангового сустава (капсулотомия);
- Эктомия экзостоза – процедура удаления костной мозоли;
- Остеотомия – перепиливания первой косточки плюсны;
- Изменение оси деформированного участка пальца и исправление искривления любой степени выраженности;
- Артродез – прочная фиксация полученного положения тканей сустава металлическими штифтами и скобами. Суставы должны обязательно плотно соприкасаться между собой для возможности скорейшего срастания тканей;
- Первая суставная плюснефаланговая капсула пальца ушивается;
- Хирург накладывает на место проведения операции стерильную повязку, а стопу фиксирует при помощи плотной фиксирующей повязки.
В зависимости от выраженности и тяжести проявлений суставной деформации операция может длиться до 2 часов.
Обработка трещин при педикюре
С трещинами хорошо справляется аппаратный сухой и комбинированный педикюр. Для устранения патологий не рекомендуется проводить интенсивное размягчение смачиванием. При глубоких разрывах тяжело работать с набравшей воду кожей.
Глубокие трещины убираются за 3-7 сеансов. Процедура обязательно заканчивается обработкой питательными составами, заживляющими средствами. Клиенту даются рекомендации по уходу, при необходимости демонстрируют уходовые процедуры.
Основные этапы обработки трещин при комбинированном педикюре:
- Обработка антисептирующими составами.
- Обработка кератоликами, в составе которых ферменты и мочевина.
- Обработанный участок накрывается салфеткой на 5-10 минут.
- Аппаратная обработка фрезами разной жесткости. Рекомендуются насадки 100, 150 и 280 грит.
- Обработка алмазной фрезой – мастер формирует усеченный конус по направлению трещины. Это помогает раскрыть трещину, удалить сухие края.
- Удаление пыли со стоп с помощью антисептических составов.
- Нанесение составов на основе мочевины или воска, которые способствуют быстрому заживлению.
При педикюре обычно удаляется участок кожи, пораженный гиперкератозом.
В домашних условиях для увеличения темпов ускорения трещины обрабатываются на ночь средствами на основе воска. В течение дня регулярно увлажняются стопы питательными кремами. При отсутствии средств на базе воска можно пользоваться вазелином. Для улучшения эффективности после обработки на ночь трещины закрывают полиэтиленом и надевают носок из хлопчатобумажной ткани.
Симптомы потницы
Сегодня в дерматологии принято выделять три разновидности потницы: красную, папулезную и кристаллическую.
Начнем с кристаллической. Как известно, кристаллический тип потницы представляет собой вид белых или перламутровых пузырьков, диаметр которых достигает 2 мм. Такие пузырьки, сливаясь друг с другом, обычно образовывают пузырьки значительно крупных размеров. Спустя какое-то время (обычно это происходит в течение нескольких часов или даже дней) такие пузырьки лопаются, а оставшиеся элементы начинают засыхать, образуя участки кожи, склонные к шелушению. Обычно кристаллическая потница наблюдается у новорожденных, локализуясь на туловище (в его верхней части), лице и шеи. В случае, если кристаллический тип потницы образуется уже у взрослого человека, то как правило, он локализуется на груди или на спине, а также может быть на поверхности конечностей.
Красная потница проявляется в виде красных узелков, чей размер достигает 3 мм. Такие пузырьки могут быть наполнены жидкостью. Следует также сказать, что данные элементы могут быть окружены воспалительным венчиком, не сливаясь между собой. Пациенты, страдающие красной потницей, часто жалуются на сильно выраженный зуд, который может усиливаться в случае повышенной температуры воздуха. Как правило, такой вид потницы может поражать кожу в тех местах, гда она подвержена наибольшему трению. К последним относятся подмышечные области, паховые складки, сгибательные складки на конечсностях, а также участок кожи, расположенный под молочными железами. Красный вид потницы характерен именно для взрослых людей в жаркое время года или при тяжелых физических нагрузках.
Третий вид потницы — папулезная потница — обычно характеризуется высыпанием, имеющим вид пузырьков телесного цвета, размер которых не превышает 3 мм. Расположены такие высыпания как на туловище, так и на конечностях. Обычно данный вид потницы встречается у людей, проживающих в тропических странах с жарким или влажным климатом, поэтому часто папулезную потницу называют тропической. Возникновению папулезной потницы больше всего подвержены взрослые люди, которые менее других приспособлены к жаркой погоде. Такое перегревание может привести также и к истощению потовых желез, возникновению шелушения и образования сухой кожи в тех областях, где наблюдается потница.
Протекание потницы может быть осложнено присутствием вторичного типа инфекции. В этом случае жидкость в пузырьках приобретает гнойную природу, а сами узелки могут превратиться в пустулы с характерными для них гнойниками, расположенными на верхушках. Данное заболевание может перерости в пиодермию.
Профилактика мозолей и натоптышей
- Носить подходящую по размеру удобную обувь. — Использовать специальные подушечки при ношении обуви на каблуке. Вкладыши для обуви можно приобрести в аптеках.
- Применять защитные перчатки во время работ в саду, огороде, во время спортивных тренировок. — Обратиться к ортопеду при деформации пальцев стопы для определения тактики лечения, подбора ортопедических стелек или обуви.
- Ежедневно наносить на возможные зоны образования мозолей увлажняющий крем для ног, а не лосьон для тела.
- Стричь ногти на ногах вовремя, так как их рост может изменять положение стопы в обуви.
Здоровое состояние стоп поддержит педикюр. Фото: smeilov / freepik.com
Аппаратный педикюр поможет поддерживать кожу стоп в здоровом состоянии. Специальными насадками кожу шлифуют, причем специалист не травмирует здоровые участки, удаляет только ороговевшие наросты. Так как не используют воду для распаривания ног, риск возникновения грибковых инфекций снижается.

