Боль в бедре с внешней стороны: лечение в москве
Содержание:
- Заболевания, которые способны приводить к развитию миозита:
- Механизм развития остеопороза
- Лечение боли внизу спины
- Виды лечения
- Как облегчить приступ болей внизу спины
- Как в домашних условиях лечить карпальный (кистевой) туннельный синдром?
- Что такое ишиас и каковы его причины?
- Есть ли альтернатива?
- Опухоли первичные
- Диагностика
- Лечение
- Препараты обезболивающие
- Бисфосфонаты
- Терапия лучевая
- Терапия радио-медикаментозная
- Лечение хирургическое
- Чек-лист против болезни
- Лечение неврита лучевого нерва руки
- Заключение
Заболевания, которые способны приводить к развитию миозита:
- Дерматомиозит. Тяжелая прогрессирующая патология, которая, как правило, возникает сама по себе, её причины обнаружить не удается. Могут поражаться разные органы, чаще всего – кожа и мышцы.
- Полимиозит – системное заболевание, при котором, как правило, симптомы усиливаются постепенно, страдают преимущественно мышцы плечевого и тазового пояса, шеи. Эффективного лечения не существует.
- Миозит с включениями – заболевание, которое относится к группе воспалительных миопатий. Характеризуется мышечной слабостью. Эффективного лечения не существует, препараты, подавляющие иммунитет, не приводят к улучшению состояния.
- Системная красная волчанка – аутоиммунное поражение соединительной ткани. Может сопровождаться воспалением в мышечной ткани.
- Склеродермия – аутоиммунная патология, при которой происходит повреждение соединительной ткани. При этом поражается кожа, опорно-двигательный аппарат, сосуды, сердце, почки, органы пищеварения, легкие.
- Ревматоидный артрит – системное заболевание соединительной ткани, при котором главным образом страдают мелкие суставы, но может развиваться и воспаление в мышцах.
Перечисленные причины являются наиболее серьезными. Они требуют длительного лечения.
Инфекции
Чаще всего миозит вызывают вирусные инфекции (например, грипп, ОРЗ, ВИЧ). Болезнетворные бактерии и грибки являются причиной значительно реже. Возбудитель может непосредственно проникать в мышцы или выделять токсины, которые приводят к развитию воспалительного процесса.
Мышечная травма
После интенсивных физических упражнений могут беспокоить мышечные боли, отечность, слабость. Эти симптомы связаны с развитием воспаления в результате травмы от чрезмерных нагрузок и обычно проходят самостоятельно в течение нескольких часов или дней. Специального лечения не требуется, достаточно отдыха.
Побочные эффекты лекарств
Прием многих лекарственных препаратов может приводить к временному повреждению мышц. Симптомы могут возникать сразу после приема препарата или после того, как человек принимает его в течение достаточно длительного времени. Иногда к патологии приводит взаимодействие между разными лекарствами. Препараты, способные вызывать миозит:
- колхицин;
- статины;
- альфа-интерферон;
- гидроксихлорохин;
- алкоголь;
- кокаин.
Как правило, симптомы носят временный характер и проходят после того, как прекращен прием вызвавшего их препарата.
Рабдомиолиз
Состояние, которое характеризуется разрушением мышечной ткани, может быть вызвано разными причинами. Оно представляет опасность, так как продукты распада мышц поступают в кровоток и могут вызывать острую почечную недостаточность.
Механизм развития остеопороза
В костной ткани постоянно сосуществуют два взаимно противоположных процесса – остеогенез (образование костной ткани) и резорбция (разрушение) костной ткани. Кость – живая структура, обеспечивающая важные функции поддержания и упорядочения человеческого тела. Кость человека представляет собой сложную сеть взаимно соединенных и перекрещивающихся костных балок, направление хода и прочность которых позволяют противодействовать механическим нагрузкам, действующим на кость в целом (вес кости и мышц, вес внутренних органов и внешних грузов, нагрузки из-за положения тела или действующего на него внешнего ускорения и т.д.). Характер нагрузок в течение жизни человека изменяется – меняется вес тела, нередко с возрастом меняется рост, меняется характер деятельности – все это заставляет кость приспосабливаться к новым условиям и сохранять устойчивость к действующим на нее силам. Костные балки разрушаются в одном месте и формируются в другом – этот процесс называется ремоделированием кости и протекает постоянно.
За разрушение костной ткани в ходе ремоделирования отвечают специальные клетки – остеокласты, которые, подобно бульдозерам, «вгрызаются» в костную ткань и разрушают ее. Формирование новых костных балок осуществляется клетками-«каменщиками», остеобластами, которые формируют новую ткань кости – костный матрикс, в который откладываются соли кальция, обеспечивающие прочность построенной конструкции.
Усиление процессов резорбции костной ткани в сочетании с ослаблением процессов костеобразования являются основной причиной развития остеопороза. Остеопороз появляется тогда, когда старая костная ткань разрушается, а новая образуется в недостаточных количествах. Также причиной его появления может быть недостаточное поступление в кости солей кальция – в этом случае кость становится мягкой, перестает выполнять каркасную и опорную функции.
Следует помнить о том, что причины остеопороза всегда направлены против образования новой кости, либо «помогают» разрушению костной ткани – и то, и другое в итоге приводит к переломам.
Лечение боли внизу спины
Большинство болезней, протекающих с этим неприятным симптомом, требуют консервативного лечения, однако в отдельных случаях (при онкопатологии или межпозвонковой грыже) пациенту может потребоваться оперативное вмешательство.
Принципы терапии зависят от того, почему возникли боли внизу спины, то есть от основного заболевания. Пациенту могут быть назначены:
- покой;
- холодовые компрессы на поясницу;
- ношение поддерживающего корсета;
- нестероидные противовоспалительные средства в форме мазей, гелей, таблеток, капсул, раствора для инъекций;
- мази и кремы местнораздражающего действия;
- витамины группы В для инъекций или перорального приема;
- миорелаксанты (препараты, которые уменьшают спазм мышечных волокон);
- антибиотики;
- лечебный массаж;
- лечебная физкультура, лечебная гимнастика;
- физиотерапия (магнитотерапия, электрофорез и прочие).
Виды лечения
Курс терапии зависит от причины, спровоцировавшей болевые ощущения в ноге от бедра до колена.
Медикаментозное лечение заключается в применении следующих групп препаратов:
- нестероидные противовоспалительные средства (Нимесил, Диклофенак, Индометацин, Напроксен);
- обезболивающие (Аспирин, Метамизол, Кеторолак);
- хондропротекторы (Алфлутоп, Мукартрин, Артра);
- антибиотики (если боль вызвана развитием инфекции, используют Азитромицин, Линкомицин, Доксициклин).
Снижение болевых приступов достигается путем прохождения физиотерапевтических процедур, таких как:
- ультразвук;
- лазеротерапия;
- электростимуляция;
- гидротерапия;
- криотерапия.
После облегчения болевых ощущений назначается курс лечебной гимнастики. Полезно при заболеваниях суставов в период ремиссии посещать бассейн.
В случаях отсутствия результатов после консервативной терапии или при тяжелой форме нарушения, вызвавшего боли в ноге от бедра до колена, применяется оперативное вмешательство, в процессе которого максимально устраняют причины развития патологии. В ряде случаев может потребоваться замена сустава.
Как облегчить приступ болей внизу спины
Если сильнейшие боли в пояснице появились внезапно, а обратиться за медицинской помощью в клинику или вызвать скорую медицинскую помощь возможности нет, в качестве экстренной меры можно и нужно принять обезболивающий препарат из группы нестероидных противовоспалительных средств. Эти лекарства не только облегчают боль, но и уменьшают активность воспалительного процесса и снижают температуру тела, как общую, так и локально. Они имеют и ряд противопоказаний, поэтому перед приемом таблетки следует ознакомиться с инструкцией
Обратите внимание, что большинство из НПВС не рекомендованы для приема беременным – самолечение для этой категории пациентов недопустимо
Необходимо снизить нагрузку на поясницу – принять горизонтальное положение на полужестком матраце, постараться расслабиться.
Даже если боль после отдыха и приема препарата уменьшилась, необходимо при первой возможности обратиться на консультацию к врачу.
Как в домашних условиях лечить карпальный (кистевой) туннельный синдром?
Кистевой (карпальный) туннельный синдром серьезно снижает качество жизни и влияет на трудоспособность. Пациенты испытывают болевые ощущения в пальцах, кистях рук и запястье, а также жалуются на онемение и покалывание в этой области.
Синдром может иметь, как легкое, так и тяжелое течение. При правильном лечении возможно восстановление функциональности руки и запястья, значительное облегчение симптомов.
Карпальный тоннельный синдром достаточно распространен и только в США затрагивает от 4 до 10 млн жителей. Возможно ли лечение в домашних условиях? Врачи настроены оптимистично.
В большинстве случаев, домашние средства помогают при умеренной и легкой стадии заболевания. Однако при тяжелом течении синдрома может потребоваться хирургическое вмешательство.
Что такое кистевой туннельный синдром (КТС)?
Длительная боль в запястье и онемение (ухудшение чувствительности) пальцев руки говорит о возможном развитии кистевого тоннельного синдрома.
Данное неврологические заболевание характеризуется сдавлением/неправильным функционированием срединного нерва, расположенного между костями и сухожилиями запястья на его ладонной стороне.
Сдавление нерва происходит из-за нарушений, происходящих в «туннеле» — узком проходе, который пролегает через запястье и состоит из костей, сухожилий и связок. Именно в этом туннеле располагается срединный нерв.
Срединный нерв является ответвлением от сети нервов, начинающихся возле шеи и плеча и продолжающихся вниз по руке. Этот нерв обеспечивает чувствительность большого, указательного, среднего и частично безымянного пальцев.
При сдавлении нерва и развитии КТС возникают ощущения онемения, покалывания, слабости в области большого пальца, а также тупая боль в запястье и кисти руки. Далеко не всегда ясно, почему происходит сдавление нерва, тем не менее, известны некоторые факторы, которые увеличивают вероятность развития КТС.
К ним относятся:
- женский пол (особенно высок риск развития КТС в период менопаузы);
- особенности анатомии кисти руки и запястья (КТС подвержены люди с широкой и короткой кистью, а также с запястьем квадратной формы);
- гормональные заболевания (диабет, патологии щитовидной железы);
- заболевания опорно-двигательного аппарата (фибромиалгия, ревматоидный артрит);
- перенесенные ранее переломы или травмы сухожилий;
- наследственная предрасположенность (случаи КТС в семье);
- психосоциальные факторы;
- избыточный вес и ожирение;
- работа или деятельность, связанная с большими нагрузками на запястье или монотонными, часто повторяющимися движениями в области запястья (профессиональный фактор).
Что такое ишиас и каковы его причины?
Ишиас (от лат. ischias) — это боль, иррадиирующая от пояснично-крестцового отдела позвоночника и ягодицы по задней поверхности бедра и голени к стопе. Боль возникает в области, иннервируемой седалищным нервом, и иногда может сопровождаться неврологическими симптомами, такими как нарушения чувствительности или мышечная слабость. Симптомы возникают в результате сдавления или раздражения седалищного нерва или нервных корешков, из соединений которых образуется нерв. Боль может затрагивать одну или обе ноги, и обычно ей предшествует боль в пояснично-крестцовом отделе позвоночника.
Седалищный нерв — это самый большой нерв в организме человека. Он образуется в результате соединения четырех или пяти нервных корешков, выходящих из позвоночного канала в пояснично-крестцовом отделе позвоночника (это корешки L5, S1, S2 и обычно также корешок S3 и частично корешок L4, образующие т. н. крестцовое сплетение). Затем седалищный нерв выходит из-под нижнего края грушевидной и большой ягодичной мышц и проходит по задней поверхности бедра в направлении подколенной ямки. Хотя сдавление седалищного нерва может произойти в любом месте на его протяжении, наиболее частой причиной ишиаса является сдавление нервных корешков в позвоночном канале фрагментом межпозвоночного диска. Говорят тогда о корешковой боли (или в разговорной речи «радикулит»). Возникновению корешковой боли могут способствовать другие патологии, такие как сужение (стеноз) позвоночного канала в результате дегенеративного процесса или в результате спондилолистеза (то есть стабильного смещения относительно себя соседних позвонков). Другой причиной боли, с похожим на ишиас характером, может быть синдром грушевидной мышцы, когда сдавление нерва возникает в результате усиленного напряжения грушевидной мышцы ягодицы. В редких случаях корешковая боль может быть вызвана компрессией корешков злокачественными опухолями или гнойными изменениями в позвоночном канале.
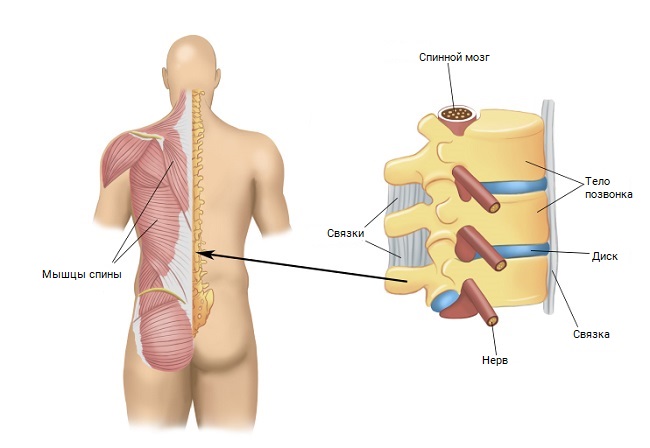
Рисунок -1. Спинной мозг
Если боль иррадиирует от паха до передней поверхности бедра, часто доходя до колена, речь идет о бедренной невропатии. Бедренная невропатия вызвана сдавлением нервных корешков, образующих бедренный нерв (корешки L2, L3 и частично L4) или самого бедренного нерва.
Наиболее частой причиной острого ишиаса является сдавление нервных корешков дегенеративно измененным межпозвоночным диском. Межпозвоночные диски — это фиброзно-хрящевые элементы позвоночника, которые формой напоминают диски. Межпозвоночные диски состоят из фиброзного кольца, окружающего эластичное пульпозное ядро. Они соединяют отдельные тела позвонков, а также переносят и амортизируют нагрузки, которым подвергается позвоночник. Дегенеративный процесс межпозвоночных дисков, который начинается уже в период полового созревания и прогрессирует с возрастом, это дископатия, а по отношению ко всему позвоночнику — остеоартроз позвоночника. Под влиянием чрезмерной нагрузки иногда происходит резкое усиление дегенеративных изменений межпозвоночного диска, с разрывом волокон фиброзного кольца и смещением пульпозного ядра кзади, что вызывает острую боль в позвоночнике. Из-за специфического изгиба позвоночника и переноса самых больших нагрузок на его нижнюю часть наиболее частой локализацией источника боли являются межпозвоночные диски пояснично-крестцового сегмента (диски L4/L5 и L5/S1).
Если пульпозное ядро сместится кзади до такой степени, что вызовет сдавление нервных корешков в позвоночном канале, то боль позвоночника может сопровождаться болью, иррадиирующей по ходу этих корешков. Обычно боль иррадиирует к ягодице, задней поверхности бедра и голени, иногда также до стопы и пальцев нижней конечности; тогда говорят об остром ишиасе.
В некоторых случаях фиброзное кольцо может полностью порваться, а фрагмент пульпозного ядра может выпасть в позвоночный канал, приводя к повреждению нервных корешков. Такое состояние называется грыжа пульпозного ядра межпозвоночного диска (или в разговорной речи «выпадение межпозвоночного диска» или «выпадение диска»). Кроме боли могут тогда появиться неврологические симптомы, вызванные нарушением функции нервов из-за сдавления, такие как нарушение чувствительности кожи нижней конечности, парез стопы и снижение глубоких рефлексов.
Есть ли альтернатива?
Инъекции гормонов уменьшают боль при артрозе голеностопа, колена, бедра, но оказывают и негативное влияние на организм. Особенно опасны они при сахарном диабете, артериальной гипертензии, язве желудка, а также если у пациента нарушена работа почек. К тому же кортикостероиды лишь на время избавляют от боли, значит, человеку с каждым разом будет необходима все бОльшая доза.
Вместо вредных для здоровья кортикостероидов, которые к тому же не лечат, можно выбрать другие терапевтические методы:
- инъекции хондропротекторов, которые направлены на восстановление поврежденной хрящевой ткани и нормализуют обмен веществ в суставе (курс составляет от 3 до 15 уколов);
- инъекции протеза синовиальной жидкости, например «Нолтрекс», который раздвигает поврежденные хрящевые поверхности, смешивается с суставной жидкостью и возвращает суставу нормальное функционирование.
Курс инъекций протеза синовиальной жидкости составляет 2-5 процедур. После этого об артрозе можно будет забыть на 1-1,5 года. Препарат на основе гиалуроновой кислоты или синтетический Noltrex безопасен для ЖКТ и других систем организма, не нанесет вреда диабетикам и людям с повышенным артериальным давлением.
Если вас беспокоят сильные боли в суставе, не спешите купировать их гормонами. Рассмотрите вариант лечения с перспективой на будущее, вместо того чтобы долго травить свой организм кортикостероидами.
Опухоли первичные
Первичное возникновение рака кости встречается редко. Среди подобных заболеваний – саркомы. Первичное поражение может быть вызвано активным ростом ткани кости, это происходит у людей в возрасте до двадцати лет.
Симптомы первичного заболевания:
- Боль в зоне очага. Сначала болевой синдром слабый либо умеренный. Он может пропадать, но потом появляется вновь. На более поздних стадиях он постоянен и ярко выражен.
- Симптомы общего характера, которые свойственны любому раковому заболеванию, например, снижение массы тела, слабость и т.д.
- Проявления, характерные для поражения костей – хромота, переломы патологического характера, т.д.
Первичное и вторичное заболевания объединяет ряд проявлений, именно поэтому в постановке диагноза опираться только на жалобы пациента не стоит. Необходима диагностика.
Диагностика
Существует много диагностических методов, применимых в онкологии. Применительно к болезням костей это:
- Рентген;
- Остеосцинтиграфия;
- Ультразвуковое исследование;
- Магнитно-резонансная томография;
- Компьютерная томография;
- Биопсия и т.д.

Боль
Лечение
Центральная цель лечения болевого синдрома при онкологии – уменьшение его. Если речь идет о переломах, лечение их, минимизация риска их возникновения, минимизация иных осложнений.
Среди лечебных методик:
- Препараты обезболивающие;
- Бисфосфонаты;
- Терапия лучевая;
- Терапия радио-медикаментозная;
- Оперативные манипуляции.
Препараты обезболивающие
Практически в девяноста процентов случаях болевой синдром удается значительно уменьшить препаратами обезболивающими. Но зачастую этого бывает мало, потому как, развиваясь, опухоль может становиться нечувствительной к ним. Актуальным остается вопрос и о выборе препарата.
Существуют рекомендации ВОЗ относительно уменьшения болевого синдрома, который вызван раком. В этих рекомендациях выбор препарата должен основываться на интенсивности болевого синдрома у пациента. Интенсивность эта градируется по особой шкале.
- Пункты 1-3 отдаются болевому синдрому легкому и тяжести средней. Препараты –неопиоиды, например, парацетамол;
- Пункты 4-6 – болевой синдром средней тяжести. Препараты – опиоиды (средства аналгетические с содержанием наркотических веществ);
- Пункты 7-10 – болевой синдром сильный. Препараты – сильные опиоидные. В ряде случаев препараты, усиливающие обезболивание.
Говоря об обезболивающих средствах, нельзя не отметить эффекты побочные, с ними связанные, среди которых:
- Чувство сонливости;
- Дисбаланс стула;
- Головокружение и т.д.
И еще раз о том, что мы отмечали выше: применение обезболивающих препаратов лучше начинать, когда болевой синдром только начинает проявлять себя.
Бисфосфонаты
Эти препараты значительно минимизируют ущерб ткани кости, возникающий от воздействия не нее метастазов. Они снижают вероятность переломов, гиперкальцемии и могут снизить интенсивность боли.
Препараты данной группы способны предотвратить либо замедлить изменение в кости, а значит, снижают болевой синдром у пациента.
Терапия лучевая
Терапия лучевая способна значительно уменьшить боли от онкологии в костях, предотвращают развитие заболевания. Однако эта методика очень подходит в случае, если речь идет о поражениях локализованных.
Терапия радио-медикаментозная
Данный вид терапии вариант предыдущей. В вену вводится специальное вещество, которое прикрепляется к зонам раковой опухоли. Именно туда и посылают облучение.
Лечение хирургическое
К манипуляции хирургической прибегают, если есть необходимость стабилизации пораженной кости. В этом случае ее укрепляют металлическим стержнем, пластинами или шурупами.
Клиника интегративной онкологии Onco.Rehab настоятельно рекомендует при наличии любых видов боли показаться специалисту.
Чек-лист против болезни
Первое, что поможет определить заболевание, — это симптомы. Необходимы уточнения при боли по задней поверхности бедра: она тянущая по характеру, стреляющая, есть постоянно, возникает в некоторых позах, усиливается/ослабевает при движении и так далее
При этом важно понять, болит ягодица или задняя поверхность бедра под ней. Сопровождаться это может:
- болью в ягодице при сидении;
- жжением в бедре и ягодице;
- болезненными ощущениями по наружной или внутренней стороне голени;
- болью и/или частичным нарушением чувствительности стопы.
Все эти ощущения могут наблюдаться только на одной ноге или сразу на обеих
Во втором случае важно отметить, одинакова ли интенсивность болей
Фиксируя симптомы, необходимо заметить, связаны ли они как-то позами во время работы и отдыха. Например, если спали на правом боку и чувствуете себя терпимо, а если на левом, то трудно даже встать.
Также нужно отмечать все необычные ощущения. Ощущение жара в ступнях и даже внезапно появившаяся потливость ног обязательно заинтересуют хорошего невролога или вертебролога.
Лечение неврита лучевого нерва руки
В зависимости от причин, вызвавших заболевание, врач может назначить:
- Противовоспалительные препараты.
- Антибиотики – если патология вызвана инфекцией.
- Препараты, нормализующие обменные процессы в нервной ткани.
- Средства для улучшения кровотока в мелких сосудах, питающих нервные волокна.
- При отравлениях – внутривенные вливания растворов через капельницу для вывода токсичных веществ.
- Физиопроцедуры: магнитотерапию, УВЧ.
Если повреждение нервных волокон вызвано травмой, нужно провести своевременное правильное лечение: вправить вывих, сопоставить обломки сломанной кости и наложить гипс.
При тяжелых повреждениях может быть рассмотрено хирургическое лечение.
Прогноз обычно благоприятный, при своевременном лечении через некоторое время происходит полное восстановление нарушенных функций. Зачастую после таких состояний как «субботний паралич», восстановление происходит самостоятельно без терапии. Если же нарушения сохраняются, лучше показаться врачу-неврологу.
Для эффективного лечения неврита лучевого нерва, которое поможет максимально быстро и полноценно восстановить его функции, обратитесь к неврологу. Не занимайтесь самодиагностикой, особенно если движения и чувствительность в руке нарушены сильно, и эти расстройства сохраняются в течение длительного времени. Записаться к врачу международной клиники Медика24 можно в любое время суток и в любой день недели, позвонив по телефону +7 (495) 230-00-01.
Симптомы неврита лучевого нерва зависят от того, на каком уровне он поврежден:
В области подмышки и в верхней части плеча:
- Большой и указательный палец соединены.
- Сложно разогнуть предплечье и кисть.
- Сложно повернуть предплечье наружу, когда рука разогнута.
- На коже в области большого, указательного и среднего пальцев снижена чувствительность, возникает «ползание мурашек», онемение.
В средней части плеча:
- Разгибание в локтевом суставе не нарушено.
- Чувствительность кожи плеча сохранена.
- Присутствуют все остальные симптомы, которые описаны выше при неврите лучевого нерва в верхней части.
В нижней части плеча и в верхней части предплечья:
- Чувствительность кожи на задней стороне предплечья не нарушена.
- Чувствительность кожи на задней поверхности кисти снижена.
- Сложно разогнуть кисть.
Заключение
Понимание стадии тендинопатии является ключом к эффективному лечению и долгосрочному управлению симптомами. Существует вероятность обратимости симптомов на ранних стадиях, но дегенеративное сухожилие требует больших усилий (чтобы избежать разрыва или необходимости полностью минимизировать физическую активность). Не существует единого подхода к лечению и работы с тендинопатией у людей с различной реакцией
Медикаментозное лечение может применяться там, где физическая нагрузка не оказывает никакого эффекта для облегчения боли, но следует с осторожностью применять стероиды

