Болезнь крона. симптомы, диагностика и лечение болезни крона
Содержание:
- Что такое болезнь Крона и какие ее причины?
- Показания для применения месалазина
- 1.Общие сведения
- Симптомы и признаки Болезни Крона
- Симптомы болезни
- Лечение – общие принципы, длительность курса
- Эндоскопическое обследование капсульным методом
- 3.Симптоматика, диагностика
- Причины болезни Крона
- Осложнения при болезни Крона
- 2.Причины
- Диагноз
- Обзор
- Симптомы
Что такое болезнь Крона и какие ее причины?
Болезнь Крона (лат. morbus Crohn, англ. Crohn’s disease) относится к неспецифическим воспалительным заболеваниям кишечника. Может развиться в любом отделе желудочно-кишечного тракта — от ротовой полости до прямой кишки.
Наиболее частой локализацией воспалительных изменений является терминальный отдел подвздошной кишки, далее по частоте следуют тонкий и толстый кишечник и сам толстый кишечник. Изменения в пищеводе, желудке и двенадцатиперстной кишке встречаются в небольшом проценте случаев, изменения в анальной области в виде трещин, абсцессов и свищей — примерно у половины пациентов.
Точная причина болезни Крона неизвестна. Среди механизмов развития выделяют 3 главных фактора: индивидуальная предрасположенность (генетическая), кишечная микрофлора и иммунная реакция слизистой оболочки кишечника пациента. Заболевание развивается в случае нарушения механизмов иммунного ответа на внутренние микроорганизмы у предрасположенных лиц.
Показания для применения месалазина
Многие пациенты с язвенным колитом и болезнью Крона знакомы с этим лекарственным средством под различными коммерческими названиями (Салофальк, Пентаса, Мезавант, Месакол, Асакол и т.д.).
Чаще всего эти препараты назначаются при воспалительных заболеваниях кишечника (ВЗК), в первую очередь, при язвенном колите.
Месалазин и язвенный колит
Согласно Российским и Европейским рекомендациям 2017 года месалазин является препаратом для базисной терапии язвенного колита любой локализации. Клинические исследования показали что все коммерческие формы месалазина одинаково эффективны в лечении язвенного колита.
Тогда в чем же их различие? Почему одним пациентам помогают гранулы месалазина с pH зависимым высвобождением, другим – таблетки с замедленным высвобождением препарата, а некоторым вообще не становится лучше?
Несомненно, различия в препаратах есть. В разделе с общими характеристиками месалазинов достаточно подробно рассмотрены механизмы высвобождения действующего вещества из таблеток и гранул. Иногда на высвобождение и равномерное распределение препарата по кишке влияет кислотность (т.е. та самая pH) в кишечнике. В других случаях высвобождение месалазина не зависит от pH, но зависит от времени прохождения по кишке. При патологических состояниях значения pH могут сильно меняться и отличаться от нормы. Так, согласно результатам одного исследования (на ограниченной группе здоровых лиц), значения pH не достигали 7 ни в одном отделе желудочно-кишечного тракта в 25% случаях. В 90% случаях (опять же не у всех участников исследования) pH превышало значение 6
То есть существует вероятность, что у ряда пациентов с язвенным колитом и болезнью Крона месалазины с pH-зависимой системой высвобождения (Салофальк, Месакол, Асакол, Мезавант) могут быть менее эффективны, чем ожидается.При использовании pH-независимых месалазинов (Пентаса, Канасалазин) исследователи обращают внимание, что большая часть препарата начинает высвобождаться еще в тонкой кишке, а значит существует вероятность, что в толстой кишке концентрация месалазина будет меньше, чем необходимо для достижения эффекта. В ряде случаев такую вероятность можно снизить увеличением дозы препарата
Доза назначаемого месалазина — еще одна причина успеха или неуспеха в лечении ВЗК. Недостаточная доза препарата ведет к плохому ответу на терапию.
Важно правильно оценить локализацию поражения кишечника. Именно она (проктит, левосторонний или распространенный/тотальный язвенный колит) обуславливает выбор лекарственной формы месалазина (таблетки, гранулы, пена, микроклизмы или свечи)
Так, например, свечи могут быть использованы в терапии первой линии при язвенном колите с поражением прямой кишки.
Наконец, месалазины могут не оказывать ожидаемый положительный эффект из-за высокой активности заболевания. В этом случае их сочетают с другими препаратами (в том числе с гормональным средствами и иммуносупрессорами).
Суммируя вышеизложенное, можно сделать вывод:
Хорошее знание механизма действия препаратов и возможностей различных лекарственных форм позволяет врачу-гастроэнтерологу подобрать для пациента индивидуальную схему лечения.
Месалазин и болезнь Крона
Несколько слов про болезнь Крона и эффективность месалазина в ее лечении. До 2016 года, когда было опубликовано обновление Европейского консенсуса по диагностике и лечению болезни Крона (3-й пересмотр), месалазин был рекомендован для легкой формы заболевания с поражением толстой кишки (колит Крона) и тонкой кишки (илеит Крона). В первом случае рекомендовалось использование больших доз месалазина (3-4 г в сутки) с pH-зависимой системой высвобождения, во втором – месалазин с pH независимой системой высвобождения («Пентаса») в дозе 4 г в сутки. После публикации консенсуса в стратегию лечения были внесены изменения. Это повлияло и на Российские рекомендации, связанные с диагностикой и лечением болезни Крона. Месалазин признан малоэффективным по сравнению с плацебо . Тем не менее, клиническая практика показывает, что пациентам с легким течением заболевания прием месалазина помогает, вплоть до заживления слизистой.
Месалазин может назначаться также при хронических колитах неясного или неуточненного происхождения, лучевых (радиационных) колитах, дивертикулярной болезни кишечника и т.д.
1.Общие сведения
У болезни Крона множество синонимов и, так сказать, вопросительных знаков. В частности, к названию следовало бы добавить еще два имени: болезнь Крона-Гинзбурга-Оппенгеймера, поскольку первое исследование (1932) было соавторским. До сих пор неясен этиопатогенез, неоднородна и далеко не полна статистика (приводимые в разных источниках данные порой различаются на два порядка и более), нет общепринятой классификации и бесспорных диагностических критериев. А болезнь есть, и есть больные, нуждающиеся в лечении и ожидающие от исследовательской медицины ответов на многочисленные вопросы.
Болезнь Крона – воспалительный процесс кишечника, сопровождающийся изъязвлением, выраженными патоморфологическими изменениями по всей толщине кишечной стенки (трансмуральное воспаление), абсцедированием и образованием свищей при длительном течении, а также типичным для хронических воспалений стенозом (рубцеванием, уплотнением, утолщением стенок и, как следствие, сужением просвета пораженной кишки). Распространенность на данный момент оценивается на уровне от 20 до 80 больных на 100 000 населения. Есть статистически значимые свидетельства роста заболеваемости за последние 50 лет (особенно в развитых странах); получены также достоверные данные об определенных региональных, расовых, этнических и половых закономерностях (в частности, мужчины страдают чаще женщин, а европеоиды – чаще монголоидов и негроидов). Установлено, что болезнь может поражать любой сегмент пищеварительного тракта, начиная с полости рта и заканчивая прямой кишкой, однако преимущественной локализацией считают подвздошную кишку, язвенное воспаление которой наблюдается более чем в половине случаев. Наконец, нельзя не упомянуть достаточно высокую летальность, обусловленную этим заболеванием, причем усредненный возраст жертв болезни Крона не превышает сорока лет.
Симптомы и признаки Болезни Крона
От степени распространения патологии в кишечнике зависит серьезность проявления симптомов и последующее лечение Болезни Крона у взрослых пациентов. К признакам патологии относят:
- диарея от трех до шести раз в день, как правило, без крови;
- коликообразная боль в правом нижнем углу живота (схожа с признаками аппендицита);
- резкая потеря веса;
- абсцессы и свищи;
- рубцевание кишечника;
- кишечная непроходимость, требующая хирургического лечения;
- усталость, истощение;
- высокая температура, лихорадка;
- дефицит питательных веществ, например, цинка, кальция и прочее;
- язвы на слизистой оболочке полости рта.
Симптомы болезни
Часто встречающиеся кишечные проявления:
- Диарея — часто длительная, более 6 недель.
- Боли и спазмы в животе.
- Снижение аппетита и потеря веса.
- Повышение температуры тела.
- Кровь в стуле (чаще при поражении толстой кишки).
- Тошнота, рвота (особенно при возникновении кишечной непроходимости).
- Образование язв в ротовой полости.
- Длительно незаживающие, возникающие вновь анальные трещины.
Часто встречающиеся внекишечные проявления:
- Поражение глаз: иридоциклит, ирит, увеит — покраснение глаза, слезотечение, светобоязнь, резь и боль.
- Поражение суставов: артрит — покраснение, отек, болезненность области сустава.
- Поражение кожи: узловатая эритема — возникновение похожих на «синяк» возвышающихся участков кожи. Участки кожи могут сливаться между собой и быть разной степени окраски — от темно-желтого до багрово-синего.
Лечение – общие принципы, длительность курса
Симптомы простатита у мужчины и его лечение напрямую связаны, потому что при назначении терапии врач в первую очередь должен облегчить общее состояние пациента. У мужчин часто присутствует сильная боль, а значит лечение нужно начинать с обезболивающих препаратов. Чем лечить простатит, определяет врач-уролог или андролог и чаще всего будут назначаться следующие лекарства:
- нестероидные противовоспалительные и диуретики — простатит проявляется нарушением мочеиспускательного процесса;
- спазмолитики и миорелаксанты — простатит сопровождается выраженным болевым синдромом в паху;
- поддерживающие функциональность простаты и альфа-адреноблокаторы.
Лечится ли отсутствие эрекции на фоне простатита? Да, при таких жалобах врач назначает специфические лекарственные средства, которые улучшают кровоснабжение полового органа и очищают сосуды предстательной железы от шлаков и токсинов. Если симптомы простатита выявлены у мужчин 40 лет, то дополнительных препаратов для восстановления эрекции не понадобится – как только воспалительный процесс купируется, все половые способности восстановятся. А вот если причиной простатита у мужчин 30 лет стали венерические заболевания (инфекции, передающиеся половым путем), то для восстановления сексуальной активности нужно будет пройти дополнительное лечение и выявленной инфекции.
Лучшее лечение – комплексное и поэтому, чтобы простатит как можно быстрее купировать, нужно соблюдать некоторые рекомендации врача:
- в сутки употреблять не менее 2 литров жидкости – простатит характеризуется застоем секрета и нужно будет его быстро вывести из тканей, чтобы снизить нагрузку на орган и уменьшить его отечность;
- придерживаться постельного режима – лечение нельзя совмещать с физическими нагрузками, потому что они будут раздражать орган, простатит будет только прогрессировать, что сделает лечение долгим и малоэффективным;
- исключить из рациона острые, кислые, жирные блюда, алкоголь – это тоже раздражители, при которых простатит будет только усугубляться.
Как только признаки заболевания станут менее выраженными, нужно будет восстанавливать половую активность. Простатит гораздо быстрее вылечится, если обеспечить регулярный дренаж предстательной железы и не допускать даже небольшого застоя секрета в ее тканях.
Если лечение медикаментами не дает положительных результатов, простатит протекает в хронической форме с частыми рецидивами, то это повод провести хирургическое вмешательство. Операция может быть двух видов:
- трансуретральная резекция – хирург удаляет ткани предстательной железы, которые поразил простатит;
- простатэктомия – простатит представляет реальную опасность для жизни мужчины, поэтому ему полностью удаляют и простату, и семенные пузырьки с прилегающими тканями.
Операции не проводятся в молодом возрасте, потому что это может привести к полному бесплодию – простатит лечится терапевтическими методами, могут быть назначены физиотерапевтические процедуры в дополнение к медикаментам. Сколько будет лечиться простатит, зависит от стадии и формы заболевания, степени запущенности. Обычно лечение длится 2 недели, но этот показатель очень усредненный.
Эндоскопическое обследование капсульным методом
В данном случае применяется видео-капсула. Этот вид диагностики имеет ряд полезных свойств:
- неинвазивность;
- отсутствие дискомфорта при проведении процедуры;
- отсутствие лучевой нагрузки;
- проводится без анестезии;
- практически не имеет противопоказаний.
Суть метода заключается в проглатывании пациентом капсулы с видеокамерой, которая, проходя через кишечник, записывает множество кадров. Они передаются на специальное устройство, закрепленное за больным. По итогам таких снимков врач может получить наиболее полные данные о состоянии всех отделов ЖКТ. Длительность обследования — 8 часов. Выведение капсулы происходит естественным путем.
3.Симптоматика, диагностика
Гастроэнтерологи разных стран пользуются различными классификациями типов и форм болезни Крона, построенными на критериях локализации, течения, доминирующей симптоматики и т.д. В целом, клиническая картина зависит от длительности воспалительного процесса и протяженности пораженного участка кишечника (границы между здоровым и воспаленным сегментами визуализируются, как правило, четко), от фазы течения (ремиссия или обострение), от наличия осложнений, – к наиболее тяжелым из которых относятся абсцессы, прободения кишечных стенок и образование свищевых сообщений со смежными органами; стеноз и непроходимость кишечника; вызванные постоянными нарушениями метаболизма заболевания печени и почек, а также рак (риск онкозаболеваний у лиц с болезнью Крона выше по сравнению со среднестатистическим в двадцать раз).
В число неспецифических и необязательных проявлений болезни Крона входят различные по характеру и локализации дискомфортные ощущения в абдоминальной области, всевозможные диспептические явления (тяжесть в животе, тошнота, рвота, отсутствие аппетита вплоть до отвращения к еде), неудовлетворительное общее самочувствие, угнетенное состояние психики (как правило, астено-депрессивный синдром). Однако в классическую триаду, наличие которой необходимо для установления диагноза «болезнь Крона», входят:
- боли в животе;
- диарея (поносы с позывами на дефекацию до 10 и более раз в сутки);
- прогрессивное снижение массы тела.
Некоторые исследователи расширяют эту триаду облигатных (обязательных) симптомов до четырех пунктов, добавляя лихорадку.
Основными методами диагностики при болезни Крона являются рентгенография, эндоскопия (в зависимости от локализации, назначают ФГДС или колоноскопию), лабораторные анализы крови (в т.ч. иммунологический), бакпосевы, трансректальное УЗИ, биопсия.
Дифференциальная диагностика проводится, прежде всего, с неспецифическим язвенным колитом, от которого болезнь Крона отличается рядом особенностей (наличие гранулематоза, свищей и пр.), а также с туберкулезом кишечника, острым аппендицитом и многими другими заболеваниями.
Причины болезни Крона
Нет оснований полагать, что употребление в пищу тех или иных продуктов может вызвать болезнь Крона, но изменение рациона питания может облегчить определенные симптомы. Поэтому врачи и диетологи рекомендуют больным с воспалительными заболеваниями кишечника специальную диету.
Точная причина болезни Крона неизвестна. Большинство исследователей полагают, что ее вызывает комбинация факторов.
Генетическая предрасположенность. Есть доказательства того, что в появлении болезни Крона определенную роль играет генетика. Исследователями было установлено свыше 200 различных генов, которые чаще встречаются у людей с болезнью Крона, чем у остальных. Есть также свидетельства того, что болезнь Крона может передаваться по наследству. Примерно у 3 из 20 людей с болезнью Крона есть близкий родственник (мать, отец, сестра или брат) с таким же заболеванием. А если у вас есть однояйцевый близнец с этим заболеванием, вероятность того, что вы тоже заболеете, составляет 70%.
Тот факт, что у некоторых народностей болезнь Крона распространена более, чем у других, также указывает на важную роль, которую играет генетика.
Иммунная система защищает организм от вредных бактерий, которые могут попасть в пищеварительную систему. В тоже время, в кишечнике живет большое количество различных полезных бактерий, которые участвуют в переваривании пищи. Иммунная система обычно распознает эти бактерии и не трогает их, однако при болезни Крона что-то нарушает ее работу, и организм выделяет особый белок, который называется «фактор некроза опухоли-альфа». Этот белок приводит к уничтожению всех бактерий, полезных и вредных, что вызывает воспаление кишечника, характерное для болезни Крона.
Перенесенное инфекционное заболевание. У некоторых генетически предрасположенных людей перенесенные в детстве инфекционные заболевания могут вызывать расстройство иммунной системы, что приводит к появлению симптомов болезни Крона. Одной из причин таких нарушений считают паратуберкулез — инфекционное заболевание, которое обычно встречается у коров, овец и коз. Возбудитель паратуберкулеза — Mycobacterium avium. Как показывают исследования, у людей с болезнью Крона эта микобактерия обнаруживается при анализе крови в семь раз чаще, чем у остальных людей
Известно, что микобактерия выживает в процессе пастеризации (термической обработки), поэтому ей можно заразиться через молоко больных животных. Вместе с тем, точная роль паратуберкулеза в развитии болезни Крона до конца не изучена, и некоторые исследователи опровергают вышеизложенную теорию.
Курение. Наряду с наследственностью и этническим происхождением, курение является наиболее важным фактором риска при болезни Крона. У курильщиков вероятность появления заболевания в два раза выше. Более того, у курильщиков с болезнью Крона симптомы бывают более выражены, чем у некурящих людей. Прочитайте подробнее о том, как бросить курить.
Факторы внешней среды. Есть два необычных аспекта болезни Крона, из-за которых многие эксперты считают, что факторы внешней среды могут играть роль в развитии заболевания. Они описаны ниже.
- Болезнь Крона — это «болезнь богатых». Больше всего заболеванию подвержены жители развитых стран мира, например, США и Великобритании, а меньше всего — жители развивающихся стран Азии и Африки.
- Болезнь Крона стала распространяться с 1950-х годов. Это говорит о том, что-то в образе жизни современных жителей стран Запада повышает вероятность появления заболевания.
Так, согласно гипотезе гигиены, современные городские дети растут во все более «чистой» среде, не контактируя с бактериями, и их иммунная система остается недоразвитой, так как ребенок не болеет детскими инфекционными заболеваниями, однако убедительных свидетельств этого нет.
Осложнения при болезни Крона
У людей с болезнью Крона есть риск осложнений, которые описаны ниже.
Стеноз кишки (сужение)
При длительном воспалении в кишке образуются рубцы, что со временем может привести к стенозу (сужению, стриктуре) кишечника. Другой причиной сужения просвета кишки может быть воспалительный отек слизистой оболочки.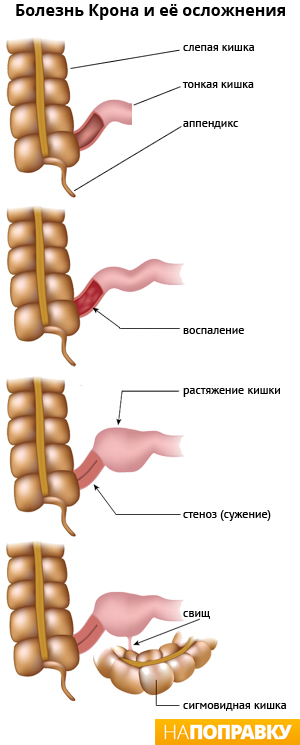
Узкий участок кишки затрудняет прохождение твердого кишечного содержимого, что проявляется водянистым стулом или полным его отсутствием. Это состояние называется обструкцией кишки или кишечной непроходимостью.
Прочие симптомы кишечной непроходимости:
- постоянные или схаткообразные боли в животе;
- рвота;
- вздутие живота;
- чувство переполнения живота.
При отсутствии лечения, возможен разрыв кишечника и попадание его содержимого в брюшную полость. При подозрении на непроходимость кишечника как можно скорее обратитесь к врачу общей практики (терапевту, семейному врачу). Врач поможет оценить ваше состояние и, при необходимости, направит вас на срочную консультацию к специалисту (гастроэнтерологу или колопроктологу) или в больницу.
Если есть возможность, вы можете сразу обратиться к гастроэнтерологу или колопроктологу. Наш меднавигатор поможет выбрать нужного специалиста.
Если вы плохо себя чувствуете и не можете самостоятельно посетить врача, вызовите скорую помощь, позвонив по телефону 03, с мобильного — 911 или 112.
Если стеноз кишки вызван отеком слизистой, возможно лечение с помощью лекарственных препаратов. Рубцовые стриктуры кишечника обычно лечат хирургическим путем, иссекая пораженную область. В некоторых случаях можно применять процедуру, которая называется баллонной дилатацией. Она проводится в ходе колоноскопии.
Если баллонная дилатация кишки не помогла или противопоказана, просвет кишечника расширяют с помощью стриктуропластики. В этом случае, рассекают только рубцовую ткань или целиком стенку кишечника в месте сужения, восстанавливают ее первоначальную форму, после чего — сшивают.
Свищ (фистула)
Длительный процесс воспаления и рубцевания в пищеварительной системе может приводить к формированию язв, которые со временем превращаются в каналы, ведущие от одной области пищеварительной системы к другой. Иногда эти каналы — свищи (фистулы) соединяют пищеварительную трубку с кожей, мочевым пузырем, влагалищем, анусом и др.
При небольших свищах симптомов может не быть, в то время как крупные свищи могут воспаляться и вызывать:
- постоянную пульсирующую боль;
- повышение температуры до 38ºC или выше;
- появление крови или гноя в стуле;
- непроизвольное вытекание кала или слизи из ануса.
Если фистула появляется на коже (обычно в районе ануса), из нее отходит отделяемое с неприятным запахом.
Как правило, лечение свищей начинают с медикаментозной терапии (прием антибиотиков, препаратов 5-АСК, иммунодепрессантов). Если в результате приема лекарств свищ не заживает, назначают хирургическое лечение — иссечение свища или другие методы операционной коррекции.
Другими кишечными осложнениями болезни Крона являются:
- перфорация (разрыв) кишечника с развитием перитонита;
- кровотечение;
- тяжелые запоры (при выраженном стенозе кишки).
Внекишечные осложнения болезни Крона
У людей с болезнью Крона также повышен риск возникновения осложнений со стороны других органов:
- остеопороз — истончение и повышенная ломкость костей, вызванная тем, что кишечник не усваивает достаточного количества питательных веществ; вероятность остеопороза повышает прием кортикостероидов;
- железодефицитная анемия — может развиться в результате обильного кровотечения из кишечника или быть следствием длительной кровоточивости из участков воспаления и язв в пищеварительной системе; характерные симптомы: усталость, одышка и бледность;
- анемия, вызванная дефицитом витамина B12 или фолиевой кислоты — свяхана с нарушением всасывания питательных веществ в пищеварительной системе; характерные симптомы: усталость и упадок сил;
- пиодермия гангренозная — редкое кожное заболевание; проявляется появлением на коже болезненных язв с гнойным отделяемым.
У детей с болезнью Крона также могут возникать отставание в росте и развитии из-за того, что организм не получает достаточного количества питательных веществ.
2.Причины
Болезнь Крона, – как впрочем, и другие язвенные колиты, – относят к заболеваниям полиэтиологической природы: принято считать, что они могут развиваться сходным образом под действием нескольких или множества причин (причем в различных их комбинациях). Альтернативная точка зрения заключается в том, что истинная причина и стопроцентный триггер-фактор (пусковой механизм и необходимые условия) сегодня попросту неизвестны, а наиболее аргументированные и доказательные гипотезы описывают, в лучшем случае, факторы риска.
Так или иначе, на исследования болезни Крона в развитых странах выделяются немалые ресурсы, и регулярно публикуемые результаты постепенно проясняют картину. Нет сомнений в том, что рано или поздно подлинные механизмы запуска и развития язвенных воспалений кишечника (болезни Крона в том числе) будут вскрыты и в деталях изучены, что даст возможность разработать истинно этиопатогенетическое, устраняющее причину лечение.
На сегодняшний же день в развитии болезни Крона установлена и подтверждена роль следующих факторов:
наследственная предрасположенность (отягощенный семейный анамнез прослеживается в 15-20% случаев, генная мутация предположительно передается в 16 хромосоме);
инфекционная инвазия (одни исследователи настаивают на вирусной природе воспаления, другие упорно ищут патогенный бактериальный агент, специфический именно для данного заболевания, третьи обращают внимание на патоморфологическое и клиническое сходство с туберкулезом, хотя присутствие микобактерий Коха в гранулемах, язвах, абсцессах при болезни Крона до сих пор никем не выявлено);
аутоиммунный сбой (можно считать доказанным, что атака со стороны собственной защитной системы является, по крайней мере, фоновой патологией или благоприятной почвой для развития болезни Крона);
аллергия (наибольшее провоцирующее значение придается таким аллергенам, как молочный белок, широко применяемые в кулинарном производстве усилители вкуса, модифицированные жиры; обсуждается также возможная роль индивидуальной непереносимости глютена).
Вполне вероятным представляется и влияние психологических факторов (невротические фиксации, ситуации хронического стресса и т.п.), поэтому болезнь Крона постоянно упоминается в перечислениях типичных психосоматических заболеваний.
Кроме того, доказано, что у курильщиков вероятность развития болезни Крона вчетверо (!) выше, чем у некурящих.
Диагноз
Диагноз затруднителен. При остром терминальном илеите нередко ставят диагноз — острый аппендицит (см.) и оперируют больного. При хроническом течении заболевания диагноз с нек-рой долей вероятности может быть поставлен на основании описанных симптомов, данных рентгенологического исследования, результатов эндоскопии.
Рис. 1. Рентгенограмма кишечника при болезни Крона: резкое неравномерное сужение терминальной части подвздошной кишки с неровностью ее контуров.
Рис. 2. Рентгенограмма поперечной ободочной кишки при болезни Крона: гаустрация кишки отсутствует, контуры кишки неровные, зубчатые со спикулоподобными выступами.
Ведущим рентгенологическим симптомом Крона болезни является сужение пораженного участка кишки (рис. 1). При резком сужении пораженный отдел кишки приобретает вид «шнура» или «веревочки». Если такому изменению подвергаются слепая кишка и терминальная часть подвздошной, то трудно определить область илеоцекального перехода. Измененный фрагмент кишки обычно не заполняется туго контрастной массой, особенно в период обострения болезни. Рельеф слизистой оболочки имеет полиповидный характер. При поражении К. б. толстой кишки гаустры сглаживаются или исчезают. Контуры пораженного участка кишки чаще всего бывают мелко- или крупнозубчатые, нередко с характерными для К. б. остроконечными спикулоподобными выступами (рис. 2), которые являются отображением поперечно расположенных и глубоко проникающих в стенку кишки щелевидных изъязвлений. Иногда язвы, распространяясь в глубину стенки кишки, обусловливают на рентгенограммах своеобразную картину «шляпок гвоздей», располагающихся правильными рядами по контурам пораженной кожи. Важным признаком является укорочение измененных отрезков тонкой или толстой кишки. Граница со здоровыми участками стенки кишки чаще резкая. Характерно для К. б. чередование пораженных фрагментов кишки с нормальными.
Изменения слизистой оболочки рентгенологически проявляются крупно- или мелкоячеистой структурой внутренней поверхности кишки, напоминающей булыжную мостовую. На фоне перестроенного рельефа слизистой оболочки могут обнаруживаться различные по величине стойкие контрастные пятна — отображение продольных и поперечных язв и эрозий.
Рис. 3. Рентгенограмма толстой кишки при болезни Крона: рельеф слизистой оболочки левой половины кишки имеет ячеистый характер (указано стрелками).
При двойном контрастировании кишки (взвесью бария и воздухом) более отчетливо определяются сужение пораженного участка кишки, неровность его контуров, псевдодивертикулярные выпячивания, ригидность стенок, резкость границ с нормальными стенками, ячеистая структура рельефа слизистой оболочки (рис. 3). При дифференциальном диагнозе необходимо иметь в виду следующие заболевания: язвенный неспецифический колит (см.), хрон, колиты другой этиологии (см. Колит), опухоли, дивертикулит, туберкулез, актиномикоз (см. Кишечник), саркоидоз (см.), венерическая лимфогранулема (см. Лимфогранулематоз паховый). В дифференциальной диагностике К. б. с язвенным колитом следует учитывать, что при язвенном колите чаще поражаются дистальные отделы толстой кишки. Псевдополипы при этом, в противоположность К. б., располагаются беспорядочно, имеют неправильную форму и нечеткие очертания. Сужение кишки развивается реже и позднее. Рубцово-стенотическая форма туберкулеза кишечника характеризуется значительным сморщиванием пораженного участка кишки, наличием выраженных спаек, увеличением брыжеечных лимф, узлов, бесструктурной перестройкой слизистой оболочки кишки, выраженными функциональными расстройствами соседних нормальных участков кишки.
Обзор
Болезнь Крона (гранулематозный колит, терминальный илеит) — это хроническое заболевание, связанное с воспалением слизистой оболочки пищеварительной системы.
Болезнь Крона в России встречается относительно редко. В год этой патологией заболевают 3,5 человека из 100 000. Гораздо чаще болезнь Крона наблюдается у жителей Северной Европы и Америки, достигая 100 и более случаев в год на 100 000 населения. Больше подвержены заболеванию белокожие народы, чем темнокожие и азиаты. Кроме того, риск заболеть несколько выше у евреев европейского происхождения.
Чаще всего жертвами этого заболевания становятся люди в возрасте 16–30 лет. Второй пик заболеваемости приходится на возрастную группу от 60 до 80 лет, хотя возможно развитие болезни и в другом возрасте. Женщины подвержены болезни Крона чуть больше, чем мужчины, но среди детей заболевание чаще встречается у мальчиков, чем у девочек.
Характерные признаки болезни Крона: частый жидкий стул со слизью и кровью, плохое общее самочувствие и снижение массы тела. Заболевание протекает с чередованием ремиссий и обострений. Во время ремиссии симптомы выражены слабо или могут отсутствовать вовсе. Обострение болезни приносит наибольшее беспокойство.
Точная причина болезни Крона неизвестна, но исследования говорят о том, что на развитие заболевания влияют несколько факторов:
- генетическая предрасположенность;
- расстройство иммунной системы (естественной защиты организма);
- перенесенные инфекции;
- курение;
- неблагоприятные факторы окружающей среды.
В настоящее не существует способа полностью избавиться от болезни Крона, поэтому лечение направлено на подавление воспаления в кишечнике и облегчение симптомов. Благодаря современным лекарственным препаратам можно перевести болезнь в состояние ремиссии, максимально продлить её и, по возможности, избежать хирургической операции. В некоторых случаях проводится операция по удалению воспаленного участка кишечника.
Симптомы
Болезнь Крона может протекать по-разному. Иногда ее симптомы нарастают постепенно, а иногда возникают внезапно. В патологический процесс могут быть вовлечены разные отделы кишечника, в зависимости от этого, в соответствии с Монреальской классификацией, выделяют несколько форм заболевания:
- Терминальный илеит – с поражением конечного отдела подвздошной кишки.
- Колит – с поражением толстой кишки.
- Илеоколит – с поражением подвздошной и толстой кишки.
Все три формы могут сочетаться с поражением верхних отделов желудочно-кишечного тракта, прямой кишки, ануса. В редких случаях верхние отделы кишечника и аноректальная зона поражаются отдельно.
Если с момента появления первых симптомов прошло менее 6 месяцев, то говорят об остром течении болезни Крона. Хроническое течение бывает непрерывным и рецидивирующим – когда на фоне лечения у больного отмечаются ремиссии более 6 месяцев, а затем снова происходит рецидив. В зависимости от того, насколько длинный участок кишки в совокупности поражен, болезнь Крона бывает локализованной (менее 30 см) и распространенной (более 100 см).
Симптоматика зависит от всех этих особенностей. В активной стадии болезнь Крона может проявляться такими симптомами, как диарея, повышение температуры тела более 38 градусов, боль и спазмы в животе, постоянное чувство усталости, язвы на слизистой оболочке рта, примеси крови в стуле, снижение аппетита, потеря веса. У некоторых пациентов образуются свищи в области ануса – отверстия, которые соединяют кишку с поверхностью кожи. При этом беспокоят боли, из свища выделяется содержимое кишки.
При тяжелом течении болезни Крона может возникать ряд внекишечных проявлений: воспалительные изменения со стороны кожи, глаз, суставов, воспаление печени, желчных протоков, железодефицитная анемия, камни в почках.
Возможные осложнения болезни Крона:
- Кишечная непроходимость. В процессе заживления язв в стенке кишки образуются рубцы, которые блокируют ее просвет и нарушают прохождение стула. В таких случаях показано хирургическое лечение.
- Язвы. Они могут появляться не только в кишке, но и на слизистой оболочке ротовой полости, в области ануса.
- Свищи. Это патологические отверстия, которые могут соединять петли кишки между собой, с другими органами (например, мочевым пузырем, влагалищем), поверхностью кожи в области ануса.
- Абсцесс. Этим термином называется полость с гноем. При болезни Крона она формируется в результате гнойного воспаления в свище.
- Трещина заднего прохода представляет собой небольшой разрыв тканей. Она может инфицироваться или приводить к возникновению свища.
- Истощение. Диарея, боль и спазмы в животе могут затруднить прием пищи и усвоение важных веществ. Из-за этого больной сильно теряет в весе. У некоторых пациентов развивается B12-дефицитная анемия, из-за того что не усваивается витамин B12.
- Рак. Болезнь Крона относится к предраковым состояниям и повышает риск развития рака толстой кишки. Кроме того, пациенты получают терапию иммуносупрессорами. Эти препараты подавляют иммунитет и повышают риск развития лимфомы, рака кожи, ряда других злокачественных новообразований.
- Тромбоз. При болезни Крона повышается риск образования тромбов в сосудах нижних конечностей.

