Нам не страшен артроз кистей рук: простая профилактика
Содержание:
- Тактика лечения в детском возрасте
- Как бороться с болью в голеностопе
- Общие сведения о заболевании
- Тонкости лечебного питания при подагре
- Опасно ли это?
- Почему возникает разрыв связок голеностопа
- Признаки остеоартроза у детей
- Как питание при остеопорозе влияет на развитие заболевания, ошибки при составлении рациона
- Что такое артрит
- Сроки заживления ран и последствия
- Локализации
- Симптомы артрита
- Диагностика причин болей в суставах пальцев стоп
- Почему эта проблема более актуальна для женщин
- Тактика лечения
- Особенности диагностики заболеваний локтевого сустава
- Что назначают при хронических болях
- Профилактика артрита
- Чем отличается питание при обострении и вне острого обострения подагры
- Что делать при обострении заболевания
- Какие согревающие и сосудорасширяющие мази использовать
- Всегда ли проблемы с суставами – это артроз?
- Диагностика
- Есть ли тревожные звоночки?
Тактика лечения в детском возрасте
Лечение артроза и остеоартроза у детей комплексное: в него входит медикаментозная и физиотерапевтическая составляющие. С помощью обезболивающих в специально подобранной по возрасту дозировке удается купировать болевой спазм. Иногда целесообразно применять мази и бальзамы противовоспалительного действия – только по назначению лечащего врача.
В ряде случаев справиться с болезнью помогают внутрисуставные инъекции заменителя синовиальной жидкости, например безопасного синтетического препарата «Нолтрекс». Как правило, к этому методу прибегают, если заболевание перешло во вторую или третью стадии и сопровождается тяжелым течением.
На начальных стадиях справиться с симптоматикой помогают физиотерапевтические мероприятия – массаж, электрофорез и УВЧ, а также курс специальной ЛФК. В период ремиссии маленькому пациенту не будет лишним отправиться на санаторно-курортное лечение. В целом тактика зависит от состояния здоровья ребенка, его физических возможностей, стиля жизни.
Ребенка с остеоартрозом необходимо показывать ортопеду не реже, чем раз в год
Как бороться с болью в голеностопе
Бороться с этой болью в суставах самостоятельно не стоит: правильнее – пройти диагностику и следовать рекомендациям ортопеда или ревматолога. Специалист проведет физиологический осмотр и соберет анамнез, назначит тесты стопы с нагрузкой. В ходе осмотра будет выполнена также оценка состояния и функционирования корешков нервных окончаний. При необходимости пациента направят на рентген или МРТ.
Схема лечения остеоартроза принципиально отличается от терапии подагры или восстановления после травмы.
При травмировании действия врача зависят от вида травмы:
- при переломе на поврежденный участок накладывают гипс, но перед этим иногда выполняют хирургическое смещение костей;
- вывих сначала вправляют, затем накладывают ортез с жесткими боковыми частями или гипсовую повязку, чтобы предупредить отек и правильно зафиксировать ногу;
- при растяжении актуальны мягкие ортезы или фиксирующие повязки.
При травмах голеностопа важно снизить нагрузку на конечность
Общие сведения о заболевании
Артрит голеностопного сустава — это воспалительный процесс, имеющий разное происхождение, симптоматику и характер течения. Заболевание может быть самостоятельным (первичным) или развиваться на фоне уже какого-то существующего процесса (вторичным). По течению артриты делят на острые и хронические. Код МКБ-10 М00 – М99.
Голеностопный сустав – это подвижное соединение, образующееся тремя костными структурами: головками большеберцовой и малоберцовой костей голени и таранной костью стопы. Справа и слева от таранной кости располагаются костные возвышения – лодыжки. Особенность сустава является его устойчивость к внешним воздействиям, в этом он гораздо превосходит коленный сустав. Он имеет хорошее кровоснабжение и иннервацию и защищен связками, прочно удерживающими его в нужном положении.
Артрит голеностопного сустава развивается в любом возрасте. У детей это преимущественно ювенильный идиопатический артрит (ЮИА), у женщин – ревматоидные поражения, у мужчин – реактивный артрит.
Тонкости лечебного питания при подагре
При подагре нарушается обмен пуриновых оснований. Заболевание проявляется поражением сочленений и внутренних органов, причина которого – отложение солей мочевой кислоты.
Подагра бывает первичной, которую также называют идиопатической, и вторичной, когда болезнь вызывает прием медикаментов. В избыточном количестве мочевая кислота образуется из-за того, что человек потребляет много пищевых продуктов, в составе которых есть пуриновые основания. Второй вариант – эти вещества синтезируются в организме в увеличенном количестве. При этом почки не справляются с выведением.
До появления медикаментозного лечения диетотерапия была едва ли не единственным действенным способом повлиять на течение болезни. Ее главные принципы – такие:
- необходимо ограничить потребление мяса и рыбы, поскольку в них много пуриновых оснований;
- в рацион вводят молоко и крупы, в составе которых этих оснований – минимальное количество;
- человеку рекомендуют пить много жидкости;
- при избыточной массе тела – от нее нужно избавиться.
Опасно ли это?
Многие люди с диагнозом артроз опасаются внутрисуставных инъекций. На самом деле введение синтетического эндопротеза под контролем медиков не несет в себе никакой опасности:
- молекулы препарата инертны и не взаимодействуют с тканями организма, поэтому средство не вызывает отторжения или аллергий;
- лекарство не имеет побочных действий, возможно незначительное жжение в суставах, которое купируется анальгетиками или проходит самостоятельно спустя 12-24 часа.
Синтетические компоненты в составе «Нолтрекс» не распознаются иммунными клетками организма, поэтому препарат, в отличие от натуральных аналогов, остается в суставе надолго. Этим и объясняется его длительное действие – от 9 месяцев до двух лет, в зависимости от степени поражения межфалангового сустава.
На фоне остальных способов лечения артроза внутрисуставные инъекции Noltrex имеют значительное преимущество: и медики, и пациенты отмечают их эффективность и безопасность, а главное – быстрый результат!
Почему возникает разрыв связок голеностопа
Голеностоп имеет сложное строение, позволяющее ему ловко двигаться, принимая удобное и безопасное положение во время движения человека. Четкое взаимодействие сустава, мышц и связок обеспечивает достаточную амплитуду движений, что позволяет не создавать ограничений во время ходьбы, бега, других способов передвижения. Но такая сложная структура голеностопа часто становится причиной разного рода травм, среди которых 20% приходится именно на растяжение или разрыв связок голеностопа.
На голеностопе расположено несколько групп связок, представленных на рисунке ниже:
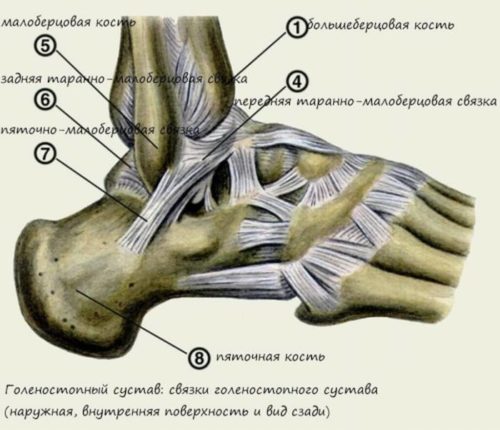
Каждая из них может быть повреждена при неаккуратном движении или чрезмерной физической нагрузке. И даже если возник лишь поверхностный разрыв нескольких волокон, подвижность голеностопа нарушается и все остальные связки перестают полноценно работать. К счастью, мышечно-связочный аппарат владеет свойством регенерации, и все разорванные волокна со временем восстанавливаются.
На протяжении жизни почти каждый из нас сталкивается с разрывом связок. Но в группу риска чаще попадают люди, которые:
- активно занимаются спортом или наоборот, ведут малоподвижный образ жизни;
- имеют запущенную стадию ожирения;
- профессионально занимаются спортом;
- ранее уже имели травмы голеностопа;
- страдают врожденной дисплазией соединительных тканей;
- болеют артрозом суставов, плоскостопием;
- имеют нарушение метаболизма в анамнезе;
- имеют неисправленную косолапость.
При возникновении провоцирующего фактора, наверняка возникает разрыв связок, причем необязательно только голеностопа. По статистике, частыми провокаторами разрыва связочного аппарата становятся:
- быстрое передвижение по неровной поверхности;
- ношение обуви на высоких каблуках;
- такие виды спорта, как футбол, атлетика, катание на лыжах;
- подворачивание стопы в любую сторону;
- удар по голеностопу.

Признаки остеоартроза у детей
Главный симптом заболевания – ноющая боль после физической нагрузки в области отдельного сустава. Ночью болезненность стихает, а в дневное время, в период физической активности, возобновляется. Если патология перешла во вторую или третью стадию, боль может сохраняться даже в покое. Есть и другие характерные признаки:
- синдром застывшего сустава – ребенку сложно двигать пораженной конечностью из-за резкой пронзающей боли;
- отечность, которая появляется с утра и приводит к тугоподвижности больного участка;
- иногда заболевание сопровождается варикозом нижних конечностей, а со временем в патологический процесс вовлекаются и другие суставы, особенно если ребенку не оказана своевременная медицинская помощь.
Если ребенок жалуется на боль в суставе, отведите его к ортопеду как можно быстрее
Как питание при остеопорозе влияет на развитие заболевания, ошибки при составлении рациона
Специальная диета при остеопорозе – часть терапии. Она помогает восполнить дефицит необходимых костям веществ, остановить патологический процесс и укрепить скелет совместно с грамотно разработанным медикаментозным планом лечения.
Чаще всего заболевание развивается из-за нарушения употребления ряда нутриентов (питательных веществ, витаминов, минералов). Минеральная основа скелета – это фосфор и кальций. И в большинстве случаев именно нарушение обмена этих веществ приводит к остеопорозу. Чтобы организм получал достаточно кальция, важна хорошая его всасываемость кишечным трактом. Этот процесс будет проходить правильно при трех условиях:
- диета при остеопорозе должна содержать достаточно кальция;
- организм должен быть обеспечен витамином D;
- желудочно-кишечный тракт должен быть здоров.
Когда организму не хватает кальция, он извлекает его из костей. В результате и уменьшается костная масса, скелет становится хрупким. Сегодня приняты следующие нормы потребления кальция в сутки:
- для детей от 1 до 3 лет – 500 мг;
- для детей от 4 до 8 лет – 800 мг;
- для подростков от 9 до 18 лет – 1300 мг;
- от 18 до 60 лет – 1000 мг;
- рацион питания для пожилых (старше 60 лет) для предотвращения остеопороза должен содержать 1200 мг.
Меню при остеопорозе должно составляться индивидуально. При этом сначала выясняют возможные причины низкой абсорбции кальция в кишечнике. Это может быть:
- почечная недостаточность;
- синдром мальабсорбции, связанный с энтеропатией;
- нарушение гормональной регуляции (питание при остеопорозе у женщин назначается после анализа на эстрогены, а также – и у мужчин в том числе – на гормоны щитовидной железы, инсулин, кальцитонин, паратгормон);
- много кислот в рационе – щавелевой, аскорбиновой, лимонной.
Нужно выяснить и причины, по которым организм стал нуждаться в повышенном потреблении кальция, то есть почему он буквально разрушает сам себя. Это может быть связано с:
- артериальной гипертензией;
- опухолями толстого кишечника;
- повышенным выведением кальция из организма с желчью или мочой;
- гиперпаратиреозом.
Основные направления диетотерапии при составлении меню при остеопорозе:
- включение в рацион продуктов, богатых кальцием;
- минерализация воды;
- стимуляция секреторной функции желудка посредством диеты;
- улучшение усвоения кальция организмом;
- восстановление процесса всасывания кальция кишечником.
При определении того, что есть при остеопорозе конкретному пациенту, учитывают пищевую непереносимость и возможные ферментопатии. К последним относится недостаточность лактозы, например.
При определении плана правильного питания при остеопорозе часто совершается ряд ошибок:
- недостаток кальция в рационе;
- избыток пищевых волокон, щавелевой и фитиновой кислот;
- дефицит белков, как и их избыток, приводящий к высокому выведению кальция с мочой;
- избыток углеводов и фосфора в рационе;
- злоупотребление кофе и кофеинсодержащими напитками;
- употребление большого количества алкоголя;
- избыток натрия, при котором кальций тоже теряется с мочой;
- повышенный калораж;
- недостаток витамина D, редкие прогулки в солнечные дни;
- дефицит жиров (он приводит к нарушению усвояемости витамина D и других жирорастворимых нутриентов), а также их значительный избыток, при котором плохо всасывается кальций.
Если еда при остеопорозе содержит адекватное (физиологическое) количество белков, то всасывается примерно 15% кальция. При дефиците белков этот показатель падает до 5%.
Исключительно вегетарианская диета, с точки зрения медицины, доказано вредна. Продуктов, которые употребляет вегетарианец, при остеопорозе недостаточно. Обязательно нужно включать в рацион молочные продукты.
Особенно это важно для женщин в период менопаузы. Если же включение такой пищи невозможно, то получать кальций вегетарианцы могут из тофу, соевого молока, неочищенного зерна, репы, капусты, орехов, бобовых культур
Какие молочные продукты нужно есть при остеопорозе
Молоко и молочные продукты – лучшие источники кальция. 100 мг этого вещества содержится в следующих порциях:
- 90 г молока;
- 90 г кефира или йогурта;
- 70-80 г творога;
- 110 г сметаны;
- 20-25 г плавленого сыра (настоящего, а не сырного продукта);
- 15 г твердого сыра;
- 75 г натурального сливочного или молочного мороженого.
Полностью покрыть суточную потребность в кальции только продуктами питания нельзя. Поэтому принимают карбонат кальция или кальция цитрат (при низкой секреции желудка).
Что такое артрит
Термин «артрит» впервые был применен Гиппократом, а затем многие столетия использовался для обозначения любых суставных заболеваний. И только в 19-м веке стали выделять воспалительные заболевания суставов (артриты) и дегенеративные или обменные (артрозы).
В настоящее время к артритам относятся только воспалительные заболевания суставов самого разного происхождения. Коды артритов по международной классификации болезней 10-го пересмотра (МКБ-10) М00 – М14.
В последние годы во всем мире отмечается рост заболеваемости данной патологией. Это связано с малоподвижным образом жизни, лишним весом и сниженным иммунитетом. Заболевание может развиваться в любом возрасте. Так, ювенильный артрит развивается у детей до 16 лет, ревматоидный чаще поражает женщин в возрасте от 40 до 55 лет, инфекционный и травматический одинаково распространен среди взрослых и детей.
Сроки заживления ран и последствия
Заживление хронической раны – долгий и сложный процесс, который может занять от 1 до 3 месяцев, в зависимости от глубины и размера раны. Следует иметь в виду, что эпителизация хронических ран идет очень медленно – не больше 1 см в месяц. После полной эпителизации «новая» кожа наращивает прочность еще в течение 6 месяцев.
Рекомендации по уходу за проблемной областью достаточно просты:
•беречь рану от сдавливания и механических повреждений;
•регулярно менять повязку (в зависимости от стадии заживления и вида повязки);
•на стадии грануляции – использовать повязки, ускоряющие заживление.
Локализации
Хруст в суставах — когда стоит беспокоиться
Внутрисуставные инъекции гиалуроновой кислоты
При разных видах артритов поражаются преимущественно определенные суставы
Острый артрит тазобедренного сустава
Такой артрит часто имеет травматический характер на фоне перелома шейки бедра с последующим развитием гнойного артрита (коксита). Особенно опасен в пожилом возрасте; у подростков часто развиваются туберкулезные кокситы, но остро они протекают редко. Подробнее об артрите тазобедренного сустава читайте тут.
Острый артрит коленного сустава
Это чаще всего травматические, гонорейные, реактивные артриты. Изредка острое воспаление коленного сустава является первичным проявлением ревматоидного процесса.
Острый артрит голеностопного сустава
Для него характерны травматический, реактивный воспалительные процессы. Одним из осложнений воспаления голеностопного сустава является поражение сухожилий и связок в пяточной области с развитием рыхлых пяточных шпор. Это приводит к появлению постоянного болевого синдрома, усиливающегося при ходьбе. Для мелких суставов стопы характерно ревматоидное и подагрическое поражение.
Острый артрит плечевого сустава
Острый артрит плечевого сустава
Часто является следствием травм с развитием неспецифического воспаления. Локализация также характерна для ревматизма. Признаки: постоянные ноющие боли в области плеча и лопатки.
Острый артрит кисти
Бывает:
- лучезапястный – поражается при ревматоидном, инфекционном, посттравматическом процессах;
- мелкие суставы кисти – ревматоидный, подагрический;
- пальцев – псориатический.
Подробно о посттравматическом артрите тут.
Шейный острый артрит
Чаще всего развивается после травм и как первичное проявление ревматоидного поражения суставов позвоночника (болезни Бехтерева). Травматический шейный артрит протекает тяжело, с общей интоксикацией, головными болями и перепадами АД. Для ревматоидных поражений характерны головные боли, боли и неподвижность суставов позвоночника, сопровождающиеся подвывихами суставов.
Острый артрит ВНЧС (височно-нижнечелюстного сустава)
Развивается на фоне ЛОР-инфекций в виде неспецифического или реактивного артрита. Неспецифический артрит ВНЧС может протекать легко и заканчиваться полным выздоровлением, но если процесс в области нижней челюсти становится гнойным, то возникает угроза жизни больного. При реактивном поражении ВНЧС появляется небольшой отек, покраснение и болезненность нижней челюсти, при открывании рта наблюдается некоторая асимметричность, может нарушаться жевательная функция. Прогноз благоприятный: при своевременно начатом лечении наступает выздоровление.
Симптомы артрита
При инфекционном артрите обычно присутствуют общие симптомы инфекционного заболевания – повышение температуры тела, ломота и озноб. Но, в любом случае, главным источником жалоб остаётся пораженный сустав. Основные симптомы следующие:
Боль в суставе
Боль в пораженном суставе может появляться при нагрузке на сустав (во время движения) или возникать к концу ночи. Утром в больном суставе часто наблюдается скованность (ограниченная подвижность). Потом, в течение дня человек «расхаживается», подвижность восстанавливается, боль исчезает или уменьшается. При остром артрите боль в суставе может иметь постоянный характер. При хроническом артрите тяжесть симптомов возрастает постепенно.
Нарушение работы сустава
Сустав перестаёт полноценно работать.
Отёк
Довольно часто наблюдается отек сустава.
Покраснение кожи
Может наблюдаться покраснение кожи в районе сустава.
Местное повышение температуры
Отек и покраснение кожи часто сопровождаются местным повышением температуры. Больной сустав на ощупь горячее здорового.
Видимая деформация сустава
Может наблюдаться деформация (видимое изменение формы) сустава.
Диагностика причин болей в суставах пальцев стоп
Лабораторные исследования при болях в суставах пальцев стоп
Лабораторные исследования при болях в суставах пальцев стоп
| Группа заболеваний | Применяющиеся лабораторные исследования |
| Травмы |
|
| Аллергические патологии |
|
| Инфекционные патологии |
|
| Ревматологические патологии |
|
| Гематологические патологии |
|
| Фтизиатрические патологии |
|
| Эндокринные патологии |
|
| Гастроэнтерологические патологии |
|
| Дерматологические патологии |
|
Инструментальные исследования при болях в суставах пальцев стоп
При болях в суставах пальцев стоп применяются такие исследования как:
- рентгенография;
- ультразвуковое исследование (УЗИ);
- компьютерная томография (КТ);
- магнитно-резонансная томография (МРТ);
- эндоскопические исследования и др.
Рентгенография ирригоскопиирентгеноскопия толстого кишечника, наполненного рентгеноконтрастным веществомУльтразвуковое исследованиепочки, печень, сердце и др.Компьютерная томографияМагнитно-резонансная томографияимплантаты, зубные коронки, протезы, скобы, спицы и т. д.Эндоскопические исследованияспециальный инструмент для исследования внутрисуставной полостиКолоноскопияэндоскопия толстого кишечникафиброэзофагогастродуоденоскопииэндоскопическое исследование пищевода, желудка и двенадцатиперстной кишки
Почему эта проблема более актуальна для женщин
Чаще всего артроз колена и плоскостопие диагностируют одновременно у женщин. Причина – ношение узкой обуви на высоких каблуках. Туфли сдавливают пальцы ног, сокращают проходимость кровеносных сосудов. Возникает дефицит витаминов и микроэлементов. Хрящ начинает деформироваться и не восстанавливается до первоначальной формы. Следующий шаг – лечение остеоартроза.
Женщины больше подвержены артрозу вместе с плоскостопием, поскольку эндокринные изменения в женском организме происходят чаще и интенсивнее, чем в мужском. Особенно остро стоит эта проблема в период климакса.
Женщины более подвержены артрозу и плоскостопию
Тактика лечения
На ранних стадиях вам предложат консервативное лечение, которое снизит болезненность и расширит подвижность пальцев. Некоторые методы физиотерапии при артрозе улучшат кровоснабжение и восстановят обмен веществ, активизируют регенерацию тканей и снизят болевой синдром. Практикуют также такие техники:
- остеопатия и мануальная терапия – для укрепления мышц, улучшения подвижности, восстановления околосуставного кровотока;
- рефлексотерапия – способствует снятию воспаления и отечности, улучшает работу поврежденных межфаланговых суставов;
- гирудотерапия – способна заменить сразу несколько лекарственных препаратов;
- лечебная физкультура – расслабляет мышцы и укрепляет мускулатуру.
Приостановить прогрессирование артроза помогают внутрисуставные инъекции протеза синовиальной жидкости «Нолтрекс». Принцип действия прост: гель попадает внутрь суставов и берет на себя функции недостающей смазки, раздвигает тонкие хрящевые поверхности и питает их. Трение хрящей прекращается, они больше не разрушаются от механического воздействия, а человек не испытывает боли.
Если ортопед рекомендует внутрисуставные инъекции, значит, еще не все потеряно
Кисти рук нуждаются в бережном уходе, и дело не только в правильном выборе крема или косметологических процедур. Ухаживать нужно и за межфаланговыми суставами, ведь от них зависит то, насколько уверенной и точной будет наша мелкая моторика. Регулярно разминайте пальцы, делайте упражнения, берегите руки от травм и переохлаждений – тогда риск развития артроза будет значительно ниже.
Особенности диагностики заболеваний локтевого сустава
Если после нагрузки боль в локтевом суставе не проходит несколько дней, необходимо проконсультироваться с ревматологом, который обязан провести визуальный осмотр и при необходимости назначить дополнительные виды исследований. Если боль в локтевом суставе при поднятии тяжести становится регулярной, но при этом нет отечности в области предплечья, назначается ряд диагностических мероприятий. Они могут включать ультразвуковое исследование, благодаря которому хорошо просматриваются изменения в костной и мягких тканях, рентген для определения состояния костей и размера суставной щели. Параллельно выполняются анализы крови и мочи, по результатам которых можно судить о наличии в организме воспалительных процессов.
Если воспаление подтверждено, велика вероятность, что его очаг расположен в области предплечья, отчего постоянно болит локоть. Подтвердить либо опровергнуть это предположение позволяет компьютерная томография. Также может быть назначена магнитно-резонансная томография, с помощью которой выявляют опухоли и возможную деформацию суставов после травм.
Что назначают при хронических болях
Терапия при артрозе и артрите, подагре и тендините будет разной. Почти всегда на начальном этапе лечения пациенту назначают обезболивающие препараты в виде таблеток или уколов. Если есть инфекция и открытая рана, обязательны антибиотики. В разных случаях целесообразно пропить курс противовоспалительных средств и антигистаминных. Пациенту также порекомендуют комплекс упражнений для того, чтобы укрепить стопы и голеностопы.
Также при хронических болях, в зависимости от диагноза, могут назначить:
- местные средства;
- витаминные комплексы с кальцием и витамином D;
- хондропротекторы;
- препараты из группы антиревматики;
- препараты для улучшения кровоснабжения.
Укрепить голеностоп и предупредить возможные травмы помогает специальная гимнастика, например, такая:
https://youtube.com/watch?v=B45A1vlSjcQ
При артрозе показаны внутрисуставные инъекции протеза синовиальной жидкости непосредственно в суставную полость. Полностью вылечить это хроническое заболевание невозможно, но вполне реально снизить выраженность боли, вызванной трением поврежденных хрящей. Гель попадает в сустав и раздвигает трущиеся поверхности, а также улучшает амортизационные свойства синовиальной жидкости. Этот терапевтический метод сегодня считается наиболее прогрессивным.
Профилактика артрита
Профилактика артритов сводится к избеганию и устранению всех возможных провоцирующих факторов. Здоровый образ жизни, контроль массы тела, сбалансированное питание, отказ от чрезмерного употребления алкоголя и регулярные профилактические осмотры у врача существенно снизят вероятность развития артрита, а соблюдение всех рекомендаций врача на ранних сроках развития заболеваний позволит существенно увеличить вероятность выздоровления или значительно сократить вероятность рецидивов.
Информация в данной статье носит справочный характер и не заменяет профессиональной консультации врача. Для постановки диагноза и назначения лечения обратитесь к квалифицированному специалисту.
Чем отличается питание при обострении и вне острого обострения подагры
В период обострения человеку рекомендуют принимать в основном жидкую пищу – молочнокислые напитки (кефир, ряженку, простоквашу), молоко, домашние компоты, соки, простые жидкие каши и овощные супы. Необходимо полностью отказаться от мясных и рыбных продуктов
Противопоказано состояние голода и дефицит влаги: важно выпивать не менее 2 л жидкости, особенно минеральные воды со щелочным составом.
Когда острый приступ подагры затихает, не более чем два раза в неделю можно есть по 100-150 г отварного мяса, а в другие дни – понемногу добавлять в рацион молочные продукты (предпочтение отдают молочнокислым), крупы, яйца, фрукты и овощи.
При обострении подагры придерживаться строгой жидкой диеты нужно не менее 1-2 недель
Что делать при обострении заболевания
Артрит стопы и голеностопа протекает с болезненными рецидивами. При некоторых клинических формах заболевания обострения бывают очень болезненными. Как помочь себе самостоятельно, уменьшить боль до прихода врача? Это можно сделать так:
- успокоиться, принимая валерьянку или пустырник;
- выпить таблетку любого обезболивающего средства – Анальгина, Диклофенака, Ибупрофена, Найза, Парацетамола и др.; очень быстро наступает обезболивающий эффект после применения ректального суппозитория с Диклофенаком;
- нанести на область голеностопа и стопы обезболивающую мазь (гель, крем), например, Фастум-гель;
- вызвать врача на дом;
- лечь на спину на ровную поверхность и приподнять больную ногу, подложив под голень и пятку подушку;
- спокойно ждать прихода врача.
Какие согревающие и сосудорасширяющие мази использовать
К этой группе относятся местные препараты, которые стимулируют кровообращение на участке вокруг сустава, способствуя снятию боли и спазма. Клетки лучше насыщаются кислородом и питательными веществами, а значит, и остальные процессы (например, восстановление хрящевой ткани) в них происходят более интенсивно.
В качестве согревающего компонента используется змеиный или пчелиный яд, а также красный перец. Наносить средства нельзя на поврежденные кожные покровы (с ранками) и в период воспаления сустава. Препараты, содержащие яд, запрещено использовать длительное время, поскольку есть риск «растянуть» связки. Согревающие мази наносят перед сном.
Самые популярные препараты этой группы – такие:
- Вольтарен – с добавлением змеиного яда;
- Апизартрон – с пчелиным ядом;
- Эспол – с красным перцем;
- Гевкамен – содержит несколько компонентов, включая ментол, камфору, гвоздику и эфирное масло эвкалипта.
Согревающие мази содержат пчелиный или змеиный яд
Всегда ли проблемы с суставами – это артроз?
Очень часто боль в суставах ассоциируется у пациентов с артрозом. Диагноз считают универсальным: раз болят суставы, значит, произошел износ хряща. На самом деле схожая симптоматика есть и у других болезней. Она проявляется при патологиях связок и сухожилий, при травмах периартикулярных тканей, например вследствие разрыва мениска.
Дегенеративные изменения хрящевой ткани есть практически у всех людей после 40 лет в той или иной степени. Далеко не всегда они приводят к артрозу в полной мере. Поэтому симптомы могут указывать на что угодно, вплоть до серьезных системных заболеваний. Только опытный специалист – ревматолог или ортопед – может по результатам диагностики определить причину.
Артроз – не единственная причина боли в суставе
Диагностика
Диагноз устанавливается на основании характерных симптомов заболевания и подтверждается данными обследования:
- лабораторными анализами – выявляют наличие воспалительного процесса, наличие или отсутствие инфекции, антител к возбудителям инфекции, ревматоидного фактора;
- рентгенография – выявляет костные изменения в суставах;
- УЗИ – наличие повышенного объема экссудата в суставной полости – признак активного воспалительного процесса;
- МРТ – изменения в мягких суставных и околосуставных тканях.
Без дополнительных методов обследования установить правильный диагноз (а значит, и назначить адекватное лечение) невозможно. Поэтому при появлении болей в мелких суставчиках пальцев рук нужно как можно раньше обращаться к врачу.
Есть ли тревожные звоночки?
Развивается болезнь незаметно, но существуют так называемые ранние симптомы:
- утренняя скованность — после сна люди ощущают себя гораздо хуже, чем вечером, нужно подолгу расхаживаться;
- симметричная припухлость мелких суставов кистей и стоп;
- боль при рукопожатии, ее еще называют «положительный тест сжатия кисти»;
- невозможность сжать кисть в кулак;
- без насморка или кашля поднимается небольшая температура — до 37,2 °C;
- иногда появляется кожная сыпь.
Заметив у себя хотя бы один из симптомов, следует обратиться к участковому терапевту и начать обследоваться. С результатами анализов терапевт направит пациента к ревматологу для уточнения диагноза.

