Роды начинаются
Содержание:
- Диагностические мероприятия
- Особенности болей внизу спины у женщин
- УЗИ на 32 неделе беременности
- О ребенке
- Утренняя тошнота, рвота и общее недомогание при беременности
- Как определить наличие диастаза мышц живота самостоятельно
- Что обсудить с врачом
- Что делать при появлении болей в прямой кишке при беременности?
- Постараемся разобраться, чем могут быть вызваны такие ощущения?
- Дата родов
- Обследования во втором триместре беременности
- Боль во время трансвагинального УЗИ
- Основные причины появления тянущих болей
- Чего стоит избегать в середине беременности?
- Наши врачи гинекологи
- Основные причины болей внизу спины
- Тревожные симптомы во время беременности
- Патологоанатомические данные
- Чем грозит высокая температура при беременности?
- Что чувствует женщина?
Диагностические мероприятия
УЗИ — основной способ диагностики при беременности
Если у женщины обнаружены осложнения, проводят третье скрининговое УЗИ для выявления возможных патологий. Обычно его выполняют в срок 32–34 недели. Определяется предлежание плода. Если он не расположился головкой вниз, маме назначают комплекс упражнений.
С помощью допплерографии оценивается работа кровотока матки, плаценты и плода. Кардиотокография дает показатели относительно двигательной активности, сердцебиения ребенка. Определяет частоту сокращений матки и реакцию на них плода. Это позволяет выявить наличие гипоксии, недостатка питания, патологии сердечнососудистой системы малыша.
Протокол содержит параметры плода и его внутренних органов – сердца, клапанов, сосудов, есть ли обвитие пуповиной. Также оценивается толщина и степень зрелости плаценты, количество и качество околоплодных вод.
Определяют состояние стенок матки. Внутренний и наружный зев шейки до родов должен быть закрыт. Преждевременное укорочение шейки, размягчение и расширение внутреннего зева грозит ранними родами и открывает доступ инфекции в полость матки.
Особенности болей внизу спины у женщин
Боль в спине практически никогда не является единственной жалобой – во многих случаях пациент отмечает наличие и иных беспокоящих его симптомов. У женщин она может сочетаться с болью в нижней части живота, нарушениями мочеиспускания. В такой ситуации думающий врач направит пациентку, прежде всего, на осмотр к гинекологу для исключения патологии «по женской части» либо беременности.
При женских болезнях
Если болит низ спины у женщины, распространенные причины этого состояния следующие:
- эндометриоз (сопровождается ноющей болью в пояснице и тянущей – в животе, одно- или двусторонней, обильными и длительными, со сгустками, менструациями, нерегулярным циклом);
- миома матки (при данном заболевании матка, как при беременности, постепенно увеличивается в размерах, сдавливая внутренние органы и окружающие матку ткани, в связи с чем и возникает боль в пояснице);
- полипоз матки (протекает с обильными менструациями, мажущими выделениями из влагалища после полового акта; женщины также отмечают боли внизу живота или сзади, в области крестцового отдела позвоночника, копчика);
- опущение, выпадение матки, влагалища (при резких движениях, наклонах туловища у больных возникает ноющая боль в нижней части живота, часто отдающая в низ поясницы, ноги; также отмечаются нарушения мочеиспускания (частые позывы, болезненность) и учащение стула);
- поликистоз яичников (наиболее характерный симптом – боль в подвздошной области со стороны пораженного придатка; в ряде случаев она иррадиирует в нижнюю часть спины, усиливается при физических нагрузках, наклонах корпуса, а также в вечернее время).
При беременности
Чувство дискомфорта, тяжести, тянущая неинтенсивная боль внизу живота и в пояснице при отсутствии иных настораживающих женщину и врача проявлений – вариант нормы, не требующий беспокойства и лечения. Возникают эти симптомы в связи с давлением растущей матки на окружающие ее ткани, смещением центра тяжести из-за увеличивающегося в размерах живота, а также по причине активной выработки организмом будущей мамы прогестерона, который приводит к некой слабости мышц и связок. Часто они сопровождаются тошнотой и рвотой.
Если же боли в нижней части спины интенсивные, сопровождаются выраженной схваткообразной болью в животе – это признак угрозы прерывания беременности, требующей неотложной консультации врача.
После родов
Любая женщина знает, что поясница может заболеть после родов. Обусловлена эта боль ослаблением мышц передней брюшной стенки за период беременности, реже – травмами элементов опорно-двигательного аппарата матери в процессе родоразрешения.
УЗИ на 32 неделе беременности
Если вам ещё не провели третье ультразвуковое исследование, то вполне возможно, что именно на этой неделе его вам назначат. Последнее УЗИ имеет большое значение для врачей, так как оно является показательным
Узист уделяет внимание всем размерам ребёнка, чтобы определить — соответствует ли его развитие норме или отстаёт. Также он может оценить развитие сердца, мозга и всех его структур, посмотреть расположение внутренних органов
Обязательно нужно определить количество вод, положение и состояние плаценты, чтобы исключить риски для жизни плода. Помимо этого, проводя исследование органов малого таза через влагалище, узист точно определит длину шейки матки.
Короткая шейка матки при беременности 32 недели может стать поводом к госпитализации, особенно если это сопровождается её размягчением. В норме длина шейки матки должна быть не меньше 3,5 см, поскольку она является опорой для матки с плодным пузырём и её укорочение может привести к преждевременным родам.
О ребенке
31-я неделя беременности. Глаза ребенка закрываются во время сна, во время бодрствования — открываются. Зрачок реагирует на яркий свет сужением и расширением. Радужка у всех детей — голубая, ее цвет меняется ближе к родам или сразу после родов. Малыш точно определяет, когда темно, а когда светло. Правда, определять цвета он научится позже. Ребенку уже тесно, он «разминается» движениями рук и ног. Эти разминки малыш будет проводить ежедневно до своего рождения. Положение свое он еще может менять (головой вверх или вниз). Это состояние называется неустойчивым положением плода, которое может меняться до 34–35-й недели. Но у большинства беременных ребенок уже занимает свое окончательное положение в матке. Для взрослого накопление подкожного жира представляется большой неприятностью, а для ребенка является необходимостью. Подкожный жир в его организме отвечает за сохранение теплового баланса. Кроме того, подкожно-жировой слой улучшает тонус кожи малыша и выравнивает ее.
Утренняя тошнота, рвота и общее недомогание при беременности
Утреннее недомогание и токсикоз при ранней беременности — обычные явления, ведь в организме происходят важные изменения, необходимые для развития ребенка.
до 90%
женщин испытывают тошноту при беременности
Врачи затрудняются сказать с уверенностью, почему утром беременных тошнит. Основная теория — гормональные изменения. Но есть и некоторые закономерности, связанные с повышенным риском появления утреннего недомогания:
- Многоплодная беременность;
- Токсикоз во время предыдущей беременности;
- История утренней тошноты при беременности у близких родственников;
- Склонность к укачиванию в транспорте;
- Использование оральных контрацептивов, содержащих эстроген, до наступления беременности;
- Частые мигрени;
- Индекс массы тела 30 и выше;
- Повышенный уровень гормонов стресса
Риски сильного токсикоза и как уменьшить тошноту
Обычно тошнота и рвота не связаны с риском для матери и ребенка и проходят к 16–20 неделям беременности, но не обязательно ждать так долго — есть способы, которые могут помочь уменьшить тошноту и больше наслаждаться процессом ожидания нового человека:
- Побольше отдыхайте — усталость усиливает токсикоз;
- Избегайте запахи и продукты, которые вызывают тошноту;
- Съедайте что-нибудь сразу после пробуждения. Тост или кусочек хлеба помогут уменьшить тошноту;
- Избегайте голод — при пустом желудке тошнота усиливается. Ешьте часто маленькими порциями, отдавайте предпочтение нежирной высокоуглеводной пище;
- Попробуйте имбирь — согласно исследованиям он помогает в борьбе с тошнотой;
- Пейте небольшими глотками как можно чаще и отдавайте предпочтение негазированной воде.
В редких случаях у беременных может развиться гиперемезис беременных или чрезмерная рвота. Это серьезное состояние, которое может привести к обезвоживанию, нарушению работы почек, вызвать судороги, нарушение сердечного ритма и даже привести к смертельному исходу.
К признакам обезвоживания относятся: сухость во рту, головокружение, моча темного цвета, редкое мочеиспускание и/или головокружение.
Симптомы чрезмерной рвоты беременных:
- частая тошнота на протяжении длительного времени и регулярная рвота после приема пищи;
- сухая кожа и губы;
- резкая потеря веса;
- пониженное артериальное давление (ниже 90/60).
При возникновении симптомов чрезмерной рвоты беременных не следует ждать, пока состояние пройдет само. Необходимо как можно скорее обратиться за медицинской помощью — врач назначит лечение, поможет скорректировать питание и образ жизни будущей мамы.
0,5–2%
беременных сталкивается с чрезмерной рвотой
Как определить наличие диастаза мышц живота самостоятельно
Определение диастаза можно провести и в домашних условиях. Сделать это поможет простой тест, в ходе которого нужно измерить расстояние между краями прямой мышцы.
Для этого нужно лечь на спину на твердую поверхность, согнуть ноги в коленях. Одну руку положить под голову, а вторую разместить на белой линии, чуть выше пупка. После следует расслабиться и поднять грудную клетку. При этом кончиками пальцев нужно нащупать расхождение между мышцами. Провал максимально выражен между пупком и мечевидным отростком. Если расхождение больше, чем ширина двух пальцев, это должно насторожить и стать поводом обращения к специалисту.
Такая методика максимально схожа с тем подходом, который использует для диагностики хирург. Это самый простой способ определения диастаза дома без помощи врача и инструментальных обследований.
Что обсудить с врачом
- Многие беременные жалуются на образования в груди в 3 триместре беременности. Уплотнения и шишки в молочной железе чаще всего связаны с естественной подготовкой органа к лактации и рассасываются самостоятельно. Однако консультация и осмотр специалиста все же необходимы.
- Если вы планируете кормить грудью, стоит заранее обсудить со специалистом технику прикладывания к груди, узнать, в каких позах можно и порой необходимо кормить, нужно ли сцеживаться. У большинства из нас весьма приблизительные представления о кормлении и надежда на то, что «природа подскажет». Однако в реальности все оказывается немного сложнее, и к этому лучше быть готовой.
Что делать при появлении болей в прямой кишке при беременности?
Появление этого неприятного симптома нельзя игнорировать. Первое, что в такой ситуации нужно сделать – это проконсультироваться с гинекологом, который контролирует ход беременности. После поверхностного осмотра он сможет сказать, требуется ли в этой ситуации консультация и обследование у гинеколога.
Если же потребуется помощь этого специалиста, на сайте «Ваш Доктор» вы сможете вызвать проктолога на дом или же записаться на прием к нему в клинику.
Полезная информация по теме:
- Боли в заднем проходе
- Боль в заднем проходе у взрослых
- Боль в заднем проходе у детей
- Лечение боли в заднем проходе
- Причины боли в заднем проходе
Данная статья размещена исключительно в познавательных целях и не является научным материалом или профессиональным медицинским советом.
Назад в раздел
Постараемся разобраться, чем могут быть вызваны такие ощущения?
- Инфекционные заболевания. Организм беременной женщины особенно восприимчив к инфекциям. Например, частым явлением для этого периода является развитие такого заболевания как молочница (вагинальный кандидоз). Его можно опознать по ощущению тревожного зуда во влагалище и появлению нездоровых белых выделений. Молочница — самое распространенное, но не единственное инфекционное заболевание, с которым может столкнуться женщина.
- Во время беременности происходит снижение местного и общего иммунитета, что нередко приводит к нарушению микрофлоры влагалища.
- Организм беременной женщины активно готовится к будущим родам, поэтому слизистая влагалища интенсивно увлажняется, усиливается кровообращение. Этот процесс сопровождается покраснением и отёчностью стенок влагалища, иногда – даже небольшой болью.
- Половые органы в период беременности становятся особенно чувствительными. Поэтому некачественное или неудобное белье из синтетических материалов, неподходящие средства для интимной гигиены становятся факторами развития аллергических реакций.
Дата родов
Для любой роженицы врач непременно установит предполагаемую дату родов. Но, несмотря на это, реальный день рождения вашего малыша может существенно отличаться от запланированной даты. Дело в том, что каждая беременность – индивидуальна. Нормальным считается срок и в 37, и в 42 недели. Причем, замечена такая закономерность. Если ваш менструальный цикл был коротким – 21 день, то, скорее всего, беременность закончится в 38-39 недель. А у женщин с длинным циклом (до 36 дней) беременность продолжается до 41-42 недели.
Имейте в виду, что если ваш срок подходит к 40 неделям, а малыш не спешит появиться на свет, вам нужно регулярно посещать врача, который с помощью кардиотокографии, ультразвука и допплера будет наблюдать за состоянием ребенка.
Обследования во втором триместре беременности
На втором триместре беременности также следует пройти некоторые исследования, чтобы исключить патологию плода и вовремя начать лечение при необходимости. Особенности второго триместра беременности определяют перечень необходимых исследований и консультаций.
На сроке 14–20 недель обязательно проводится скрининговое исследование на предмет хромосомных патологий. По их результатам оценивается риск рождения ребенка со следующими заболеваниями:
- синдром Дауна;
- синдром Эдвардса;
- трисомия и т. д.
Обязательным является и УЗИ-исследование. Оно позволяет оценить гармоничность развития плода. Дополнительно врач оценивает частоту сердечных сокращений будущего малыша, его положение, длину пуповины.
Также проводят общий и биохимический анализы крови. Первый позволяет оценить уровень гемоглобина матери, так как анемия в период беременности не редкость. При проведении биохимии особенно важные следующие показатели:
- альфа-фетопротеин (АФП);
- ХГЧ;
- свободный эстриол.
Что делать во втором триместре беременности, если есть отклонения в анализах, обязательно подскажет врач акушер-гинеколог.
Боль во время трансвагинального УЗИ
Трансвагинальное УЗИ
При таком ультразвуковом исследовании врач вводит датчик внутрь половых путей женщины. Это дает возможность рассмотреть снизу матку, яичники, яйцеводы и мочевой пузырь. Дискомфортные ощущения при таком обследовании обусловлены контактом трансдьюсера с пораженными органами и тканями.
Боль при трансвагинальном УЗИ малого таза могут вызывать:
- Эндометриоз – заболевание, при котором клетки внутренней поверхности матки (эндометрия) выходят за его пределы. Перед менструацией они набухают, наливаются кровью и превращаются в кисты. Заболевание поражает мышечный слой матки (миометрий), яичники, маточные трубы, мочевой пузырь и половые пути. Контакт датчика с кистозными образованиями может вызвать боль. При эндометриозе живот может болеть некоторое время после УЗИ. Во время исследования врач обнаруживает эндометриоидные очаги, вызвавшие боль.
- Воспалительные процессы репродуктивных органов. В этом случае на УЗИ видны признаки воспаления – увеличение размера органов, утолщение стенок, размытость контуров, изменения структуры тканей.
- Доброкачественные и злокачественные новообразования, воспаленные лимфоузлы, которые также видны на УЗИ.
- Спаечные процессы, возникающие после хирургических, гинекологических операций, воспалительных процессов и абортов. На УЗИ видны только крупные давно возникшие спайки, похожие на плотные веревки, натянутые между органами. Свежий спаечный процесс во время УЗИ малого таза не виден.
- Патологии связок, мышц и нервов живота. Болезненность во время УЗ-диагностики может быть вызвана защемлением нервов, идущих к животу, и мышечными болями.
- При проведении УЗИ во время беременности, боль в животе возникает из-за растяжения мышечных связок, поддерживающих растущую матку.
- Еще одна причина боли во время и после вагинального УЗИ – варикоз малого таза. При этом заболевании расширяются вены, участвующие в кровоснабжении матки, яичников и влагалища. Такое состояние нередко возникает после родов. Варикозное расширение вен малого таза хорошо видно при проведении ЦДК (цветного доплеровского картирования). Этот вид ультразвуковой диагностики позволяет оценить состояние кровотока в тазовых сосудах.
- Патологические процессы в мочевом пузыре – воспаление (цистит) и мочекаменная болезнь. Во время исследования врач увидит признаки болезни. При мочепузырных патологиях боль внизу живота может держаться некоторое время после УЗИ,
- Спазм мышц, связанный с особенностями нервной системы и психики женщины. В тяжелых случаях ввести датчик в половые пути невозможно. Таких женщин осматривают трансабдоминально – через переднюю брюшную стенку – или трансректально – через прямую кишку.
Основные причины появления тянущих болей
Обычной жалобой на 29 неделе беременности являются боли в животе. К разряду типичных относится дискомфорт на фоне нарушенного пищеварения. Из-за размера плода желудок, кишечник женщины не функционируют в полном объеме. Нередко встречаются запоры. Будущей матери необходимо сбалансировать рацион, употреблять больше овощей, фруктов, клетчатки, что позволяет снизить неприятные ощущения.
Боли в животе могут вызывать следующие причины:
- Слабые сокращения матки — ритмичные боли являются подготовительными схватками. Это естественный процесс. Таким образом организм женщины готовится к родам.
- Ритмичное вздрагивание – признак икоты ребенка. Это ощущение быстро проходит.
- Редкая резкая боль свидетельствует о том, что малышу тесно в материнском животе.
- Увеличившаяся матка оказывает давление на органы, расположенные в брюшной полости. Мышцы находятся в напряжении. Отсюда ощущение тянущей боли в правом боку.
- Блуждающие неприятные ощущения, которые поочередно проявляются в пояснице, животе, крестце, области таза — типичное явление для 29 недели беременности. Таким образом размягчаются тазовые кости. Организм женщины готовится к родам. В этот период нужно употреблять много кальция.
- Боль в низу живота и области анального отверстия является признаком геморроя. Данная ситуация требует консультации проктолога.
- Тянущие ощущения по бокам брюшной полости – признак растяжения связок, удерживающих матку. Необходимо обсудить с гинекологом возможность использования дородового бандажа.
Помимо боли, женщины нередко ощущают зуд живота. Это физиологическое явление, причина которого кроется в растягивании эпителия. Чтобы избежать растяжек, кожу смазывают оливковым маслом, увлажняющими кремами.
Чего стоит избегать в середине беременности?
Во втором триместре беременности особенности состояния женщины предполагают некоторые ограничения и более осторожное поведение в бытовых вопросах
- Не принимайте лекарственные препараты без назначения лечащего врача.
- Не носите тесную, давящую одежду.
- Ни в коем случае не поднимайте вес более 3 кг.
- Если вы занимаетесь силовыми или командными видами спорта, от тренировок придется отказаться. Можно перейти к более щадящим и спокойным занятиям, например, плаванию, пилатесу и т.д.
Именно во втором триместре женщина свыкается со своей новой ролью, «знакомится» с малышом, когда он шевелится, привязывается к нему. Это период светлых чувств и неподдельных эмоций. Сделайте все зависящее от вас, чтобы ваш будущий малыш развивался правильно и родился здоровым!
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИЭКСПЕРТОВ.
Наши врачи гинекологи
Алексеева Ирина Михайловна
Акушер–гинеколог
взрослый/детский
Онлайн запись
Садриева Альбина Хайдаровна
Акушер-гинеколог
взрослый
Онлайн запись
Голованова Светлана Юнадьевна
Акушер-гинеколог, гематолог
взрослый
Онлайн запись
Хасанов Албир Алмазович
Акушер-гинеколог взрослый
Доктор медицинских наук
Онлайн запись
Нуруллина Диляра Владимировна
Акушер-гинеколог
взрослый
Онлайн запись
Голованов Леонид Аркадьевич
Акушер–гинеколог взрослый
Кандидат медицинских наук
Галькиева Наиля Анваровна
акушер-гинеколог
взрослый/детский
Онлайн запись
Садриева Марьям Равилевна
Акушер-гинеколог взрослый
Онлайн запись
Исламова Лейсан Тафкилевна
Акушер-гинеколог
взрослый/детский
Онлайн запись
Красильникова Мария Сергеевна
Акушер–гинеколог
взрослый
Онлайн запись
Основные причины болей внизу спины
- дегенеративно-дистрофические патологии (остеохондроз, спондилоартроз, анкилозирующий спондилоартрит (болезнь Бехтерева));
- межпозвонковые грыжи;
- протрузии межпозвонковых дисков;
- спондилолистез (смещение позвонка относительно позвоночного столба);
- ущемление нервных корешков спазмированной мышцей (радикулопатии);
- опухоли позвонков или спинного мозга;
- травмы позвонков;
- инфекционные процессы в позвонках либо расположенных между ними дисках;
- снижение минеральной плотности позвонков (остеопороз), размягчение костной ткани (остеомаляция).
Провоцирующими факторами являются:
- гиподинамия (малоподвижный образ жизни);
- длительное пребывание в статичном положении сидя;
- чрезмерные физические нагрузки;
- избыточная масса тела.
Также боли в нижней области спины могут стать следствием инсульта спинного мозга – спинального инсульта. Однако в этом случае они – не первостепенная жалоба: у человека имеется ряд иных симптомов, свидетельствующих о серьезности ситуации.
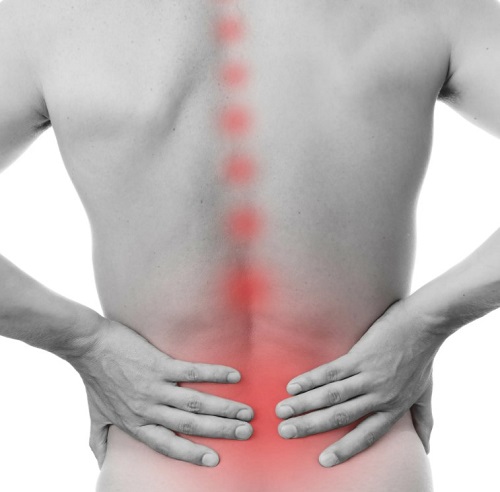
Причиной боли в спине ниже поясницы у женщин могут стать и болезни ряда внутренних органов – почек, печени, кишечника. Также они возникают при нормальной и патологической (протекающей с осложнениями) беременности.
Мочеиспускательная система
Боль в пояснице может быть следствием мочекаменной болезни в период выхода конкрементов из почки по мочеточнику в мочевой пузырь. Она односторонняя, резкая, схваткообразная, иногда – столь сильная, что у больной нарушается сознание, она «мечется», не может найти удобное облегчающее боль положение.
Уретерит (воспаление мочеточника), развившийся вследствие пиелонефрита или другой инфекционно-воспалительной патологии почек, также сопровождается болью в поясничной области. Однако она совершенно иного характера – тупая, ноющая, тянущая, чаще – односторонняя, но может беспокоить женщину и одновременно слева и справа.
Цистит редко протекает с этим симптомом, а его появление свидетельствует о том, что патологический процесс прогрессирует и воспаление распространяется в сторону почек.
Болезни почек
Если поясничные боли сопровождаются утренней отечностью лица, нарушениями со стороны мочеиспускания, повышением артериального давления – причиной, скорее всего, являются почки. Распространенный диагноз – пиелонефрит, представляющий собой воспаление чашечно-лоханочной системы и паренхимы почек. Характеризуется он повышением температуры тела, слабостью, утомляемостью, дискомфортом, ноющей, тупой болью с одной стороны поясницы.
При обострении гломерулонефрита боль чаще двусторонняя, сопровождается характерными изменениями в анализе мочи (появлением в ней большого количества эритроцитов) и повышением артериального давления.
Мочекаменная болезнь, о которой было сказано выше, протекает с формированием в области почечных лоханок и чашечек камней – конкрементов, которые при попадании в мочеточник вызывают приступ почечной колики – резкой, интенсивной, острой боли по ходу мочевых путей.
Цирроз печени
Боли возникают лишь на далеко зашедшей стадии этой болезни, причем более характерны для нее все же боли в животе, в области правого подреберья, однако в части случаев они иррадиируют (отдают) именно в поясницу.
Патологии кишечника
Один из распространенных симптомов инфекционного воспаления толстой кишки – колита – тянущие боли в спине. Помимо этого наблюдаются боли по ходу кишечника, его вздутие, нарушения стула – диарея либо запоры.
Болью в суставах, в том числе и межпозвонковых, а также анкилозирующим спондилитом сопровождается грозное аутоиммунное заболевание кишечника – неспецифический язвенный колит, требующее постоянного соблюдения пациентом диеты и приема им медикаментозной терапии.
Беременность
Боль в спине ниже поясницы у женщин часто возникает в период вынашивания плода, причем иногда она является вариантом нормы, а иногда – одним из проявлений осложнений беременности.
Тревожные симптомы во время беременности
Кровотечения — одна из самых частых причин обращения беременных в «скорую помощь»– это различные кровотечения, связанные с беременностью или заболеваниями репродуктивных органов.
Акушерские кровотечения – это выделения с примесью крови или кровь, выделяющаяся из половых путей женщины во время беременности, роженицы или в послеродовом периоде. Интенсивность и продолжительность подобных кровотечений может сильно варьироваться в зависимости от причины, их вызвавших – от скудных мазков крови на белье, до обильных и длительных кровотечений.
Они могут возникнуть на любом сроке беременности и при их появлении, больная чаще всего ощущает общее недомогание, головокружение, может возникнуть предобморочное состояние или сильная боль в низу живота и пояснице.
Причины кровотечения при беременности:
1. Самопроизвольный выкидыш или аборт – такая патология может возникнуть на любом сроке беременности, но выше всего риск – в течение первых трех месяцев беременности, в это время, в силу самых разных причин, беременности угрожает прерывание, начинается отторжение плода, отхождение плаценты, что может спровоцировать выкидыш. Это сопровождается следующей симптоматикой: появляются выделения с кровью или яркая алая кровь из половых путей, женщина ощущает острую боль, отмечается гипертонус передней стенки матки – «каменеет» живот.
Любые проявления первых признаков выкидыша, — это повод срочно обратиться за медицинской помощью, а до прибытия машины «скорой помощи» находится в полном покое, не вставать и принять 1-2 таблетки спазмолитиков (но-шпа, метацин или свеча с папаверином). При своевременно оказанной медицинской помощи увеличивается шанс сохранить беременность.
2. Предлежание плаценты – гинекологическая патология, при которой плацента прикреплена к месту выхода плода из матки. Такое расположение не мешает нормальному росту и развитию ребенка, но сильно увеличивает риск возникновения кровотечения.
Симптомы предлежания плаценты – это неожиданное кровотечение или мажущие выделения, которые возникают на фоне полного благополучия после двадцатой недели беременности. При появлении таких симптомов сразу же нужно позвонить в «скорую помощь», во время ожидания врачей, лечь на левый бок и постараться придать нижней половине туловища возвышенное положение – положить под бедра подушку или что-нибудь мягкое.
3. Преждевременная отслойка плаценты – «детское место» — это связь нерожденного малыша с матерью, при несвоевременном нарушении этой связи, возникает серьезная угроза вынашиванию ребенка. Риск возникновения подобной патологии увеличивается в последние месяцы беременности, первые признаки угрожающей отслойки плаценты – это болевой симптом, выделение крови из половых органов, слабость, гипертонус матки, возможно возникновение схваток.
При появлении подобных симптомов нужно сразу же вызвать скорую помощь, пока она не приедет, стараться не совершать лишних движений, лечь, приложить грелку со льдом на низ живота, и не принимать пищу или воду.
Любые , а также выделения из половых органов с примесью крови у беременной женщины — это признак серьезной акушерской патологии, которая возможно угрожает не только жизни будущего ребенка, но и жизни беременной женщины. Такие симптомы – явный показатель для экстренной госпитализации в гинекологическое отделение. Во время ожидания кареты «скорой помощи для беременных» нужно прекратить любые виды деятельности и находится в полном покое.
Патологоанатомические данные
Патологоанатомические данные указывают на важную роль в развитии П. п. воспалительных изменений децидуальной оболочки и разрастания соединительной ткани. Наряду с дистрофическими процессами в матке и плаценте обнаружены также сдвиги компенсаторного характера. Результатом отделения плаценты от стенки матки с разрывом межворсинчатых пространств, в к-рых циркулирует омывающая ворсины хориона материнская кровь, является кровотечение. Отслойка плаценты от стенки матки происходит иногда во время беременности вследствие растяжения нижнего маточного сегмента, входящего постепенно в состав плодовместилища. Развитию отслойки плаценты также способствуют сокращения матки, особенно в родах, когда каждая схватка сопровождается повышением внутриматочного давления, приводящим к выпячиванию плаценты и плодных оболочек в просвет внутреннего маточного зева. Стенки нижнего маточного сегмента и шейки матки в это время смещаются кверху за счет ретракции маточной мускулатуры, еще больше нарушая прикрепление плаценты к стенке матки. Клинически П. п. проявляется гл. обр. маточными кровотечениями (см.), которые обычно начинаются без видимых причин или в связи с физической нагрузкой, нервным перенапряжением. С. И. Павлова отмечала, что значительная часть женщин указывает на предшествовавшее кровотечению половое сношение. Наиболее часто кровотечение начинается в третьем триместре беременности. Чем ниже место прикрепления плаценты, тем раньше появляется кровотечение. У большинства женщин с неполным П. п. кровотечение начинается в родах, с полным — при беременности. Кровотечение может периодически прекращаться при уменьшении интенсивности маточных сокращений и благодаря достаточно выраженным процессам тромбообразования в месте отслойки плаценты. Остановке кровотечения в родах при частичном П. п. способствует излитие околоплодных вод и интенсивное сокращение матки: плацента при схватке опускается, а предлежащая часть плода прижимает отделившуюся часть плаценты к месту отслойки и оказывает т. о. тампонирующее действие. В случаях полного П. п. кровотечение обычно прогрессирует, вследствие чего возможно развитие анемии (см.), а при массивных кровопотерях — геморрагического шока (см.).
Наиболее опасные осложнения связаны с повторным кровотечением, к-рое может усугубить уже развившиеся анемию и шок. Источником такого кровотечения бывают разрывы шейки матки, к-рая разрыхлена и значительно васкуляризирована вследствие близости плаценты. В последовом и раннем послеродовом периодах кровотечения часто возникают также в связи с недостаточной сократительной способностью матки в области плацентарной площадки (см.), нарушением отслойки плаценты от стенки матки в результате патол, изменений и с меньшей толщиной децидуальной оболочки в нижних сегментах матки, вплоть до развития истинного приращения плаценты (см. Гипотонические кровотечения, Роды). П.п. способствует развитию эмболии околоплодными водами, к-рая сопровождается кровотечением в результате снижения коагуляционных свойств крови, острым фибринолизом (см.). Редко бывают случаи воздушной эмболии (см.), заканчивающиеся внезапной смертью женщины. Развитию септических осложнений в послеродовом периоде способствуют близость плацентарной площадки к влагалищу, усиленные процессы тромбообразования в этой области, частые влагалищные исследования и оперативные вмешательства, явления анемии у родильниц. Отслойка части плаценты от стенки матки, потеря крови у плода приводят к его гипоксии (см. Асфиксия плода и новорожденного). Характерным для П. п. является высокое расположение предлежащей головки плода над входом в таз, во многих случаях наблюдается тазовое предлежание или неправильное положение плода. По данным Е. В. Соколова, головное предлежание плода встречается в 66,17% случаев П. п., тазовое — в 8,15%, поперечное положение плода — в 13,82%, косое — в 11,86%.
Чем грозит высокая температура при беременности?
Гипертермия несет опасность на любом сроке. Так, температура в первом триместре беременности может вызвать самопроизвольный аборт. Не исключено уплотнение плаценты и врастание ее в мышечную ткань матки.
Плоду грозит нарушение синтеза белка, образований патологий нервной и сердечно-сосудистой систем. В число негативных последствий также входят неправильное формирование конечностей, отставание в умственном развитии.
Высокая температура при беременности во втором триместре не так опасна, как в первом. Это объясняется тем, что уже сформирован плацентарный барьер, который защищает плод от инфекций. Однако расслабляться не стоит. Гипертермия может быть симптомом опасного заболевания, поэтому необходимо установить диагноз и принять срочные меры.
Если температура повышается в 3 триместре беременности, риск того, что она повлияет на развитие плода, минимален, ведь организм ребенка уже сформирован. Тем не менее, нельзя игнорировать гипертермию. Это состояние способно вызвать преждевременные роды и гипоксию плода.
Что чувствует женщина?
Женщина еще относительно легко носит свой живот, на прогулки надевает поддерживающий бандаж. Хотя все время ощущает какие-то неудобства в животе, спине и соседних с маткой органах. Уже с этого времени рекомендуется сидеть, откинувшись на подушки, полулежа, и спать только на боку. Понемногу начинает побаливать лонное сочленение. Это размягчается хрящ, а к концу беременности кости лонного сочленения будут расходиться, оттягивая связки по бокам матки. Отекают и болят половые губы. В неделю рекомендуется прибавлять в весе 300–400 г. Старайтесь есть в одно и то же время: тогда организм настраивается на прием пищи, и автоматически не будет возникать соблазна что-нибудь съесть. Но если все-таки тянет перекусить, выбирайте яблоки, ягоды, сухофрукты или пейте кисломолочные жидкие продукты. Принимать пищу в определенное время полезно еще и потому, что одновременно у ребенка вырабатывается рефлекс кушать по часам. Когда ест мама, у ребенка тоже выделяется желудочный сок с ферментами (это подготовка к питанию внеутробно). Занимайтесь дыхательными упражнениями и ходите на занятия по подготовке к родам. На них вам расскажут о правильном дыхании при родах, о схватках и потугах, о том, как расслабиться в промежутках между схватками. И если вы еженедельно будете повторять все моменты родов, научитесь дышать и расслабляться, то на родах вы не испугаетесь и пройдете все этапы как нечто очень знакомое. Вас научат обезболивать себя поглаживаниями по животу, пояснице и массажем активных точек тазовых и поясничных нервов. А если вы уже занимались у инструктора по лечебной физкультуре на ранних сроках, то следует повторить упражнения по растяжке промежности и ослаблении напряжения мышц в пояснице. В свободное время создавайте себе хорошее настроение, слушайте красивую музыку, ласково разговаривайте с малышом.

