Забрюшинные опухоли
Содержание:
- Диагностика рака кишечника
- Симптомы метастазов рака в печень
- Диагностика и лечение
- Причины возникновения заболеваний кишечника
- Каковы причины развития колоректального рака?
- Причины и факторы риска
- Как диагностируется колоректальный рак?
- Обследование
- Другие заболевания из группы Онкологические заболевания:
- Симптомы Рака тонкого кишечника:
- Преимущества лечения перитонеального канцероматоза в МНИОИ имени П.А. Герцена – филиале ФГБУ «НМИЦ радиологии» Минздрава России
- Методы диагностики
- Причины возникновения перитонеального канцероматоза
- Рак кишечника симптомы
Диагностика рака кишечника
Лечение колоректального рака

Выбор метода диагностики остается за врачом. Наиболее часто применяется колоноскопия с биопсией, анализ на скрытую кровь. Патоморфологическое исследование фрагментов ткани является обязательным для постановки диагноза полипа или рака прямой и толстой кишки. Без патоморфологического исследования невозможно отличить доброкачественную опухоль (аденому) от злокачественной (карциномы). Колоссальное значение имеет качество патоморфологического исследования, ошибка при выполнении которого стоит больному жизни. В мониторинге заболевания с высокой эффективностью используется онкомаркер РЭА (раково-эмбриональный антиген). В LISOD для диагностики колоректального рака применяют наиболее информативный метод исследования ПЭТ-КТ в следующих случаях:
- определение стадии заболевания у пациентов с единичными метастазами, например в печении или легких;
- при необходимости принять решение о возможности хирургического вмешательства;
- при подозрении на рецидив болезни.
Почему необходим скрининг колоректального рака? Несмотря на развитие современных медицинских технологий, результаты лечения больных раком кишечника еще далеки от стопроцентных. И связано это, прежде всего, с поздней диагностикой заболевания. Симптомы колоректального рака развиваются уже тогда, когда опухоль достигла больших размеров. Опухоль малых размеров, локализованная только лишь в слизистой оболочке, без отдаленных метастазов, когда результат лечения заведомо хороший, к сожалению, встречается редко, потому что ничем себя не проявляет. Этот факт, а также хорошо известные предраковые состояния (аденоматозные полипы), подтолкнули ведущих ученых мира к разработке профилактических мер. Программы предупреждения с успехом работают в развитых странах Европы, в США, в Израиле. В течение последних лет накоплено достаточно доказательств того, что заболеваемость и смертность от колоректального рака может быть существенно уменьшена за счет полноценного скрининга. С целью скрининга КРР применяют: анализ кала на скрытую кровь, ирригоскопия, ректосигмоскопия, колоноскопия (КС). Ведущие мировые эксперты на основании результатов проведенных исследований определили колоноскопию как самый эффективный метод скрининга колоректального рака, который позволяет проводить не только диагностику с биопсией, но и ликвидацрию предраковых состояний (удаление аденоматозных полипов). Хорошо известно, что удаление аденоматозных полипов с последующим наблюдением существенно сокращает число больных колоректальным раком. Есть доказательства того, что при отрицательном результате скрининговой колоноскопии риск развития рака кишечника уменьшается на 74%.У людей, перенесших эндоскопическую полипэктомию последующие 5 лет наблюдается снижение риска на 73%. В Украине в настоящий момент нет государственной программы скрининга КРР, поэтому LISOD предлагает пациентам пройти индивидуальный скрининг колоректального рака
Важно: процедура абсолютно безболезненна, проводится под «малой» анестезией (пациент пребывает в коротком медикаментозном сне)
Симптомы метастазов рака в печень
Если у пациента имеются одиночные метастазы рака в печень, то в большинстве случаев, пока они не достигнут диаметра 5-7 см или не начнут сдавливать желчевыводящие пути, то из-за высокой регенераторной способности печени, метастазы длительное время себя не проявляют. При наличии первичного опухолевого очага (до радикальной или циторедуктивной операции) клинические симптомы метастазов суммируются с симптомами первичного новообразования.
Если говорить про метастазы в печени, то заболевание может проявляться следующими признаками. В первую очередь, это астено-вегетативный синдром. Больной чувствительно теряет в массе тела при сохранении режима питания и аппетита, он жалуется на постоянную усталость и чувство разбитости в любое время суток. Постепенно снижается работоспособность.
Начинаю беспокоит постоянные острые приступообразные или незначительные боли в правом боку, иногда присоединяется неприятное ощущение трения в правом подреберье. Пациент жалуется на неконтролируемую тошноту и рвоту, отрыжку горечью, поносы или запоры. Кожа приобретает землистый оттенок. Все проявления этого синдрома обусловлены функциональными нарушением желчевыводящей и дезинтоксицирующей функций печени, и, принципиально, являются обратимыми, при условии устранения первичного фактора — метастаза рака в печень.
Синдром нарушения проходимости (обструкции) желчевыводящих путей, развивается за счет сдавления опухолевой массой крупных желчных протоков, в первую очередь, общего желчного и долевых внутрипеченочных. Пациент постоянно жалуется на распирающие боли в области правого подреберья. Его начинает беспокоить кожный зуд, при этом кожа приобретает желтоватый оттенок вместе со склерами. Наблюдаются спонтанные приступы лихорадки. Моча приобретает темный (пивной) цвет.
Синдром компрессии нижней полой вены сопровождается стойкими неменяющимися в течение суток отеками нижних конечностей, к которым присоединяется накопление жидкости в брюшной полости. Боль становится разлитой по всему животу.
Постепенно тяжесть и астено-вегетативного синдрома, и синдрома компрессии желчевыводящих путей, и синдрома компрессии нижней полой вены начинают нарастать. Декомпенсация функции печени приводит к снижению веса вплоть до крайней степени истощения — кахексии, при этом наблюдается ухудшение аппетита вплоть до полного отказа от пищи.
К сдавлению желчевыводящих путей, и как результат, развитию механической желтухи, присоединяется синдром портальной гипертензии со сдавлением портальной вены. В результате по закону сообщающихся сосудов возникает расширение вен пищевода, прямой кишки, и передней брюшной стенки («голова медузы»), что ведет к эпизодическим кровотечениям из расширенных вен. Небольшой асцит увеличивается в размерах, и максимально может достигать 20-25 литров, по нашим клиническим данным.
Самые опасным становится состояния уже ближе к финалу заболевания — упорная рвота длительностью до суток, особенно, алой кровью, стул черного цвета, сильное увеличение живота, как правило, говорят о желудочном или кишечном кровотечении, нуждающихся в экстренной хирургической помощи.
Во избежание развития вышеупомянутых осложнений, мы рекомендуем регулярные, не реже 1 раза в месяц контрольные обследования — УЗИ печени, и не реже 1 раза в 3 месяца МРТ органов брюшной полости с внутривенным контрастированием. Только таким образом можно добиться продления жизни при удовлетворительном самочувствии. Позднее обнаружение заканчивается смертью пациента.
Диагностика и лечение
Для диагностики раковых опухолей ЖКТ используются клинические и инструментальные методы. Больным делают анализы крови и кала, онкомаркеры на рак кишечника и прямой кишки, рентген, УЗИ, КТ и МРТ.
Особую роль в постановке диагноза играют эндоскопические методы — они позволяют не только точно определить опухоль, ее локализацию и особенности, но и взять образец тканей для биопсии.
Лечение рака кишечника обычно включает облучение, химиотерапию и оперативное вмешательство. При благоприятном течении болезни и успешной терапии больной может сохранить большую часть кишечника и вести нормальный образ жизни. Правда, ему нужно будет соблюдать диету, вести правильный образ жизни и регулярно наблюдаться у онколога.
Колоректальный рак начинается с невыраженных симптомов, которые со временем перерастают в серьезное ухудшение самочувствия. На начальных стадиях больного должен насторожить любой дискомфорт (запоры, поносы, боли и т.д.), не исчезающий на протяжении длительного времени и не связанный с приемами пищи. От развития первых симптомов до появления метастазов может пройти несколько месяцев или 10-15 лет, в зависимости от формы и клинического течения рака.
Прогноз для больных и надежда на выздоровление зависят от своевременной диагностики, клинического течения болезни и общего состояния организма больного. Неагрессивные виды онкологии, выявленные на первых стадиях, хорошо поддаются терапии, а выживаемость больных составляет более 90%.
Причины возникновения заболеваний кишечника
Заболевания кишечника могут иметь разную природу: инфекционную, двигательную, иммунную, опухолевую, аллергическую.
Основные причины:
-
Наследственность. Склонность к заболеваниям кишечника может передаваться на генетическом уровне.
-
Инфекции. Кишечными инфекциями называют целую группу заболеваний, самое безобидное из которых – пищевое отравление. Из особенно опасных можно выделить холеру, брюшной тиф, сальмонеллез. Кишечная инфекция бывает бактериальной и вирусной. Изо рта микробы попадают в желудок, а затем в кишечник, где начинают усиленно размножаться. После попадания микробов в организм начинается бессимптомный инкубационный период, который может продолжаться до двух суток. Затем появляются симптомы кишечной инфекции, вызываемые как самими микробами, так и выделяемыми ими токсинами. Чаще всего возбудителями инфекционных заболеваний становятся немытые руки, грязная посуда, сырая вода, плохо вымытые овощи и фрукты, продукты с истекшим сроком годности. Протекают они остро, вызывая воспаление слизистой и влияя на общее состояние человека.
-
Паразиты. Самые известные их «представители» – глисты. Они попадают в организм через ротовую полость, как правило, через плохо обработанную пищу. Например, суши, которые изготавливаются из сырой рыбы.
-
Аллергия на разные продукты питания. Чаще проявляется у детей. Например, на молочные продукты или цитрусовые.
-
Несбалансированный рацион. Острая, сырая еда вызывает энтериты, колиты. Частое употребление молочных продуктов, углеводов (макароны, белый хлеб) может стать причиной запоров.
-
Курение и алкоголь. Они ограничивают поступление кислорода в нужном количестве к кишечным стенкам.
-
Гиперактивность иммунной системы. Иногда во время борьбы с вирусами и бактериями антитела иммунитета уничтожают не только их, но и стенки кишечника.
-
Медикаменты. Антибиотики негативно влияют на кишечную микрофлору, нарушая процесс всасывания полезных веществ.
-
Отсутствие физической нагрузки. Если человек ведет малоподвижный образ жизни, то перистальтика кишечника (сокращение его стенок, помогающее продвигать пищу) становится менее активной. Также отсутствие физической нагрузки может способствовать появлению геморроя.
-
Стресс.Так как мозг и кишечник постоянно взаимодействуют, то стресс способен отрицательно влиять на усвоение питательных веществ, а также он снижает метаболизм и уменьшает выработку полезных ферментов.
-
Лишний вес. Он повышает риск колоректального рака (опухоли толстого кишечника) в 1,5 раза.
-
Хронические заболевания(язвенный колит, болезнь Крона).
-
Дефицит жидкости. Может привести к запорам.
-
Поражение соседних органов. Например, если человек хронически болеет гастритом, патология может перейти в кишечник, став причиной гастроэнтерита.
-
Ядовитые вещества.Работу слизистой, в частности, нарушают мышьяк, фосфор, свинец.
Каковы причины развития колоректального рака?
По мнению врачей, причины возникновения колоректального рака следует искать прежде всего в факторах окружающей среды — они ответственны за 80% всех случаев этого заболевания. Далее следуют генетические факторы.
Рак ободочной и прямой кишки очень редко встречается среди жителей стран третьего мира, тогда как в западных странах он является второй по частоте злокачественной опухолью и второй по частоте причиной смертности от рака. Интересно, что у жителей Азии, Африки и Южной Америки, которые эмигрируют из районов с низким уровнем заболеваемости колоректальным раком, этот риск возрастает до значений, характерных для региона, в котором они в настоящее время проживают. Что наглядно подтверждает тезис об экологических факторах.
- Причины развития опухолей кишечника чаще всего включают неправильное питание, богатое красным мясом и окисленными жирными кислотами (животный жир), курение, употребление алкоголя (4 или более раз в неделю), а также регулярное употребление ацетилсалициловой кислоты.
- Риск колоректального рака также увеличивается у людей с ожирением — у взрослых с ИМТ выше 30 риск развития колоректального рака увеличивается на 50-100% по сравнению с людьми с ИМТ <23.
- Генетические причины рака ответственны за 5-7% случаев. Около 18-20% — это рак, вызванный сложным взаимодействием факторов окружающей среды и генов, а остальные 75% — это колоректальный рак, связанный со спорадическими изменениями генома.
- Люди, имеющие два или более родственников с колоректальным раком составляют около 20% всех пациентов.
Также стоит знать, что колоректальный рак развивается гораздо чаще у пациентов с аденоматозными полипами, язвенным колитом или болезнью Крона, уретеро-сигмовидным синдромом, акромегалией или прошедших лучевую терапию таза.
Причины и факторы риска
Как и другие типы рака, рак простаты, как полагают, может быть вызван рядом факторов, которые могут быть связаны с генетическими особенностями и образом жизни. Рак простаты появляется, когда клетки железы мутируют и делятся, вызывая патологические изменения в клетках ДНК. Такие клетки делятся быстрее нормальных, здоровые клетки умирают, а аномальные образуют опухоль. Опухоль может быть ограничена предстательной железой, но иногда она может распространиться на соседние ткани или дать метастазы в другие части тела.
Исследователи выявили ряд факторов, провоцирующих развитие рака предстательной железы. Среди них:
- Возраст старше 65 лет. Средний возраст, в котором диагностируют рак предстательной железы в США, составляет 69 лет. С возрастом риск развития рака только увеличивается.
- Наличие рака в семейном анамнезе. Исследования показали, что у мужчин, чей близкий родственник страдает/страдал раком предстательной железы, риск возникновения заболевания в два раза выше. Если диагноз был поставлен родственнику в возрасте старше 65 лет, то риски даже выше. Если в семейном анамнезе присутствуют другие виды рака, например, рак молочной железы, яичников, толстой кишки или поджелудочной железы, риск развития простаты также возрастает.
- Генетические особенности. Были выделены определенные гены, которые способствуют развитию рака.
- Африканские корни. По оценкам, у мужчин африканского происхождения вероятность развития рака на 73% выше по сравнению с европейцами. Точная причина этого пока неизвестна, однако это может быть связано с генами и историей болезни семьи. Меньше всех этому заболеванию подвержены мужчины-азиаты, проживающие в азиатских странах. Однако риск также возрастает, если они начинают придерживаться «западного стиля жизни».
- Лишний вес или ожирение. Исследования обнаружили, что мужчины с лишним весом имеют большую вероятность развития агрессивной формы рака простаты (но не медленно развивающегося), тяжелее восстанавливаются после хирургической операции и чаще умирают от этого заболевания.
- Курение, прием наркотических средств.
- Плохое питание, потребление большого количество обработанных продуктов, рафинированных/трансжиров, добавленного сахара и переработанных углеводов. Ученые заметили определенную взаимосвязь между недостаточным потреблением овощей (особенно крестоцветных, например, цветной капусты и брокколи) и повышенным риском развития агрессивных форм рака предстательной железы.
- Отсутствие физической нагрузки и сидячий образ жизни.
- Дефицит витамина D. В связи с недостатком солнца у мужчин, живущих севернее 40° северной широты, риск умереть от рака предстательной железы выше, чем у жителей более южных городов.
- Чрезмерное потребление кальция, в особенности в пищевых добавках.
- Воздействие некоторых токсичных химических веществ, включая агент «оранж», гербициды и дефолианты, которые применялись США в военных целях, в частности, во время войны во Вьетнаме.
- Воспаление предстательной железы (простатит). Необходимы дальнейшие исследования, однако ученые говорят о связи между доброкачественной опухолью в предстательной железе и риском развития рака.
- Высокий рост. Причина не ясна, однако крупные мужчины (особенно высокие и полные) чаще страдают раком простаты.
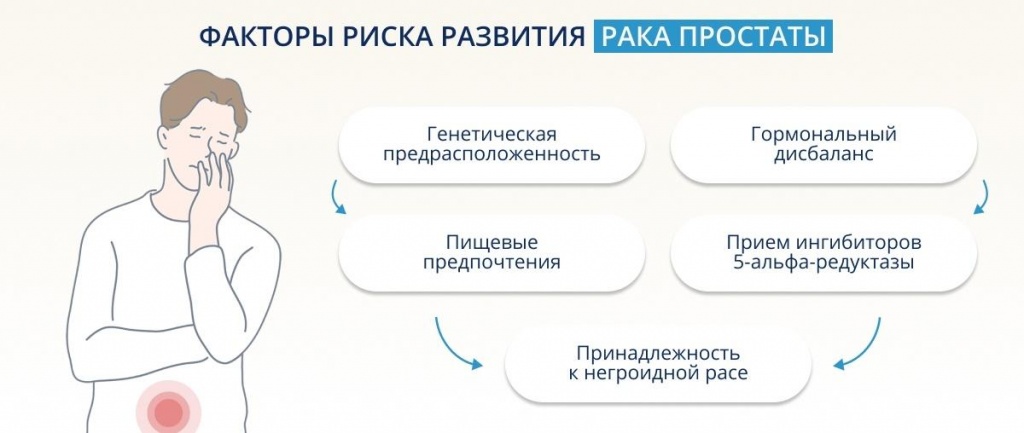
Факторы риска развития рака предстательной железы
Фонд по борьбе с раком предстательной железы США отмечает, что существует множество «мифов» о рисках развития рака, которые не были доказаны. К ним относят высокую половую активность, частую эякуляцию, вазэктомию, прием аспирина, использование статинов для снижения холестерина, прием алкоголя.
Как диагностируется колоректальный рак?
Раннее выявление колоректального и ректального рака имеет решающее значение для эффективности терапии.
Диагностические тесты, используемые для колоректального рака:
- Ректальное обследование прямой кишки. Это неотъемлемая часть общего обследования. Проктолог может обнаружить изменения, находящиеся на расстоянии до 7 см от анального сфинктера.
- Колоноскопия. Это дорого, но метод имеет много преимуществ. Колоноскопия позволяет обнаруживать предраковые состояния, брать материал для микроскопического исследования и сразу же удалять полипы.
- КТ («виртуальная колоноскопия»). Это чувствительный, неинвазивный диагностический тест, выявляющий опухоли и полипы размером более 1 см. Методика назначается в случае неполной колоноскопии или для подтверждения диагноза.
- Определение опухолевого маркера СЕА (анализ на онкомаркеры). Определенный процент пациентов имеет повышенный уровень антигена карциномы (СЕА) в сыворотке крови.
- Анализ кала на содержание крови. К сожалению, он не всегда дает достоверный результат, потому что большинство аденом и раковых образований долго не кровоточат.
- Контрастная инфузия в толстую кишку. Это тест, который может показать наличие рака, но процент ложноотрицательных диагнозов достигает от 2 до 61% из-за неправильной интерпретации или плохой подготовки к диагностике. Если весь кишечник не визуализируется должным образом во время инфузии, требуется биопсия или присутствуют другие аномалии, то следует выполнить колоноскопию.
Обследование
Пациентам с подозрением на рак кишечника необходимо провести срочное обследование. При мануальном обследовании в прямой кишке можно нащупать патологическую массу, которая может свидетельствовать о раке прямой кишки, расположенному близко к анальному отверстию. Однако для того, чтобы осмотреть сегменты кишечника за прямой кишкой или подтвердить присутсвие опухолевой массы в прямой кишке, необходимы визуализирующие диагностические исследования.
Эндоскопия, которую при исследовании кишечника называют колоноскопией, является основным методом исследования для диагностирования рака кишечника. Это — амбулаторно проводимая процедура, во время которой производят осмотр прямой и толстой кишки изнутри при помощи специального зонда (эндоскопа). Эндоскоп – это длинный, гибкий пучок кварцевых оптических волокон толщиной приблизительно с палец. Этот инструмент помещают в прямую кишку. Ободочная кишка расширяется при помощи небольшого объёма воздуха, чтобы врач мог осмотреть выстилающие её ткани (изображение видно на видиомониторе). Если какой-то отдел кишечника необходимо оценить более подробно, через эндоскоп вводят инструмент для безболезненной биопсии или получения образца ткани. Эти ткани отправляют в лабораторию для анализа. Микроскопический анализ тканевой биопсии существенно необходим для правильной постановки диагноза и определения стадии рака кишечника.
Во время колоноскопии можно осмотреть всю ободочную кишку, а другой метод обследования – сигмоскопия позволяет осмотреть нижнюю треть ободочной кишки, прямую кишку и сигму. Для этого доступно два вида инструментов – ректоскоп и гибкий сигмоскоп. Ректоскоп используют для пациентов, неподготовленных для обследования, т.е. нижняя часть кишечника не очищена при помощи слабительных средств или при помощи клизмы. Однако при помощи ректоскопа можно осмотреть примерно 20 см прямой кишки, в свою очередь гибкий сигмоскоп более сложен в применении, однако позволяет получить изображение большей части нисходящей ободочной кишки и прямой кишки. Если визуализирующие диагностические исследования указывают на то, что необходимо более подробное обследование, нужно проводить полную колоноскопию с биопсией.
Очень важно рак кишечника отличить от болезни Крона и тяжёлого неспецифического язвенного колита (нужно отметить, что оба заболевания являются факторами риска для развития рака кишечника). В случае тяжёлого неспецифического язвенного колита эндоскопически можно наблюдать характерные признаки – общее воспаление слизистой оболочки, отёк, хрупкость слизистой с кровоизлияниями
При болезни Крона повторные циклы образования язв, которые сменяются периодами заживления, местами вызывают поднятие участков слизистой оболочки, которая в результате становится похожей на полипы, называемых ненастоящими или псевдополипами. Характерный признак болезни Крона при эндоскопическом обследовании –типичный вид слизистой , похожей на булыжную мостовую.
Бариевая клизма (или воздушная контрастная бариевая клизма) – метод рентгенологического обследования, котрый применяют для получения изображения ободочной кишки. Два дня до исследования с бариевой клизмой пациент должен принимать лёгкую, в основном жидкую пищу, а вечером перед обследованием нужно принять слабительное средство. В день обследования вводят клизму с барием, в ободочную кишку впускают воздух и делают рентгеновский снимок живота.
Другие заболевания из группы Онкологические заболевания:
| Аденома гипофиза |
| Аденома паращитовидных (околощитовидных) желез |
| Аденома щитовидной железы |
| Альдостерома |
| Ангиома глотки |
| Ангиосаркома печени |
| Астроцитома головного мозга |
| Базально-клеточный рак (базалиома) |
| Бовеноидный папулез полового члена |
| Болезнь Боуэна |
| Болезнь Педжета (рак соска молочной железы) |
| Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) |
| Внутримозговые опухоли полушарий мозга |
| Волосатый полип глотки |
| Ганглиома (ганглионеврома) |
| Ганглионеврома |
| Гемангиобластома |
| Гепатобластома |
| Герминома |
| Гигантская кондилома Бушке-Левенштейна |
| Глиобластома |
| Глиома головного мозга |
| Глиома зрительного нерва |
| Глиома хиазмы |
| Гломусные опухоли (параганглиомы) |
| Гормонально-неактивные опухоли надпочечников (инциденталомы) |
| Грибовидный микоз |
| Доброкачественные опухоли глотки |
| Доброкачественные опухоли зрительного нерва |
| Доброкачественные опухоли плевры |
| Доброкачественные опухоли полости рта |
| Доброкачественные опухоли языка |
| Злокачественные новообразования переднего средостения |
| Злокачественные новообразования слизистой оболочки полости носа и придаточных пазух |
| Злокачественные опухоли плевры (рак плевры) |
| Карциноидный синдром |
| Кисты средостения |
| Кожный рог полового члена |
| Кортикостерома |
| Костеобразующие злокачественные опухоли |
| Костномозговые злокачественные опухоли |
| Краниофарингиома |
| Лейкоплакия полового члена |
| Лимфома |
| Лимфома Беркитта |
| Лимфома щитовидной железы |
| Лимфосаркома |
| Макроглобулинемия Вальденстрема |
| Медуллобластома головного мозга |
| Мезотелиома брюшины |
| Мезотелиома злокачественная |
| Мезотелиома перикарда |
| Мезотелиома плевры |
| Меланома |
| Меланома конъюнктивы |
| Менингиома |
| Менингиома зрительного нерва |
| Множественная миелома (плазмоцитома, миеломная болезнь) |
| Невринома глотки |
| Невринома слухового нерва |
| Нейробластома |
| Неходжкинская лимфома |
| Облитерирующий ксеротический баланит (склерозирующий лихен) |
| Опухолеподобные поражения |
| Опухоли |
| Опухоли вегетативной нервной системы |
| Опухоли гипофиза |
| Опухоли костей |
| Опухоли лобной доли |
| Опухоли мозжечка |
| Опухоли мозжечка и IV желудочка |
| Опухоли надпочечников |
| Опухоли паращитовидных желез |
| Опухоли плевры |
| Опухоли спинного мозга |
| Опухоли ствола мозга |
| Опухоли центральной нервной системы |
| Опухоли шишковидного тела |
| Остеогенная саркома |
| Остеоидная остеома (остеоид-остеома) |
| Остеома |
| Остеохондрома |
| Остроконечные кондиломы полового члена |
| Папиллома глотки |
| Папиллома полости рта |
| Параганглиома среднего уха |
| Пинеалома |
| Пинеобластома |
| Плоскоклеточный рак кожи |
| Пролактинома |
| Рак анального канала |
| Рак ануса (анальный рак) |
| Рак бронхов |
| Рак вилочковой железы (рак тимуса) |
| Рак влагалища |
| Рак внепеченочных желчных путей |
| Рак вульвы (наружных половых органов) |
| Рак гайморовой пазухи |
| Рак глотки |
| Рак головного мозга |
| Рак гортани |
| Рак губы |
| Рак губы |
| Рак двенадцатиперстной кишки |
| Рак желудка |
| Рак желчного пузыря |
| Рак конъюнктивы |
| Рак лёгкого |
| Рак матки |
| Рак маточной (фаллопиевой) трубы |
| Рак молочной железы (рак груди) |
| Рак мочевого пузыря |
| Рак мошонки |
| Рак паращитовидных (околощитовидных) желез |
| Рак печени |
| Рак пищевода |
| Рак поджелудочной железы |
| Рак полового члена |
| Рак почечной лоханки и мочеточника |
| Рак почки |
| Рак предстательной железы (простаты) |
| Рак придатка яичка |
| Рак прямой кишки (колоректальный рак) |
| Рак среднего уха |
| Рак толстого кишечника |
| Рак трахеи |
| Рак уретры (мочеиспускательного канала) |
| Рак шейки матки |
| Рак щитовидной железы |
| Рак эндометрия (рак тела матки) |
| Рак языка |
| Рак яичка |
| Рак яичников |
| Ретикулосаркома |
| Ретинобластома (рак сетчатки) |
| Саркома Юинга |
| Синдром Сезари |
| Соеденительнотканные злокачественные опухоли |
| Соединительнотканные опухоли |
| Сосудстые опухоли |
| Тимома |
| Феохромоцитома |
| Фиброма носоглотки |
| Фиброма полости рта |
| Хемодектома каротидная |
| Хондробластома |
| Хондрома |
| Хондромиксоидная фиброма |
| Хондросаркома |
| Хордома |
| Хориоангиома плаценты |
| Хрящеобразующие злокачественные опухоли |
| Эпендимома головного мозга |
| Эритроплазия Кейра |
| Эстезионейробластома (нейроэпителиома обонятельного нерва) |
Симптомы Рака тонкого кишечника:
Клинические проявления при раке тонкого кишечника развиваются постепенно и, к несчастью, чаще всего больные обращаются к врачу на более поздних стадиях, когда опухоль прорастает глубоко в ткани кишечника и метастазирует в соседние органы.
Самыми частыми начальными симптомами являются диспепсические расстройства: тошнота, рвота, вздутие живота, спастические боли в области кишечника. В дальнейшем наблюдается снижение массы тела, которое может быть связано как со сниженным питанием, так и с быстрым прогрессированием опухолевого процесса.
В некоторых случаях, особенно при наличии саркомы, могут наблюдаться кишечные кровотечения. В случае развития массивных опухолей нередко возникает обструктивная кишечная непроходимость, которая проявляется вздутием живота, рвотой, обезвоживанием и без соответствующего лечения может привести к смертельному исходу. Новообразования также могут сдавливать соседние ткани и органы, что может служить причиной развития желтухи, панкреатита, асцита и ишемии кишечника. Иногда опухолевое поражение служит причиной разрыва тонкокишечной стенки, что приводит к другому жизнеопасному состоянию – перитониту.
Злокачественные опухоли тонкого кишечника подразделяются на:
— Аденокарцинома встречается редко, чаще бывает при болезни Крона, затрагивающей тонкую кишку, развивается в проксимальной части тощей кишки.
— Первичная злокачественная лимфома, которая исходит из подвздошной кишки и часто развивается при целиакии.
— Карциноидные опухоли чаще всего развиваются в аппендиксе, из них в 50% встречаются множественные опухоли, и в размере более 2 см метастазируют в близлежащие органы и ткани, чаще в печень. Клинически характеризуются кишечной непроходимостью, болями, кровотечениями.
— Саркома Капоши в 20% случаев может сочетаться с другими первичными злокачественными поражениями кишечника, такими как лимфоцитарный лейкоз, лимфосаркома, болезнь Ходжкина, аденокарцинома. Может быть затронут любой участок желудочно-кишечного тракта, и желудок, и тонкая кишка, и дистальная часть толстой кишки. Клиника соответствующая: иногда бессимптомная, но возможны кровотечения, понос, инвагинация.
Преимущества лечения перитонеального канцероматоза в МНИОИ имени П.А. Герцена – филиале ФГБУ «НМИЦ радиологии» Минздрава России
Программа лечения перитонеального канцероматоза определяется междисциплинарным консилиумом врачей, в который входят специалисты экспертного класса ФГБУ «НМИЦ радиологии» Минздрава России. Метод применения аэрозольной химиотерапии под давлением (PIPAC) был впервые испытан в Германии, а Московский научно-исследовательский онкологический институт им. П.А. Герцена — филиал «НМИЦ радиологии» Минздрава России еще в 2013 году стал вторым в мире центром, приступившим к изучению и внедрению данной методики. Проведённая за истекшие 6 лет масштабная научно-практическая работа позволила институту занять лидирующие позиции в этой области и первым в мире доказать целесообразность применения аэрозольной химиотерапии в качестве одного из основных методов лечения у пациентов, страдающих перитонеальным канцероматозом.
Методы диагностики
Обнаружить опухолевые узлы в печени помогают различные диагностические методики:
- Ультразвуковое исследование — самое быстрое, простое и доступное. Оно помогает обнаружить образования, которые могут быть раком, после чего врач направляет пациента на дальнейшее обследование для подтверждения диагноза.
- Компьютерная томография — высокоинформативный метод диагностики с применением рентгеновского излучения. Она помогает точно определить размеры, количество, местоположение метастазов в печеночной ткани. Одновременно с печенью можно провести компьютерную томографию грудной клетки: легкие являются вторым по частоте местом, где обнаруживаются отдаленные метастазы при раке сигмовидной кишки.
- Магнитно-резонансная томография обладает теми же преимуществами, что и КТ, но вместо рентгеновского излучения во время нее используется магнитное поле. Иногда МРТ помогает отличить злокачественные опухоли от доброкачественных без биопсии.
- Ангиография — рентгеноконтрастное исследование. В сосуды, питающие опухоль в печени, вводят контрастный раствор, после чего выполняют рентгенографию. Главным образом ангиографию проводят для того, чтобы разобраться, является ли опухоль операбельной, и правильно спланировать хирургическое вмешательство.
- ПЭТ-сканирование — современный золотой стандарт в поиске отдаленных метастазов, не только в печени, но и в других органах. Во время исследования в организм пациента вводят безопасный радиофармпрепарат, который накапливается в опухолевых клетках. Затем с помощью специального аппарата выполняют снимки, и на них хорошо визуализируются все опухолевые очаги. Позитронно-эмиссионная томография особенно информативна, когда ее сочетают с компьютерной томографией (ПЭТ-КТ).
Диагноз подтверждают с помощью биопсии: во время этой процедуры врач получает фрагмент опухолевой ткани и отправляет в лабораторию, где проводят цитологическое, гистологическое исследование. Материал можно получить с помощью иглы (пункционная биопсия), введенной в печень прямо через кожу под контролем УЗИ или компьютерной томографии. Иногда проводят лапароскопическую биопсию во время лечебной или диагностической лапароскопии. Иногда хирурги сначала удаляют опухоль, после чего ее исследуют в лаборатории. Если удаляется часть опухоли, такая биопсия называется инцизионной, если вся опухоль с окружающими тканями — эксцизионной.
Причины возникновения перитонеального канцероматоза
Перитонеальный канцероматоз является вторичным опухолевым поражением, результатом прогрессирования рака различной локализации. Наиболее часто поражение брюшины осложняется раком желудка, тонкого кишечника, поджелудочной железы, злокачественными опухолями яичников, матки, маточных труб, печеночноклеточным раком, реже — первичными опухолями брюшины (перитонеальная мезотелиома). В ряде случаев первичный очаг остается неустановленным.
Развитие перитонеального канцероматоза является поэтапным процессом. Первый этап – распространение опухолевых клеток из первичного очага поражения. Это связано с нарушением межклеточного взаимодействия и приобретением клетками опухоли подвижности. При этом эпителиальные клетки меняют фенотип на мезенхимальный, происходит деградация межклеточного матрикса. Распространение опухолевых клеток может происходить в ходе оперативного вмешательства. Их механическое отделение возможно при повреждении лимфатических или кровеносных сосудов. Попавшие в брюшную полость клетки опухоли мигрируют под действием силы тяжести, сокращений внутренних органов, имплантируются в местах повышенной резорбции: большом сальнике, в области слепой кишки, дугласовых карманах.
На втором этапе опухолевые клетки взаимодействуют с мезотелием брюшины. Механизмы адгезии определяются природой клеток, особенностями морфологии брюшины, а также наличием участков ее повреждения. Далее клетки закрепляются в мезотелии, происходит их горизонтальное распространение по поверхности перитонеума, а затем инвазивный рост – прорастание в базальную мембрану, соединительную ткань. Следующим этапом является стимуляция неоангиогенеза – обязательного фактора развития опухоли. Морфопатогенетические механизмы формирования канцероматоза брюшины еще недостаточно изучены, в связи с чем отсутствуют радикальные методы лечения.
Рак кишечника симптомы
Карцинома толстой кишки гормонально зависимая патология, нередко сосуществующая с другими проявлениями дисбаланса эндокринной продукции: нарушениями менструального цикла, кистами яичников, фиброзно-кистозной мастопатией, избыточным весом и повышенным давлением.
Известен вариант наследственного заболевания, манифестирующего одновременными или последовательными злокачественными новообразованиями молочной железы, яичников и кишечника.
Проявления злокачественного процесса в толстой кишке зависят от локализации опухоли и объема обструкции — перекрытия просвета кишечной трубки. При поражении опухолью прямой кишки возможны слизистые и кровянистые выделения при отсутствии геморроидальных узлов. Поперечно-ободочная кишка может давать боли около пупка на фоне вздутия, аналогичные признаки характерны для всех патологических процессов толстой кишки, и не специфичны для злокачественного.
После менопаузы анемия в анализе крови говорит о неблагополучии желудочно-кишечного тракта и может быть единственным признаком аденокарциномы, но совсем не ранней, а большой и кровоточащей.
От доброкачественного полипа кишки до клинически проявляющейся опухоли проходит несколько лет, если полип удалить, то и злокачественной опухоли не будет.
Самый действенный способ выявления ранней аденокарциномы толстой кишки — регулярное обследование с обязательной колоноскопией, одновременно диагностической и лечебной — обнаруженные полипы удаляются, что в разы уменьшает вероятность развития злокачественной опухоли.
Не самая приятная, но очень результативная процедура может пройти без проблем, если выполнять её в международной клинике Медика24 и под кратковременным наркозом.

