Одышка
Содержание:
- Причины пониженного пульса
- Внешние проявления и последствия синдрома обструктивного апноэ сна
- Механизм развития и критерии отличия
- Диагностика
- 1.Общие сведения
- Что делать при передозировке? Первая помощь
- Причины скопления
- 1.Общие сведения
- Типы бронхита
- 4.Лечение
- Диагноз
- 4.Лечение
- Определение болезни. Причины заболевания
- Подробнее о вегетососудистой дистонии
- Также в разделе
- Психогенная астма
Причины пониженного пульса
Несмотря на то, что показатели максимальной частоты можно назвать условными и индивидуальными, зависящими от ряда факторов (несомненно, в определённых границах), то пульс ниже 50-ти уд./мин. — признак наличия заболевания. Его снижение до сорока ударов несёт в себе угрозу для здоровья и жизни, поскольку головной мозг страдает от кислородного голодания. Если он не превышает сорока ударов в течение семи дней — это признак брадикардии, а при прогрессирующем снижении следует срочно обратиться за профессиональной медицинской помощью.
Почти все инициирующие факторы пульса ниже нормы имеют отношение к патологическим состояниям. Специалисты для удобства разделяют их на различные категории, ознакомиться с которыми можно в нашей таблице.
Категория причин
Чем проявлена?
Физиологические
Выделяют ряд естественных факторов и внешних воздействий, инициирующих низкий пульс при нормальном давлении. Такие состояния не являются опасными. Это:
Ночной сон — когда человек спит, все процессы в его организме замедляются, в том числе ритмы сердца и циркуляция крови. В то же время, если в помещении спёртый воздух, слишком холодно или жарко, сердцебиение может снизиться критически;
Температура воздуха: чем она ниже, тем ниже сердцебиение. Такой явление обусловлено защитными процессами организма, они не имеют отношения к переохлаждению или обморожению;
Перестройка гормонального фона в подростковом возрасте. В период с 12-ти до 17-ти лет частота пульса может составлять от 30-ти до 200 ударов. Подобное происходит из-за «встряски» в период перестройки организма, его взросления;
Профессиональные занятия спортом. У многих спортсменов настолько хорошо прокачана сердечная мышца, а само оно имеет увеличенный объём, что создаются предпосылки для развития так называемого «синдрома атлетического сердца», при котором частота пульса не превышает 50-ти уд./мин
Стоит сказать, что подобное явление не очень полезно для здоровья из-за кислородного голодания мозга, а также высокого риска опухолей сердца злокачественной природы и инфарктов.
Кардиологические
Причины низкого давления и низкого пульса могут крыться в слабости такого жизненно важного органа, как сердце. Они возникают при следующих заболеваниях:
Снижение местного кровоснабжения — ишемия;
Ишемический некроз тканей миокарда из-за дефицита кровоснабжения — инфаркт миокарда;
Синдром сердечной недостаточности вследствие декомпенсированного нарушения функции миокарда;
Первичное поражение сердечной мышцы невоспалительной природы вследствие дистрофических и склеротических процессов в сердечных клетках — кардиомиопатия;
Воспалительные процессы сердечной мышечной оболочки инфекционного, аллергического или ревматического характера — миокардит;
Врождённые и приобретённые пороки сердца вследствие анатомических особенностей, формирования рубцов, сбоев насосной функции.
Токсикологические
Низкое давление и низкий пульс могут развиться вследствие взаимодействия с токсическими веществами при:
Острой интоксикации ядами на производстве, потреблении пищи, содержащей их, лучевой терапии;
Самолечении с приёмом фармакологических препаратов, не назначенных врачом;
Дефицит или переизбыток в организме калия, натрия, магния из-за приёма витаминных комплексов, не подходящих в том или ином случае;
Соблюдении диет, не включающих в себя важные для организма углеводы, белки, витамины;
Злоупотребление алкогольными напитками, табакокурение, потребление наркотиками.
Сопутствующие патологические состояния
Комплекс функциональных расстройств вследствие сбоев регуляции сосудистого тонуса ВНС — вегетососудистая дистония;
Сбои в работе эндокринной системы — заболевания ЩЖ, надпочечников, сахарный диабет;
Снижение уровня эритроцитов и гемоглобина в крови — малокровие;
Болезни органов дыхания, характеризующиеся сужением трахеи вследствие воспалительных процессов;
Тяжёлые заболевания инфекционной этиологии, характеризующиеся блокировкой рецепторов, контролирующих работу аорты, и клапанов;
Отёки, кровоизлияния, новообразования добро- и злокачественной этиологии в полости черепа.
Низкий пульс у пожилых связан с возрастными изменениями организма. Нередко он развивается из-за сопутствующих болезней или естественного замедления обменных процессов организма.
Внешние проявления и последствия синдрома обструктивного апноэ сна
Основные признаки данного заболевания – ночной храп и избыточная дневная сонливость, которая является закономерным последствием связанных с апноэ нарушений сна.
Понятие сонливости достаточно субъективно. Поэтому длительно болеющие люди могут частично привыкнуть к своему состоянию и воспринимать его как ощущение усталости, разбитости или утомленности в течение дня, находя для себя объяснение этому в напряженном жизненном ритме и перегрузках на работе. Однако сонливость обычно становится очевидной, когда человек находится в расслабленном состоянии, и проявляется засыпаниями во время отдыха, чтения, просмотра телепрограмм, а в особо тяжелых случаях даже во время активной деятельности и при вождении автомобиля.
Но это не просто плохое качество бодрствования
Кислородное голодание головного мозга во сне в сочетании с сонливостью при бодрствовании приводят к тому, что у человека ослабевают память, внимание, скорость реакции. В результате этого пациенты с тяжелым апноэ сна не только начинают с трудом справляться со своей работой, но и намного чаще других людей подвержены автомобильным авариям, несчастным случаям на производстве и в быту.
Также часто встречаются следующие жалобы:
- повышенная подвижность во время сна;
- кошмарные сновидения;
- пробуждения, иногда с чувством нехватки воздуха;
- ночная изжога;
- учащенное мочеиспускание в ночные часы;
- потливость во сне;
- сухость и неприятный вкус во рту ночью и утром после пробуждения;
- утренние головные боли;
- снижение полового влечения и потенции.
Как уже говорилось выше, обструктивное апноэ крайне отрицательно сказывается на состоянии сердца и сосудов. Прямые последствия синдрома обструктивного апноэ сна включают:
- плохо поддающуюся традиционному лекарственному лечению артериальную гипертонию, в том числе с повышением артериального давления во время ночного сна;
- опасные сердечные аритмии;
- сердечную недостаточность;
- высокий риск инфаркта миокарда и инсульта.
Значительная часть смертей, в том числе внезапных, формально связанных с сердечно-сосудистыми проблемами, на самом деле является прямым или косвенным результатом недиагностированного и, следовательно, нелеченого обструктивного апноэ сна. Результаты многих научных исследований доказывают, что при тяжелой форме сонного апноэ вероятность смерти от сердечно-сосудистых заболевания возрастает в 4-5 раз.
Механизм развития и критерии отличия
Каждая деятельность, в том числе и дыхательная, регулируется определенным отделом головного мозга. В состоянии стресса и нервного перенапряжения центральная и периферическая нервная система выходят из строя. Теряется контроль над центром дыхания в головном мозге, распространяется перевозбуждение, в результате чего ускоряется дыхание.
Легкие переполняются воздухом, вызывая гипокапнию, то есть в крови чрезмерно увеличивается количество кислорода, а углекислый газ снижается ниже нормы. Такой дисбаланс газов и вызывает приступ психогенной одышки.
Несмотря на то что симптомы ее проявления схожи с истинной одышкой, все-таки существуют некоторые критерии, позволяющие ее дифференцировать:
Виды одышки
Критерии
Психогенная
Истинная
Причина
При обследовании внутренних органов не удается выявить
Патология сердца, почек, легких и др.
Телесные симптомы
Отсутствуют
Бледность или цианоз кожи, бочкообразная грудная клетка, отеки
Изменение положения тела
Не влияет на характер дыхания
Смена положения может облегчать или провоцировать патологический симптом. Особенно часто усиливается после физических нагрузок.
Характер нарушений
Непостоянный
Постоянный
Периодичность
Обостряется на погоду, в определенное время суток (у одних приступы случаются утром, у других – в ночное время)
Проявляется чаще весной и осенью.
Кашель
Не купируется медикаментозными препаратами
Купируется в ряде случаев медикаментозно
Переключение внимание
Все симптомы уходят, если перевести разговор в другое русло
Одышка сохраняется, связь отсутствует
Диагностика
Тщательный осмотр и не менее детальный сбор анамнеза и жалоб – важнейшие составляющие диагностики гипервентиляционного синдрома. Заболевание всегда вызывает большое количество жалоб на работу тех или иных систем и органов, что сразу может натолкнуть на мысль о гипервентиляционном синдроме. Однако окончательный диагноз возможно поставить лишь в случае, когда органические заболевания органов и систем, на которые жалуется пациент, исключены. Чтобы подтвердить их отсутствие, назначаются дополнительные процедуры: УЗИ органов брюшной полости, ЭКГ, УЗИ сердца, спирография и другие.
Тщательный опрос пациента обычно позволяет выявить определенные тревоги, высокое эмоциональное напряжение и прочие изменения. Это называется положительный психогенный анализ, который также наталкивает доктора на мысль о гипервентиляционном синдроме.
Выявить заболевание можно при помощи простого и бесплатного метода, не требующего специального оборудования. Пациенту необходимо часто и глубоко дышать в течение 5 минут. Если гипервентиляционный синдром действительно присутствует, то симптомы начнут проявлять себя. Так как при проявлении симптомов заболевания в выдыхаемом воздухе и крови уменьшается количество углекислого газа, после начала проявления симптоматики пациенту необходимо дышать воздухом с 5%-ным содержанием углекислого газа (в условиях клиники) или дышать в полиэтиленовый пакет. Это поможет избавиться от симптомов.
Исследователи в области медицины разработали уникальный опросник, по результатам которого можно диагностировать заболевание в 9 случаев из 10.
Диагноз гипервентиляционный синдром не может быть поставлен на основании одного конкретного симптома и по результатам дополнительных исследований, опровергающих проблему с беспокоящим органом или системой. Ведь нарушения дыхательной системы могут свидетельствовать и о наличии ряда других заболеваний, куда более страшных (сердечная недостаточность, бронхиальная астма и так далее). Только индивидуальный подход доктора к пациенту в сочетании с современными методиками исследования и полным комплексным обследованием помогут поставить единственно верный диагноз.
1.Общие сведения
Одышка (диспноэ) – отклонение частоты, глубины и/или ритмичности дыхания от аналогичных показателей здорового человека того же пола и возраста при тех же условиях. Несмотря на некоторую громоздкость данного определения, оно представляется достаточно полным и точным. Термин «одышка» кажется интуитивно понятным, что зачастую приводит к недоразумениям между врачом и пациентом, вкладывающими в это слово разный смысл.
Существует несколько классификаций одышки:
- инспираторная (на вдохе), экспираторная (на выдохе) и смешанная (затруднения в обеих фазах дыхательного акта);
- тахипноэ (учащенное поверхностное дыхание) и брадипноэ (редкое дыхание);
- физиологическая одышка (преходящая, обратимая интенсификация дыхания как адекватный приспособительный ответ организма на нагрузку, травму или объективно низкое содержание кислорода во вдыхаемом воздухе, что требует дополнительной оксигенации) и одышка патологическая (вызванная нарушениями проходимости воздухоносных путей, вредными привычками, сердечнососудистой недостаточностью, ожирением, заболеваниями легких, кроветворной системы и т.д.).
Данный материал посвящен такому виду диспноэ, как одышка в покое (иногда ее также называют одышкой покоя). В отличие от антонимической «одышки под физической нагрузкой», которую порой трудно отличить от нормальной физиологической реакции дыхательной системы, одышка покоя является значительно более неблагоприятным клиническим и прогностическим признаком.
Что делать при передозировке? Первая помощь
Прежде всего необходимо вызвать «скорую», обычно при этом необходима квалифицированная медицинская помощь, а порой и специальное оборудование. Есть значительные риски остановки дыхания и вследствие этого летального исхода.
До приезда «скорой»:
- если человек находится в сознании, не позволяйте ему уснуть: он должен постоянно разговаривать с вами, также можете трясти его за плечо, шлепать, щипать за ухо;
- если он уже в бессознательном состоянии, без промедлений уложите его на пол или иную твёрдую поверхность на бок (так, чтобы он не перекатывался на спину, под спину вы можете подложить подушку либо скрученные вещи);
- тщательно следите за дыханием, пульсом человека так, чтобы быть готовым оказать первой помощи при их прекращении;
- при рвоте не давайте человеку переворачиваться на спину, полость рта после рвоты рекомендуется очистить (можно намотать на пальцы платок, кусок ткани, бинт и т.п.);
- при остановке дыхания грудная клетка не двигается, сразу проверяйте пульс на шее, переходите к мерам реанимации.
Когда прибудет бригада медиков, сообщите им, что мог употреблять пациент, это помогает четче поставить диагноз, оказывать наиболее подходящую медицинскую помощь.
Причины скопления
Рассмотрим вопрос: из-за чего при раке происходит скопление жидкой массы в легких?
Отметим, что отек легкого далеко не всегда возникает при раковых патологиях. Врачи выделяют две группы причин возникновения данного состояния:
- Причины кардиогенные. Они связаны с дисфункцией сердца;
- Причины некардиогенные. Они связаны с иными заболеваниями и патологическими процессами, происходящими в организме. Сюда же отнесем и побочные эффекты после химиотерапевтического лечения.
При раковых патологиях могут развиться и те, и другие.
Если о причинах отека говорить более подробно, то перечислим самые частотные из них:
- Онкология;
- Заболевания, которые провоцируют пневмонию, сепсис, застои кровообращения;
- Передозировка лекарственных препаратов и наркотических средств;
- Последствия радиационного воздействия;
- Сердечные заболевания в стадии декомпенсации;
- Тромбоэмболия сосудов и капилляров, которыми легкие снабжены.
1.Общие сведения
Острая дыхательная недостаточность (ОДН) – быстро возникающее и нарастающее полиорганное кислородное голодание.
Недостаток кислорода, поступающего к органам и тканям, носит самостоятельное название гипоксия. Такой дефицит может быть сравнительно небольшим и длиться годами (хроническая гипоксия), вызывая ряд постепенно усугубляющихся нарушений здоровья. Но если гипоксия нарастает стремительно и превышает определенный критический уровень, это грозит катастрофой для всех систем организма. Мозг в этом случае получает интенсивные, «кричащие» аварийные сигналы буквально по всем нейронным каналам, однако при острой дыхательной недостаточности (и, как следствие, гипоксии) угнетается и дезорганизуется деятельность самой ЦНС; в результате то недолгое время, пока человек остается в сознании, протекает или пролетает на фоне панического ужаса перед скорой неминуемой смертью. Увы, этот психоэмоциональный форсаж, практически не контролируемый волей, имеет под собой все основания: смерть от удушья является одной из самых мучительных и наступает, в зависимости от степени недостаточности кислорода, за несколько минут или десятков минут. Близким к понятию «гипоксия» является более узкий и конкретный термин «асфиксия», под которым понимается невозможность или неспособность дышать, – результатом чего становится та же гипоксия.
Острая дыхательная недостаточность характеризуется высокой летальностью: по разным оценкам, до 40 и более процентов всех регистрируемых случаев. Независимо от причин, синдром ОДН является неотложным состоянием и требует немедленного медицинского вмешательства: чем позднее оказывается помощь, тем выше вероятность необратимых изменений, в том числе фатальных.
Типы бронхита
Мы уже говорили, что бронхит может быть острым и хроническим, но это не вся его классификация. Например, типология острого острой формы заболевания включает следующие виды:
-
По причине развития бронхита выделяют инфекционный, смешанный бронхит и бронхит как последствие ингаляционного воздействия. Инфекционный бронхит — заболевание, спровоцированное патологическим влиянием вирусов и бактерий. Как последствие ингаляций оно может развиться по причине химического фактора. Смешанный тип бронхита объединяет в себе несколько факторов, например, бактериальный и химический.
-
В зависимости от механизма развития заболевания выделяют первичный и вторичный типы бронхита. Первичный — самостоятельная патология, вторичный — следствие других заболеваний.
-
По локации поражения различают бронхиолит, трахеобронхит и бронхит, поражающий средние бронхи.
-
По характеру воспаления бронхит может быть гнойным (выделения гнойного характера) и катаральным (выделения слизистого характера).
-
По характеру нарушения вентиляции легких выделяют обструктивный и необструктивный бронхит. При обструктивной форме поражаются бронхиолы и мелкие бронхи. Для этого типа бронхита характерно длительное течение. При необструктивной форме отсутствует нарушение вентиляции легких, а само заболевание протекает в целом благоприятно для пациента.
-
В зависимости от характера протекания заболевания выделяют затяжной и рецидивирующий бронхит. Второй наиболее распространен среди детей дошкольного возраста.
При хронической форме выделяют:
- Первичный и вторичный бронхиты (развивается самостоятельно и является следствием заболеваний легких соответственно).
- В зависимости от характера выделений различают катаральный (слизистая мокрота), смешанный (слизисто-гнойная мокрота) и гнойный (гнойная мокрота) бронхиты.
- Бронхит с обструкцией и без нее.
- Дистальный и проксимальный типы бронхита (в зависимости от локации бронхиального поражения).
Также существует такое явление, как бронхит без температуры. Особенно оно распространилось в медицинской практике за последние годы. Симптомами бронхита без температуры могут стать сильная головная боль, апатия и одышка. Без температуры может протекать пластический бронхит. Он выражается в закупорке просвета бронха. Симптомами пластического бронхита являются кашель, боли, отдающие в бок, и спадение легкого либо его части. Как правило, данное заболевание развивается на почве аномалий развития лимфатических сосудов. Лечением бронхита любого типа и формы должен заниматься врач — при самостоятельном лечении вы рискуете получить серьезные осложнения.
4.Лечение
Терапия всегда направляется на устранение основного заболевания, или же, если его течение носит хронический характер, на купирование основной симптоматики и достижение качественной ремиссии. Диспноэ покоя практически не встречается как единственный и изолированный симптом; учитывая достаточную специфичность связанных с ней симптомокомплексов, первопричину удается установить, как правило, быстро, – после чего назначается адекватное профильное лечение.
Важно, однако, повторить: одышка в покое относится к числу тревожных симптомов, и чаще всего это признак (иногда первый) весьма серьезной патологии, требующей безотлагательного обследования и вмешательства. Поэтому появление такого рода дыхательных нарушений должно послужить поводом для срочного визита к врачу
Диагноз
Важную роль в диагностике Д. н. играют клин, симптомы, а также рентгенол, и инструментальное исследования, которые наряду с данными анамнеза позволяют выявить основное заболевание. При хрон. Д. н. большое значение имеют следующие исследования: спирография (минутный объем дыхания, дыхательный объем, частота дыхания, максимальная вентиляция легких, жизненная емкость легких, резервный объем вдоха и выдоха, объем форсированного выдоха за 1 сек.), пневмотахография (растяжимость легких, коэффициент сопротивления дыхательных путей, работа дыхания), нитрография (равномерность вентиляции легких), капнография (CO2 выдыхаемого и альвеолярного воздуха), миография (функция дыхательных мышц, структура дыхательного акта) и т. д. Большое значение имеет исследование газового состава и кислотно-щелочного равновесия артериальной, венозной и капиллярной крови, особенно при острой Д. н. Комплексное применение нескольких методов позволяет уточнить патогенез Д. н., выявить функциональное состояние аппарата внешнего дыхания и определить леч. тактику (см. Кислотно-щелочное равновесие, Легочная вентиляция, Пневмография, Пневмотахография, Спирография).
Дифференциальный диагноз проводят с сердечной недостаточностью, при к-рой в анамнезе и при обследовании обычно удается выявить заболевание сердца. Сердечная недостаточность начинается с тахипноэ, к-рое более четко связано с физ. нагрузкой и более стабильно, чаще сопровождается чувством сердцебиения. Для аускультативной картины Д. н. более характерны ослабление дыхания или сухие хрипы, а при сердечной недостаточности обычно появляются влажные хрипы в задних и нижних отделах легких, причем их локализация меняется в зависимости от положения больного. При сердечной недостаточности раньше возникают признаки застоя в системе малого и большого круга кровообращения (полнокровие легких, печени, отечный синдром). Состояние больных с сердечной недостаточностью улучшается при применении сердечных гликозидов и мочегонных препаратов. Однако дыхательная и сердечная недостаточность обычно осложняют одна другую, соответственно утяжеляя клиническую картину и затрудняя диагностику,,
4.Лечение
Магистральными направлениями являются восстановление проходимости воздухоносных путей, дыхательных движений, сердечной деятельности, сосудистого тонуса, объема и состава крови. Как правило, больного интубируют и подключают к аппарату ИВЛ (искусственной вентиляции легких), либо применяют кислородную маску, назальный катетер и т.п. Симптоматически вводят бронходилататоры, спазмолитики, анальгетики или анестетики, стимуляторы дыхания, кровезамещающие и другие составы по показаниям.
Принимаются меры по дренированию, устранению инородных тел и скопившихся субстанций, дезинтоксикации, десенсибилизации и т.д.
Прогноз всегда серьезный, – слишком многое зависит от причин, вызвавших ОДН, от сопутствующих обстоятельств и осложнений, от индивидуальных факторов, но главное, – от своевременности и адекватности оказания доврачебной и медицинской помощи.
Определение болезни. Причины заболевания
Обструктивный бронхит — это воспаление бронхов, которое сопровождается сужением их просвета (обструкцией), бронхоспазмом и нарушением проходимости воздуха. Проявляется одиночным, но достаточно частым кашлем, шумным, затруднённым дыханием и свистящими звуками на выдохе.
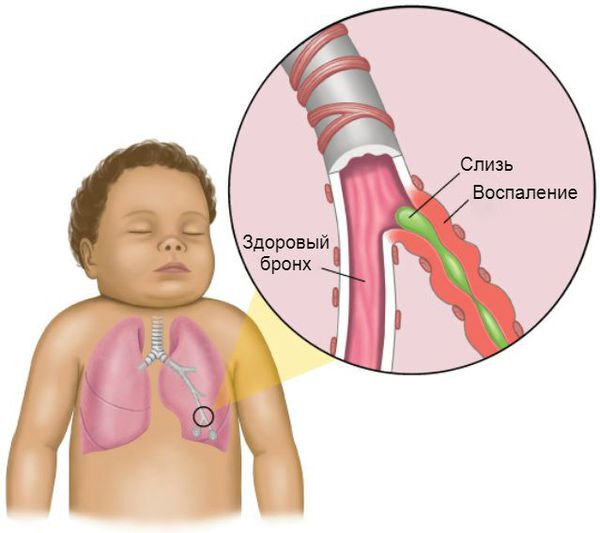
С обструктивным бронхитом сталкиваются дети любого возраста. В основном он возникает в период, начиная с 6 месяцев до 5 лет. Ему подвержены дети с ослабленным иммунитетом, аллергией, генетической предрасположенностью, повторными и затяжными ОРВИ.
Число заболеваний, протекающих с синдромом бронхообструкции, неуклонно растёт, хотя причины этого пока неясны. В России заболеваемость обструктивным бронхитом составляет 75-250 случаев на 1000 детей 1-3 лет, что на 2 порядка выше, чем при пневмонии. В амбулаторной практике США распространённость заболевания оценивается в 60-70 случаев на 1000 детей 0-2 лет, однако к 4-м годам и старше этот показатель резко снижается до 35 случаев на 1000 детей.
Чаще всего обструктивный бронхит развивается в ответ на респираторные вирусы, особенно на респираторно-синцитиальный вирус. Он является причиной болезни у 85 % детей до 6 месяцев и 28 % детей постарше. Реже заболевание вызывают другие респираторные инфекции:
- риновирусы — у недоношенных детей (особенно с бронхолёгочной дисплазией и находящихся на искусственном вскармливании);
- вирусы парагриппа 3-го типа — у детей 1-3 лет;
- аденовирусы — у детей 4-6 лет;
- вирусы парагриппа;
- энтеровирусы.
В последние 10-15 лет среди причин обструктивных форм бронхита часто регистрируют вирусы герпеса: цитомегаловирус, вирус Эпштейна — Барр и вирус герпеса 6-го типа. Также обструктивный бронхит нередко провоцируют грибковые инфекции, особенно если ребёнок регулярно находится в помещении с повышенной влажностью.
В преддошкольном и школьном возрасте заболевание могут вызвать бактерии: патогенные бактерии (микоплазмы и хламидии пневмонии), а также условно-патогенная флора, которая входит в состав нормальной микрофлоры дыхательных путей.
Нередко в развитии заболевания принимают участие сразу несколько вирусов, т. е. микст-инфекции. Они часто становятся хроническими, являясь главной причиной повторных ОРЗ.
Рецидивы обструктивного бронхита обычно возникают на фоне глистной инвазии или хронической инфекции — тонзиллита, кариеса, синусита и др.
Развитию обструктивного бронхита могут предрасполагать факторы риска:
- Отягощённое течение беременности и родов, недоношенность младенца, внутриутробное инфицирование плода, поражение центральной нервной системы на последних неделях беременности, во время или после родов, раннее искусственное вскармливание, дистрофии.
- Особенности, свойственные детям до 3 лет: незрелость иммунной системы, обильное кровоснабжение лёгочной ткани, повышенная проницаемость сосудов, малый диаметр и рыхлость подслизистого слоя бронхов, повышенная податливость их хрящей, вязкость бронхиального секрета, недоразвитие гладкомышечной и эластической ткани.
- Долгое пребывание малыша в горизонтальном положении, более длительный сон, частый плач.
- Употребление алкоголя, пассивное и активное курение во время беременности или кормления — всё это подавляет иммунитет младенца, тормозит созревание и развитие его центральной нервной системы.
- Неблагоприятные факторы внешней среды: воздействие аммиака, хлора, сернокислого газа, окиси углерода, различных кислот, угольной и цементной пыли.
- Частые переохлаждения из-за чрезмерно низкой температуры воздуха в районах крайнего Севера, повышенная влажность и другие факторы, связанные с климатом и географией.
- Аллергический фактор: повышенная чувствительность к продуктам, домашней пыли и шерсти животных. В таких случаях обструктивному бронхиту может сопутствовать аллергический дерматит, ринит и/или конъюнктивит.
Подробнее о вегетососудистой дистонии
Это — синдром, сопровождаемый нарушением работы вегетативной нервной системы и функциональными сбоями со стороны многих органов. Вегетососудистая дистония не является отдельным заболеванием, а считается комплексом симптомов различной этиологии.
Впервые подобное состояние было описано в 1918 году в Америке врачом Б. Оппенгеймером, который назвал его «нейроциркуляторная астения». В советское время синдром назвали вегетососудистой дистонией.
В современном мире его проявления объединили названием «нейроциркуляторная дистония». По классификации МКБ-10 это выражается понятием «соматоформная дисфункция вегетативной нервной системы».
Симптомы подобного состояния достаточно разнообразны:
- боли в области сердца, ощущения сердцебиения;
- нарушения акта дыхания в виде одышки или удушья, нехватки воздуха;
- постоянные головные боли, головокружения;
- плохой сон;
- боли в суставах, мышцах;
- быстрая утомляемость, слабость, недомогание, потеря сознания;
- судорожные подергивания рук и ног, тремор;
- нарушение терморегуляции;
- субфебрилитет до 37°;
- повышенное потоотделение, ощущения жара, сухость во рту.
Конечно, подобные проявления ВСД могут иметь реальные причины: хронические инфекции, интоксикация, гипоксия, пренатальные и постнатальные поражения, остеохондроз шейного отдела позвоночника с нарушением кровоснабжения мозга.
Но чаще всего такие симптомы становятся проявлением нервно-психических нарушений: истеричности, мнительности, повышенной впечатлительности, нервной истощенности.
Способствуют этому и разного рода события, которые вызывают эмоциональное перенапряжение и выводят нервную систему из равновесия. В этом случае к ряду симптомов присоединяются и другие, говорящие о психическом дисбалансе:
- чувство тревоги;
- навязчивые мысли и фобии;
- страх смерти;
- ощущение, что сходишь с ума;
- неверие в реальность происходящего.
Скорее, именно нервные расстройства вызывают болезненные и неприятные ощущения в других органах. Этот факт подтверждается тем, что при обследовании органических нарушений в заявленном органе не фиксируется.
В ситуациях, когда нервное напряжение выходит за пределы допустимого и нарушается психическое состояние, поможет Афобазол. Препарат относится к анксиолитикам, то есть, обладает способностью устранять тревогу. Вместе с ней уходит раздражительность, чрезмерная озабоченность и беспочвенные опасения.
Снимая нервное перенапряжение, препарат помогает расслабиться, снизить беспокойство и наладить сон, устраняет навязчивые страхи. С нормализацией работы нервной системы пропадают симптомы нарушения работы внутренних органов. Кроме этого, улучшаются когнитивные функции: память и концентрация внимания.
Также в разделе
| Синдром Леффлера Синдром Леффлера — аллергическая болезнь, при которой в периферической крови увеличивается чисто эозинофилов, в одном или двух легких образуются… | |
|
Пневмоторакс: симптомы, лечение Пневмоторакс — попадание воздуха в плевральную полость, из-за чего происходит частичный или полный коллапс легкого. Развитие пневмоторакса спонтанное или… |
|
| Легочная чума Легочная чума — заболевание легких, передающееся воздушно-капельным путем, с развитием в легких множественных очагов воспаления. Заболевание известно также… | |
| Бронхообструктивный синдром Бронхообструктивный синдром — клиническое проявление острой дыхательной недостаточности вентиляционного типа, в патогенезе которого на первом месте стоит… | |
| Воспаление легких Воспаление легких — заболевание, которое характеризуется воспалительным процессом в ткани легких и отражается на всей дыхательной системе человека…. | |
|
Силикоз Силикоз — заболевание, которое вызвано вдыханием некристаллизованной кварцевой пыли, и проявляется узловым легочным фиброзом. Силикоз, который проходит в… |
|
| Плевральный выпот Плевральный выпот – это накопление жидкости в плевральной полости. В зависимости от причины возникновения выпотов, различают транссудаты и экссудаты. Они… | |
| Апноэ во сне Апноэ во сне — эпизоды частичного и/или полного закрытия верхних дыхательных путей во время сна, что приводит к более чем 10-секундному прекращению акта… | |
| Дыхательная недостаточность Дыхательная недостаточность — синдром, который возникает на фоне или вследствие целого ряда болезней дыхательных органов (протекающих как в хронической,… | |
| Антракоз легких Антракоз легких — заболевание, известное также как пневмокониоз рабочих угольной промышленности, вызванное вдыханием угольной пыли. Пыль откладывается в… |
Психогенная астма
Вообще, бронхиальная астма относится к патологии дыхательной системы. Ее развитие связано с изменением структуры бронхов на фоне иммунных сбоев, то есть является вполне конкретным заболеванием, к этиологии которого психические факторы не имеют отношения.
У людей, страдающих данным недугом, может развиться такое состояние, как психогенная астма. Это случается, когда приступы удушья – основного симптома болезни, провоцируются нервным перенапряжением, как положительным, так и отрицательным, тогда как в обычных случаях это происходит под действием холода, инфекций или физических нагрузок.
Под действием сверхэмоций происходит выброс гистамина. Это один из главных медиаторов воспаления. Он вызывает спазм бронхов. Как результат – сухой кашель, одышка и приступ удушья.
Часто психогенная астма развивается у женщин в менструальный период и у детей, чья психика еще довольно нестабильна, очень чувствительна.

