Невролиз и декомпрессия нерва
Содержание:
- Причины бурсита плечевого сустава
- Симптомы неврита лицевого нерва
- Причины воспалительного поражения тройничного нерва
- Направление пациентов к специалисту невропатологу
- Симптомы патологии
- Диагностика и лечение
- Диагностика НЛН
- Наши врачи
- Эффективное лечение лицевой невропатии
- Лечение нейропатии отводящего нерва
- Патогенез заболевания
- Диагностика
- Критерии улучшения
- Ведение пациентов с посттравматической сенсорной невропатией
- Алгоритм ведения пациента в поздней фазе (через 3-7 дней)
Причины бурсита плечевого сустава
Причины
- Удар, толчок, травмы
- Перенагрузки, прежде всего вовремя поднятия руки
- Однообразные движения
- Зрелый возраст
- Неправильная осанка
- Импиджмент синдром
- Диабет
- Кальциноз предплечья
Развитию бурсита плечевого сустава способствуют несколько обстоятельств.
Одной из самых распространённых причин являются повреждения структуры плеча (травмы). Падение или удар плеча могут спровоцировать кровоизлияние в бурсу и воспаление слизистой оболочки. Несмотря на то, что со временем организм сокращает содержание крови в бурсе, воспаление слизистой оболочки с внешней стороны слизистой сумки остается надолго. Так, из обычной травмы образуется хронический бурсит околосуставной сумки плеча. Эту форму воспаления медики называют «травматический бурсит».
Следующей причиной бурсита является повторное давление либо осуществление чрезмерных нагрузок на плечо. В данном случае слизистая сумка воспаляется вследствие повторных небольших повреждений, влекущих за собой такие же результаты, как и удар плечом о твердую поверхность. Маляры, монтеры или люди, профессия которых связана с поднятием рук над головой страдают данной патологией чаще других. Спортсмены, осуществляющие мощные движения над головой, например теннисисты либо бадминтонисты, рассказывают о таких же симптомах.
С возрастом увеличивается вероятность развития бурсита вследствие травматических повреждений или чрезмерных нагрузок.
Неправильная осанка является еще одним основанием воспаления синовиальной сумки плеча. При сильном нагибании туловища вперед лопатка тянется к верху, что сужает пространство под акромионом. Если пациент приходит к врачу с такими жалобами, то у него диагностируют импиджмент синдром плечевого сустава и направляют на лечение. Если подакромиальная область сужена на протяжении долгого времени повышается механическое давление на субакромиальную околосуставную сумку и сухожильный аппарат, отвечающий за подвижность плеча (вращательная манжета).Взаимодействие данных факторов и способствует развитию воспалительного процесса внутри синовиальной сумки.
Давно вылеченный бурсит также может способствовать появлению воспаления синовиальной сумки плеча.
Нарушения метаболизма плечевого сустава тоже могут вызвать бурсит: Кальциноз предплечья (кальцинирование сухожилия надостной мышцы) часто появляется одновременно с бурситом. Отложения кальция в сухожилии надостной мышцы может привести к разрыву вышележащей субакромиальной бурсы и родолщжительному воспалению синовиальноой сумки.
Для импиджмент синдрома характерно трение сухожилий вращательной манжеты об акромион, который является так называемой крышей плечевого сустава. Помимо этого во время плечелопатпчного периартрита на акромиальном отростке ключицы образуются костные шпоры (остеофиты), провоцирующие разрывы и воспланеия слизистой сумки плеча.
Симптомы неврита лицевого нерва
Чаще всего неврит лицевого нерва прогрессирует постепенно. Сначала возникает боль позади одного уха, а через пару дней становится отчетливо заметна асимметрия лица. Со стороны пораженного нерва опускается уголок рта, исчезает носогубная складка, и все лицо перекашивается на здоровую сторону. Зачастую пациент не может закрыть один глаз – при попытке глаз просто поворачивается вверх.
Ослабление мышц проявляется тем, что пациент не может оскалиться, улыбнуться, приподнять бровь, вытянуть губы трубочкой и вообще совершать любые мимические движения.
Также на больной половине у пациента наблюдается «заячий глаз», или лагофтальм – белая склера между радужкой и нижним веком. Возможно слезотечение или наоборот, сухость глаза. Изредка возникает симптом «крокодиловых слез» — из-за постоянной сухости глаз слезотечение открывается при приеме пищи.
Передняя часть языка, за которую тоже отвечает лицевой нерв, становится абсолютно нечувствительной к вкусовым ощущениям, либо ощущения становятся сильно притупленными. Возможно обильное слюноотделение. Иногда на фоне неврита развивается гиперакузия – повышенная слуховая чувствительность, то есть ухо с больной стороны может воспринимать обычные звуки более громкими.
Вообще клиническая картина неврита лицевого нерва может несколько различаться в зависимости от того, какое именно места нерва поражено:
- Если патология затронула только ядро, то из всех симптомов наблюдается лишь слабость лицевых мышц;
- Если процесс локализуется в мосту головного мозга, то в него вовлекается и отводящий нерв, из-за чего парез лица сочетается со сходящимся косоглазием;
- Если нерв поражается в области выхода из ствола головного мозга, то возможно также поражение слухового нерва, что и провоцирует нарушения слуха. Также слух может быть нарушен при невриноме в районе внутреннего слухового входа;
- Если патология локализуется в костном канале в пирамиде височной кости, то кроме мимического паралича наблюдается гиперакузия, нарушения слюноотделения и вкуса, сухость глаз;
- Если поражается место от отхождения стремянного нерва до отхождения каменистого нерва, то наблюдается не сухость глаз, а напротив, слезотечение.
Также несколько различаются симптомы заболевания в зависимости от того, какая причина спровоцировала неврит лицевого нерва;
- Если неврит вызван свинкой, то наблюдается повышение температуры, головная боль, слабость, ломота в конечностях, а также увеличение слюнных желез;
- При хроническом отите наблюдаются также стреляющие боли в ухе;
- При синдроме Мелькесона-Розенталя, который является наследственной патологией, неврит обычно сочетается с плотным отеком языка и складчатым языком.
В двух процентах случаев неврит лицевого нерва поражает оба лицевых нерва сразу, то есть мимические мышцы парализуются сразу на всем лице.
Актуальные акции стоматологий
50%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
7%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
30%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
20%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
5%
Предложение ограничено
Подробнее
20%
Предложение ограничено
Подробнее
20%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Осталось: 3 недели
Подробнее
10%
Предложение ограничено
Подробнее
Предложение ограничено
Подробнее
Осталось: 3 недели
Подробнее
Причины воспалительного поражения тройничного нерва
Факторами, способствующими воспалению тройничного нерва, считаются:
- хирургические вмешательства на челюстных костях;
- переломы основания черепа, нижней и верхней челюстей;
- опухоли;
- сложное удаление зубов;
- переохлаждение;
- операция на верхнечелюстной пазухе;
- неграмотно проведенная анестезия;
- неправильно выполненное зубное протезирование;
- обменные нарушения;
- наличие инородных тел, раздражающих нервный ствол или травмирующих нервные окончания;
- бактериальная или вирусная инфекция;
- различные типы интоксикации организма;
- гиповитаминоз;
- ослабление иммунитета.
Направление пациентов к специалисту невропатологу
В определенных ситуациях пациенты должны быть направлены к практикующему невропатологу, имеющему опыт оценки и лечения повреждений нервов:
- при подозрении на пересечение нерва во время операции — немедленно направить к специалисту по микрохирургии;
- в случае выявления у пациента дизестезии или полной анестезии при первом осмотре после операции, пациент должен быть направлен к невропатологу/микрохирургу, т. к. незамедлительное хирургическое вмешательство может обеспечить наилучшие шансы на нейросенсорное восстановление.
Если у пациента имеется небольшая невропатическая область, умеренная анестезия или парестезия и пациент сообщает о минимальном влиянии этих нарушений на качество жизни, необходимо дать достаточно времени для возможного нейросенсорного восстановления. Если в течение двух-трёх месяцев явления парестезии не улучшились, необходимо направить пациента к специалисту по травме нерва.
Симптомы патологии
Нарушения, которые происходят в организме человека при этой патологии, затрагивают различные области. Степень поражения зрительного нерва также может быть разной у каждого пациента. Многое зависит от иммунной системы, общего состояния организма. Иногда бывает так, что нейропатия поражает глазодвигательный нерв полностью. В некоторых случаях происходит частичное нарушение его функций
Поэтому врачу очень важно детально проанализировать симптомы, которые могут быть разнообразны. К основным признакам недуга относятся:
- опущение века;
- болевые ощущения в глазах;
- неподвижность глазного яблока;
- снижение остроты зрения;
- расширенные зрачки;
- диплопия.
Распространенным следствием нейропатии отводящего нерва является гетеротропия. Обычно у пациента развивается сходящееся косоглазие. Чаще это происходит при запущенных формах патологии. Некоторые люди жалуются на повышенное давление, которое часто возникает из-за нарушений работы мозга. Головные боли — еще один распространенный признак этого недуга. Часто бывает так, что пациенты не обращают внимания на недомогание и связывают его с продолжительной зрительной работой.
Диагностика и лечение
К основным методам диагностики относят:
- КТ или МРТ (магнитно-резонансная томография), которые позволяют исключить другие причины боли и выявить васкулярную компрессию корешка тройничного нерва;
- рентгенография придаточных пазух носа для выявления хронических воспалительных и других патологических процессов;
- консультация невропатолога;
- ОПТГ (ортопантомограмма), для оценки ширины костных каналов;
- консультация стоматолога;
- общий анализ крови.
Лечение невралгии включает следующие основные методы:
- медикаментозное;
- оперативное лечение.
Медикаментозная терапия подбирается в индивидуальном порядке для каждого пациента в зависимости от степени выраженности патологии. Оперативное лечение рекомендуется при отсутствии клинического эффекта от проведенной медикаментозной терапии.
Диагностика НЛН
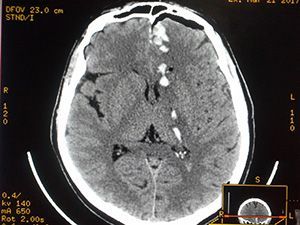
КТ головного мозга
Стоимость: 6 000 руб.
Подробнее
При подозрении на лицевую невропатию необходимо как можно быстрее обратиться к врачу-неврологу. Схожую с НЛН симптоматику имеют и другие заболевания. Чтобы не ошибиться, невролог назначает стандартные обследования.
- Лабораторные анализы Кровь, моча, глюкоза крови, серологические реакции (антиген-антитело) при подозрении на инфекцию
- Рентгенография органов грудной клетки Выявляет туберкулез, опухолевый процесс, рубцы и уплотнения
- и головного мозга МРТ выявляет возможные патологические процессы в основании головного мозга, КТ – для исследования височной кости
- Электронейромиография Выясняет скорость проведения нервного импульса в мышцах, выявляет соединительнотканное перерождение нервного волокна
- Консультация терапевта, , энодокринолога, инфекциониста При наличии сопутствующих заболеваний
Когда диагностика закончена, никаких сомнений не остается.
Электронейромиография (ЭНМГ) — обязательно проводят как можно раньше, чтобы определить тяжесть заболевания и прогноз.
Этот метод устанавливает, какая часть нерва больше повреждена – миелиновая оболочка или центральный аксон. Повреждение миелиновой оболочки прогностически более благоприятно, потому что она в большинстве случаев восстанавливается. Аксональные повреждения намного серьезнее.
Наши врачи

Панков Александр Ростиславович
Врач-невролог
Стаж 40 лет
Записаться на прием

Новикова Лариса Вагановна
Врач-невропатолог, кандидат медицинских наук, врач высшей категории
Стаж 39 лет
Записаться на прием
Эффективное лечение лицевой невропатии
Если нет сопутствующих тяжелых заболеваний, то лечение проводится амбулаторно. Занимается лечением врач-невропатолог, который в зависимости от конкретного случая может назначить кортикостероиды, противовоспалительные, противоотечные, противовирусные и другие препараты. Цель медикаментозного лечения – максимально улучшить кровоток, нормализовать отток венозной крови и лимфы в тканях вокруг пораженного нерва.
Чтобы не высохла роговица глаза, пока веки не смыкаются, назначаются увлажняющие капли, повязка на ночь, темные очки для ношения днем.
Днем выполняют тейпинг (подтягивание) кожи и лицевых мышц лейкопластырем со здоровой стороны на больную. Это делают перед едой, речью, питьем, другими активными мимическими действиями. Начинают с нескольких минут и доводят до 2-3-х часов, чтобы облегчить пережевывание пищи, улучшить речь.
Дважды в день нужно проводить гимнастику для здоровых мимических мышц. Это смех, активное мимическое выражение эмоций (печаль, удивление), а также произнесение букв с участием мышц рта – «п», «б», «м», «в», «ф», «у», «о».
Иглорефлексотерапия
- Стоимость: 3 000 руб.
- Продолжительность: до 20 минут
Подробнее
- С 5-6 дня начинают применять физиотерапевтические методы лечения. Назначают УВЧ длительностью 10 процедур, применяют ультразвуковой фонофорез с гидрокортизоном, тренталом, прозерином, эуфиллином.
- При необходимости назначают электронейростимуляцию – достаточно эффективный метод, чтобы улучшить проводимость нервного волокна и вернуть утраченную двигательную функцию.
- Хороший эффект даёт иглоукалывание.
- При неблагоприятном течении, приводящем к развитию контрактуры, назначают препараты, которые расслабляют мышцы и снимают спазм – мидокалм, сирдалуд.
- Через неделю от начала болезни можно начинать массаж. Массируют воротниковую зону и здоровые мышцы лица, движения мягкие и щадящие.
Прогноз в целом благоприятный, статистика такова: 70% заболевших выздоравливают полностью, у 10% имеются остаточные малозаметные контрактуры, у 20% остаются парезы.
Неврологи ЦЭЛТ, а при необходимости и другие специалисты нашей клиники помогут вам даже в самом сложном случае невропатии лицевого нерва. Все застарелые заболевания будут качественно пролечены. Совместно с косметологами разработаны методики улучшения симметрии лица в случаях необратимого повреждения лицевого нерва. Все это поможет достичь приемлемого уровня здоровья.
- Невралгия тройничного нерва
- Эпилепсия
Лечение нейропатии отводящего нерва
Терапия патологии во многом зависит от причин ее возникновения. Основа лечения этого недуга — укрепление мышц глазного яблока. Это позволяет активизировать кровоток. Для этой цели окулисты назначают глазные капли, среди них:
- «Тауфон»;
- «Ирифрин»;
- «Эмоксипин»;
- «Вита-Йодурол»;
- «Визиомакс».
При возникновении болевых ощущений врачи назначают следующие лекарственные средства:
- «Тегретол»;
- «Финлепсин»;
- «Амелотекс»;
- «Дексалгин»;
- «Баклосан»;
- «Рекокса»;
- «Тимонил».
Эти препараты оказывают и обезболивающий, и противовоспалительный эффект, снимают спазм мышечной мускулутары, понижают возбудимость нервных волокон. Любые лекарственные средства должны быть назначены врачом. Он подберет поддерживающую суточную дозу, регулярность приема.

Хороший эффект оказывают физиопроцедуры, например, электрофорез. Для его проведения врачи используют лекарственный препарат «Нейромидин». Он улучшает и стимулирует проведение импульса в нервной системе. Лечение нейропатии часто включает в себя ношение окклюзионных повязок, очков-тренажеров. В детской терапии окулисты часто используют стереокартинки, которые предлагают рассмотреть пациентам на мониторе компьютера.
Очень важно поддерживать в тонусе мышцы глазного яблока. Для этого врачи рекомендуют пациентам выполнять гимнастику для глаз
Существуют специальные комплексы, которые направлены на лечение нейропатии отводящего нерва. Большинство из них включает такие упражнения, как зажмуривание, поочередное подмигивание, движения глазами в правую сторону.
Патогенез заболевания
Отводящий нерв глаза входит в категорию волокон центральной нервной системы. Его основная функция — обеспечение подвижности зрительных органов. Нерв отвечает за движения глазных яблок, век, расширение и сужение зрачка. При нейропатии отводящего нерва происходит сбой в работе глазодвигательных мышц, нарушается связь с центральной нервной системой организма. Благодаря работе отводящего нерва человек может смотреть по сторонам, не поворачивая головы. Нарушение функционирования приводит к офтальмологическим патологиям, самой распространенной среди которых является страбизм — косоглазие.
Поражения отводящего нерва становятся причиной того, что глазное яблоко не может равномерно двигаться в разные стороны. Проблемы возникают при движении зрачка в противоположную сторону от переносицы. Подвижность прямой боковой мышцы глаза нарушена. Это приводит к развитию сходящейся формы гетеротропии, так как внутренняя мышца «перетягивает» глазное яблоко на себя. Люди, которые столкнулись с этой проблемой, мучаются от головокружения, диплопии — двоения изображения, утрачивают ориентацию в пространстве.

Косоглазие — это не единственная проблема, с которой может столкнуться человек, страдающий нейропатией отводящего нерва. Особенно опасна эта патология в детском возрасте. Часто она становится причиной развития амблиопии. Это состояние часто называют «ленивым глазом». Недуг возникает из-за того, что органы зрения не участвуют в зрительном процессе одновременно. На фоне нейропатии часто развивается парез — периферический паралич. Это заболевание входит в группу неврологических. Для него характерно повреждение лицевого нерва, нарушение мимики, сбои при выработке слезной жидкости.
Диагностика
Для того, чтобы поставить диагноз, врач проводит обследование по следующей схеме:
Расспрос пациента. Интерес для специалиста представляют жалобы, условия появления неприятных симптомов, длительность течения болезни, ранее проводимое лечение и его эффективность.
Внешний осмотр и пальпация
Гнатолог осматривает лицо пациента, уделяя внимание области расположения ВНЧС. Ощупывая суставы, можно получить представление о его строении, состоянии его тканей.
Стоматологический осмотр
Проводится выявление аномалий окклюзии и степень их выраженности.
Рентгенологическое исследование. На снимках видны костные образования, образующие сустав. По их взаимному расположению можно установить наличии вывихов и подвывихов, а по толщине суставной щели судить о состоянии хрящевого диска.
Критерии улучшения
Одним из ключевых критериев улучшения состояния является значительное уменьшение размера невропатической области сенсорного дерматома, выявляемое во время контрольных нейросенсорных обследований, что свидетельствует о самостоятельном восстановлении нерва, которое в большинстве случаев является частичным.
В случаях невропатии язычного нерва распространенной картиной является остаточная невропатическая область на боковой поверхности языка, прилегающая к зубам.
После использования 5% лидокаинового пластыря пациенты с IANI должны отмечать снижение среднего уровня боли по анкете PainDetect в среднем в два раза.
Снижение уровня парестезии обычно сопровождается улучшение механосенсорной функции, что в конечном итоге приводит к общему улучшению качества жизни таких пациентов, однако очень важно информировать пациентов, что лечение может не полностью восстановить механосенсорные функции такие как прием пищи, питьё, артикуляция и др., или специальные сенсорные функции, т. е
вкус.
Пациентам, имеющим проблемы с речью очень важно предоставить доступ к логопедической помощи. Специалист по клинической психологии может помочь пациентам справиться с болью и позволить пациенту вести как можно более нормальную жизнь, однако нужно понимать, что клинический психолог не может снизить собственно уровень воспринимаемой боли
Специалист по клинической психологии может помочь пациентам справиться с болью и позволить пациенту вести как можно более нормальную жизнь, однако нужно понимать, что клинический психолог не может снизить собственно уровень воспринимаемой боли.
Хирургическое вмешательство в последней фазе (спустя 3–6 месяцев после повреждения нерва) должно быть последним вариантом выбора и только в случаях, когда динамика большой невропатической области минимальная или полностью отсутствует, сохраняется плохая механосенсорная функция и умеренный или высокий уровень ежедневной боли. После репаративной операции может произойти обострение в виде усиления боли от периодической до постоянной, о чем пациенты должны быть предупреждены заранее и иметь возможность согласиться или отказаться от операции.
Ведение пациентов с посттравматической сенсорной невропатией
Консультация пациента с посттравматической сенсорной невропатией обычно требует минимум 30–40 мин времени.
- Необходимо тщательно и подробно собрать историю болезни, включающую:
— дату и происхождение повреждения нерва;
— самооценку пациентом нейросенсорной функции с точки зрения изменения чувствительности: гиперестезия, гипостезия, анестезия;
— самооценку пациентом нейрогенного дискомфорта и регулярной боли: парестезия, дизестезия, аллодиния, дисгевзия, агевзия (потеря вкуса);
— психологический скрининг;
— функциональный скрининг (влияние на повседневную жизнь). - Необходимо провести серию стандартизированных тестов нейросенсорных функций, путём картирования оценить размеры невропатической области, определить характер функциональных проблем и оценить уровень боли. Оценка боли проводится по визуальной аналоговой шкале, где 0 — отсутствие боли, а 10 — худшая из возможных.
- Оценить процент невропатической области экстраоральных и интраоральных дерматомов, где 100% экстраорального дерматома – это вовлечена в изменения вся экстраоральная область кожи, иннервируемая нижним альвеолярным нервом на поврежденной стороне, 100% интраорального дермотома – поражена вся слизистая в области иннервации язычного нерва на поврежденной стороне.
- Информировать пациента о диагнозе, степени повреждения, вероятной причине и постоянстве повреждения.
- Обсудить возможные стратегии симптоматического и этиологического лечения и ожидания относительно такого лечения. Информировать пациента о том, как его симптомы объясняются современным пониманием нейробиологии (например, холодовая аллодиния).
- Необходимо пациенту предоставить возможность телефонной связи с врачом.
Важно дифференцировать посттравматическую невропатию с невропатией тройничного нерва связанной со злокачественным новообразованием, рассеянным склерозом, серповидноклеточной анемией, с неврологическим заболеванием, алкоголизмом, травмой, диабетом, ВИЧ, постгерпетической невралгией, инсультом или химиотерапией. Варианты ведения пациентов с посттравматической невропатией будут зависеть от понимания механизмов и продолжительности травмы, выявленных симптомов и пожеланий пациентов
Варианты ведения пациентов с посттравматической невропатией будут зависеть от понимания механизмов и продолжительности травмы, выявленных симптомов и пожеланий пациентов.
Тактики ведения пациентов включают:
Утешение и наблюдение.
Медикаментозное лечение (стероидные гормоны, комплекс витаминов В и НПВП-нестероидные противовоспалительные препараты) на ранних этапах направлено на минимизирование развития воспалительного ответа при повреждении нерва и способствует его восстановлению. При наличии локальной боли существуют доказательства в отношении местного использования пластыря с 5% лидокаином и локальных инъекций клоназепама. Инъекции ботулинического токсина типа A (ботокс) при очаговой нейропатической боли имеют ограниченный успех.
Психиатрическая и психологическая поддержка в форме когнитивно-поведенческой терапии и основанная на результатах психометрических анкет, в том числе опроснике PainDETECT
Очень важно убедить пациентов с постоянным повреждением нерва в том, что их состояние не ухудшится, но и не улучшится, и что такое состояние не предрасполагает к развитию какой-либо другой патологии в этой области. Также очень важно объяснить пациенту патологическую физиологию повреждения нервных волокон и честно рассказать, как трудно такое состояние лечить.
В случаях хронической боли системное назначение прегабалина, окскарбазепина, венлафаксина илинортриптилина.
Хирургическое лечение раннее или отсроченное, декомпрессия или создание прямого анастомоза.
В случаях невропатической боли тройничного нерва могут быть эффективными альтернативные стратегии лечения боли такие как транскожная электронейростимуляция (TENS), иглоукалывание, низкоуровневая лазерная терапия, миогимнастика.
Логопедическая помощь.
Наблюдение и оценка динамики состояния по следующим результатам: уменьшение боли, улучшение функциональности и способности пациента справляться с ятрогенной посттравматической невропатией.
Как правило пациентам необходим комплексный подход к лечению невропатии, базирующийся на болевых, функциональных и психологических проблемах, с которыми пациент сталкивается. Juodzbalys G, Wang HL, Sabalys G. Injury of the Inferior Alveolar Nerve during Implant Placement: a Literature Review. J Oral Maxillofac Res 2011 Apr 1;2(1):e1.
Алгоритм ведения пациента в поздней фазе (через 3-7 дней)
Уже через три-семь дней после повреждения нерва, невропатия вероятнее всего будет постоянной и показано комплексное лечение. Coulthard P, Kushnerev E, Yates JM, Walsh T, Patel N, Bailey E, Renton TF. Interventions for iatrogenic inferior alveolar and lingual nerve injury. Cochrane Database Syst Rev 2014 Apr 16;(4):CD005293.
По мнению многих клиницистов у пациентов с нейропатией IAN в позднем послеоперационном периоде показаний к удалению имплантатов нет, поскольку сам имплантат больше не имеет большого значения для устранения повреждения нерва и не влияет на развитие симптомов.
Хирургическое лечение поздней фазы.
Хирургическое вмешательство не показано тем пациентам, у которых повреждение нерва привело к частичной невропатии без боли и с сохранённой функцией, т. к. любое последующее хирургическое вмешательство только ухудшит их состояние и симптомы.
Успех хирургического вмешательства, выполненного по показаниям, наиболее предсказуем, если такое вмешательство выполняется в сроки до начала развития дегенерации Валлера, т. е. в период до трёх месяцев после травмы. Такое раннее агрессивное лечение может препятствовать развитию хронической рефрактерной невропатии.
Тем не менее исследования сообщают, что невропатическая боль НЕ лечится и не уменьшается после хирургии, поэтому, если боль является основной причиной обращения пациента за помощью, хирургическое вмешательство не показано. Zuniga JR, Yates D. Factors Determining Outcome After Trigeminal Nerve Surgery for Neuropathic Pain. J Oral Maxillofac Surg, 74:1323-1329, 2016.
Хирургические тактики для пациентов с повреждением нижнего альвеолярного нерва IANI:
- Осмотр и санация канала нижнего альвеолярного нерва.
- Декомпрессия и удаление фрагментов корней.
- Создание прямого анастомоза.
- Аутогенная и аллопластическая трансплантация нерва – эти операции продемонстрировали разные результаты.
Хирургические тактики для пациентов с повреждением язычного нерва LNI:
- Декомпрессии нерва.
- Иссечение рубцовой ткани.
- Удаление невромы.
- Создание повторного анастомоза нерва.

