Тянущие боли в пояснице и в паху у мужчин, женщин: причины, как лечить
Содержание:
- Боли в промежности у беременных женщин
- Заболевания бартолиновых желез
- Клинически значимая анатомия
- Диагностика пиелонефрита
- Дифференциальный диагноз
- Эпидемиология/Этиология
- Острая боль внизу живота слева
- Профилактика болезней щитовидной железы
- Причины боли в паху
- Определение болезни по цвету выделений
- Виды болей
- Обследование
- Показания к началу Заместительной почечной терапии – гемодиализу:
- Выявление и лечение паховой грыжи у мужчин в медцентре А.Н. Бегмы
- Причины боли в животе могут иметь разные причины
- Симптомы рецидива паховой грыжи
- Лечение – общие принципы, длительность курса
- Причины возникновения пиелонефрита
- Диагностика пупочной грыжи живота
- Лечение боли при ходьбе в паху
Боли в промежности у беременных женщин
В отделение нашей клиники нередко обращаются пациентки с вопросом о том, почему при беременности болит промежность и насколько это опасно. В норме такая симптоматика связана с ростом плода и его опусканием вниз. Она характерна для 3-го триместра — именно в этот период, вследствие развития ребёнка, наблюдается воздействие на связки, нервы и мышцы организма матери, которые растягиваются. Однако, возникновение такой симптоматики на ранних сроках может быть признаком того, что существует высокий риск выкидыша.
Нередки случаи, когда плод оказывает давление на нерв, который проходит рядом. Боли, возникающие при этом, ограничивают движения и не прекращаются до тех пор, пока плод не поменяет положение. Современная медицина помочь в данном случае не может.
Болит промежность перед родами
Сильная болевая симптоматика, возникающая на больших сроках — признак того, что роды приближаются. Её вызывает раздвижение костей таза и другие процессы подготовки к процессу, наряду с приближением плода к родовым путям.
Болит промежность после родов
Болевая симптоматика после ощущается практически всеми женщинами, хотя её сила может быть разной. Она зависит от наличия/отсутствия травм в процессе родов. Так, она проходит через 3-4 дня после родов при возникновении вследствие отёков и растяжения тканей, сохраняется намного дольше при разрывах промежности и наложении швов.
Заболевания бартолиновых желез
Причины воспалительных процессов и факторы риска развития других патологий:
- Несоблюдение правил личной гигиены (особенно во время менструации).
- Любые местные микротравмы (расчесы, эпиляция глубокого бикини, половой акт при сухости вульвы).
- Ношение тесного нижнего белья.
- Слишком активная половая жизнь, игнорирование барьерной контрацепции.
- Наличие в организме очагов постоянной инфекции (кариес, пиелонефрит).
- Нарушение работы иммунной системы, недостаток витаминов.
- Оперативные вмешательства на мочеполовой сфере (например, аборт).
Патологии этого места возникают, прежде всего, при блокировании выхода одного или обоих протоков, что препятствует выходу слизи наружу с развитием воспаления — бартолинита. Эти случаи часто связаны с передаваемыми половым путем инфекциями (ИППП) или другими бактериальными возбудителями, такими как кишечная палочка и энтерококки. Бактерии, которые обычно населяют нашу кожу, такие как стафилококки и стрептококки, также могут быть причиной. Из других факторов риска — переохлаждение, наличие в организме очагов хронической инфекции (аднексит, тонзилит, кариес и др.).
Двумя наиболее распространенными осложнениями, возникающими из-за этой проблемы, являются киста и абсцесс железы.
Доброкачественные и злокачественные опухоли этой локализации очень редки и составляют примерно 1% всех новообразований вульвы. А бывают они все же по такой причине — ведь железа состоит из столбчатого эпителия, а протоки выстланы многослойным плоским эпителием и эпителием переходных клеток. Поэтому из бартолиновой железы у женщин могут возникать аденокарциномы, плоскоклеточный рак и, реже, переходно-клеточный рак . Самые первичные аденокарциномы вульвы возникают в этих железах.
Средний возраст при постановке диагноза составляет 55-57 лет. У 10-15% пациенток в анамнезе было перенесенное воспаление Bartholin’s gland. Вирус папилломы человека (ВПЧ у женщин) был идентифицирован как основной фактор, способствующий развитию плоскоклеточной карциномы этого органа.
Что делать?
У женщин старше 45 лет наступает тот период жизни, на котором любые образования в области гениталий требуют повышенного внимания. поскольку медленно растущая, безболезненная, пальпируемая или видимая опухоль к задней поверхности половых губ может быть раком, а не простой кистой. В этих случаях целесообразно сделать разрез, чтобы взять материал на биопсию и убедиться, что это не рак вульвы.
Клинически значимая анатомия
Затрагивая тему пубалгии, необходимо сделать небольшое отступление и вспомнить анатомию. В первую очередь мы должны вспомнить кости и мышцы: две бедренных кости, крестец и копчик, а также все мышцы, которые прикрепляются к лобковому симфизу – переднебоковые мышцы брюшного пресса (наружные и внутренние косые мышцы, поперечная мышца и прямая мышца живота), а также приводящие мышца бедра (гребенчатая, тонкая, длинная, короткая и большая приводящие мышцы).
Среди всех мышц, которые прикрепляются к симфизу, наибольшую роль в поддержании стабильности переднего наклона таза в сагиттальной плоскости играют прямая мышца живота и длинная приводящая мышца.
Диагностика пиелонефрита
При постановке диагноза «пиелонефрит» учитывается клиническая картина и лабораторные и инструментальные исследования.
В анализе мочи диагностируется увеличение числа лейкоцитов. Также при гнойном пиелонефрите в анализе осадка мочи могут быть обнаружена гематурия (кровь в моче).
Диагностика такого заболевания, как пиелонефрит, достаточно проста из-за ярко выраженных симптомов. Болезненные ощущения в области поясницы, учащенное мочеиспускание, изменение цвета и запаха мочи — признаки болезни почек.
При назначение лабораторных исследований мочи проводится несколько специальных тест-программ, которые позволяют подтвердить или опровергнуть пиелонефрит.
Для подтверждения точного диагноза «пиелонефрит» врачом назначается диагностические мероприятия в виде ультразвукового исследования почек и компьютерной томографии.
Дифференциальный диагноз
Leadbetter и коллеги предложили
скоринговую систему для диагностики ДЛС и обнаружили 5 симптомов, которые могут
быть значимы для определения дисфункции лонного сочленения:
- Боль в области лобковых костей во время ходьбы.
- Боль возникает, если пациентка стоит на одной ноге.
- Боль возникает при подъеме по ступеням.
- Боль при переворачивании в постели.
- Повреждения в пояснично-крестцовом отделе позвоночника или таза в анамнезе.
Потенциальные
симптомы дифференциальных диагнозов должны быть исключены из анамнеза.
Необходимо провести физикальное обследование и определенные исследования, чтобы
исключить другие заболевания.
При проведении дифференциальной диагностики следует исключить следующие заболевания: компрессия нервов (поражение межпозвонкового диска), симптоматические боли в пояснице (люмбаго и ишиас), лобковый остеолиз, остеит лобка, инфекция костей (остеомиелит, туберкулез, сифилис), инфекция мочеполовой системы, боли в круглых связках, тромбоз бедренной вены и акушерские осложнения.
Эпидемиология/Этиология
Существуют несколько
теорий о происхождении дисфункции лонного сочленения:
На ранних сроках
беременности желтое тело продуцирует большое количество гормона релаксина и
прогестерона. С 12-й недели данную функцию берут на себя плацента и
децидуальная оболочка матки. Релаксин расщепляет коллаген в крестцово-подвздошных
суставах, вызывая размягчение тканей. Похожим эффектом обладает прогестерон.
Однако нет никакой корреляции между уровнем релаксина и степенью дисфункции
лонного сочленения. Норвежское исследование показало, что генетическая
предрасположенность к ДЛС возможно вызвана нарушениями секреции релаксина.
Может показаться, что расслабление связочного аппарата прямо указывает на
наличие гормональной подоплеки заболевания. Однако достаточного количества
данных, подтверждающих эту теорию, нет.
К другим факторам,
приводящим к ДЛС, относятся физически изматывающая работа во время
беременности, а также патологическая усталость, плохая осанка и недостаток
физической нагрузки. Также определенную роль могут сыграть лишний вес,
многоплодная беременность, беременность в старшем возрасте, тяжелые роды в
анамнезе, а также плечевая дистоция.
Эффективное
приспособление суставов к определенной нагрузке требует адекватной компрессии
суставов и скоординированных усилий мышц и связок. Это – залог эффективных
реакций суставов на изменяющиеся условия. Во время беременности связки и мышцы
становятся более слабыми и не могут выполнять свои функции, как они делали это раньше.
В результате изменяется наклон таза, что приводит к позвоночно-тазовой нестабильности,
чаще всего проявляющейся в дисфункции лобкового симфиза.
Если коротко, то
причины этой нестабильности – гормональные (влияние гормона релаксина),
метаболические (обмен кальция), биомеханические (нагрузки при беременности и
физические упражнения), слабо развитые мышцы, состав тела (вес), анатомические
и генетические вариации.
- Тазовое дно состоит из трех слоев мышц. К поверхностному слою, который иннервируется срамным нервом, относятся луковично-пещеристая мышца, седалищно-пещеристая мышца, поверхностная поперечная мышца промежности и наружный сфинктер прямой кишки.
- Глубокий слой – это мочеполовая диафрагма, она также иннервируется срамным нервом. Сюда относятся сфинктер мочеиспускательного канала, мышца-сжиматель мочевого пузыря, уретровагинальный сфинктер и глубокая поперечная мышца промежности.
- Тазовую диафрагму составляют следующие мышцы: мышца, поднимающая задний проход (лобково-копчиковая мышца, она же лобково- простатическая, лобково-влагалищная, лобково-анальная, лобково-ректальная, подвздошно-копчиковая), копчиковая мышца, грушевидная мышца и внутренняя запирательная мышца. Данные мышцы иннервируются крестцовыми корешками спинного мозга (S3-S5).
Функция мышц
тазового дна – поддержка органов, лежащих на нем. Сфинктеры (анальный и
мочеиспускательный) позволяют сознательно контролировать кишечник и мочевой
пузырь. Благодаря этому мы можем сознательно контролировать выделение кала или
фатуса, а также мочи.
При сокращении мышцы тазового дна способны приподнимать внутренние органы и сжимать отверстия сфинктеров влагалища, ануса и уретры. При расслаблении мышц тазового дна возможно подтекание мочи и бесконтрольное выделение кала. Беременность изменяет работу указанных мышц, а также их функцию.
Острая боль внизу живота слева
Чтобы разобраться, по каким причинам может возникать острая боль в левом боку внизу живота, следует знать, какие органы сюда проецируются. Итак, область внизу живота слева состоит из надлобковой области и левой подвздошной области.

- Сюда проецируются:
- сигмовидная кишка (отдел толстой кишки),
- часть мочевого пузыря,
- левый мочеточник,
- левые придатки матки у женщин.
Поэтому чаще всего острая боль внизу живота слева связана с поражением именно этих органов.
- Острая боль в левом боку внизу живота может подсказывать о наличии следующих заболеваний:
- Заболевания кишечника такие, как воспаление сигмовидной кишки (сигмоидит), дивертикулез сигмовидной кишки, синдром раздраженного кишечника, неспецифический язвенный колит, болезнь Крона, кишечная непроходимость, полипы, злокачественные новообразования кишки.
- Урологические заболевания, например цистит, уретрит, мочекаменная болезнь, пиелонефрит, почечная колика.
- Заболевания репродуктивной системы, в отдельности эндометрит, эндометриоз, оофорит, острый аднексит, киста яичника, апоплексия яичника, злокачественные новообразования придатков матки, внематочная беременность, разрыв маточной трубы, угроза выкидыша, или самопроизвольный аборт в ходу у женщин также могут быть причиной острой боли. Простатит, эпидидимит, злокачественные новообразования простаты — причины острой боли внизу живота слева у мужчин.
- Неврологические заболевания такие, как защемление седалищного нерва, межпозвоночная грыжа.
Острая боль внизу живота слева также может возникать при кишечных инфекциях, в отдельности при дизентерии, паразитозах (глистная инвазия, аскаридоз), перитоните, наличие контрацептивной спирали, патологически болезненных менструациях и, само собой, при травмах.
Профилактика болезней щитовидной железы
Скрининги, в том числе осмотры эндокринолога и УЗИ щитовидной железы, необходимо проходить:
- до 30 лет – 1 раз в 5 лет;
- в 30-45 лет – раз в 3 года;
- после 45 лет – ежегодно.
Раз в 5 лет нужно сдавать гормоны щитовидной железы (после 50 лет – ежегодно). В ряде случаев эффективно проходить курсы иглорефлексотерапии.
Кроме этого, нужно придерживаться диеты, включающей продукты-источники йода:
- йодированную соль;
- водоросли;
- треску, тунец, морепродукты;
- молочные продукты;
- яйца;
- чернослив;
- фасоль;
- злаки;
- хурма;
- черноплодная рябина.
По согласованию с врачом можно принимать БАДы, а также витамины и минералы, участвующие в регуляции тиреоидных функций:
- йод;
- селен;
- магний;
- медь;
- В6.
Рекомендуется не курить и не контактировать с перхлоратами – они содержатся в фейерверках.
Причины боли в паху
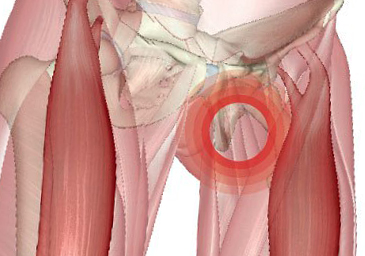 Причинами сильных болей острого характера, усиливающихся при движении и физической нагрузке, часто являются развитие следующих патологий:
Причинами сильных болей острого характера, усиливающихся при движении и физической нагрузке, часто являются развитие следующих патологий:
- Раковые опухоли органов мочеполовой системы;
- Воспалительные процессы (яичек, яичников, придатков, мочевого пузыря, лимфоузлов и т. п.);
- Наличие камней в почках и мочеиспускательных каналах (мочекаменная болезнь);
- Перекрут семенного канала в мошонке;
- Хронические болезненные месячные;
Запущенным заболеваниям гинекологии и урологии, характерны постоянные тянущие боли в паху, которые могут переходить в более резкий при нагрузках. К таким, более распространённым болезням относятся: простатит и цистит.
Также частой причиной болей в области паха являются различного рода грыжи. Длительное нахождение на ногах и общие физические нагрузки всегда приводят к их обострению и появлению неприятных ощущений.
Определение болезни по цвету выделений
Цвет и консистенция выделений у женщины могут меняться в зависимости от более чем 100 факторов. Потому даже опытный гинеколог без проведения лабораторных исследований по одному только осмотру не сможет дать вам точного диагноза.
Предположительно, лишь значительные белые выделения творожной консистенции говорят о том, что у женщины (любого возраста) развивается кандидоз. Но молочница сама по себе приходит редко. В основном она бывает при ЗППП, то есть заболеваниях, передающихся половым путем, часть из которых была перечислена выше. Потому нужно обязательно сдать мазок на бакпосев, а также определенные анализы на венерические болезни (которые назначит гинеколог).
Если вы решите сами поставить себе свечи от молочницы или сделать спринцевание без предварительной сдачи анализов, можно только перевести болезнь в хроническую или скрытую форму. И тогда в будущем снова появятся симптомы, а лечение займет больше сил, времени и денег. И последствия для организма уже будут более серьезными
Это нужно учесть особенно тем, кто планирует иметь детей в будущем: через год, 5 или 10 лет, не важно
Цвет выделений может лишь подсказать врачу, какие именно исследования рекомендованы. То есть гинеколог может сказать, что есть подозрение на те или иные болезни. Пенящиеся прозрачные выделения могут говорить о том, что патологический процесс спровоцирован хламидиями.
Если выделения белые, имеют запах рыбы, то предполагается в основном или бактериальный вагиноз или гарднереллез. Бели зеленоватого цвета говорят о том, что происходит гнойный процесс, потому что поскольку большое количество лейкоцитов окрашивают выделения женщины в зеленый в той или иной мере. Чем сильнее воспаление, тем более насыщенный зеленый цвет выделений будет.
Выделения желтого оттенка говорят во многих случаях о трихомониазе, потому что воспалительный процесс при этой патологии чаще базируется во влагалище, а там количество лейкоцитов поменьше. Белые выделения у женщин и девушек, как уже было отмечено, иногда — вариант нормы, а иногда — признак молочницы. Если молочница протекает в легкой форме, то тревожащей симптоматики по типу жжения и зуда может не наблюдаться. Или же зуд появляется время от времени и он не сильный. Срочно идите к гинекологу, если ваши белые выделения стали густыми или количество их увеличилось. Нужно сдать анализ, чтобы узнать, молочница это или нет.
Но не стоит по цвету выделений без сдачи анализов самостоятельно диагностировать себе что-либо. Врачи предупреждают, что самостоятельная диагностика и самостоятельное лечение, если вы не имеете квалификации доктора, может только навредить!
Виды болей
От вида и степени тяжести заболевания зависит вид и степень интенсивности болевого синдрома. Но заниматься самодиагностикой не нужно, следует проконсультироваться с врачом.
1. Ноющая боль
Тянет и ноет в паху при кисте, дисфункции яичников, цервиците, генитальном пролапсе.
Продолжительный дискомфорт может свидетельствовать об онкологическом процессе в толстом кишечнике, образовании спаек. Ноющая боль характерна для миомы матки, хронического сальпингоофорита, цистита.
2. Резкая боль
Внезапный болевой синдром возникает при защемлении грыже, проблемах с почками и мочеточниками, при перекруте ножки кисты.
Дискомфорт возникает при наличии злокачественных новообразований, воспалением яичников или придатков. Кратковременные неприятные ощущения беспокоит при овуляции, перед началом месячных.
3. Боли в паху слева
Некоторых патологии сопровождаются паховой болью одностороннего характерв, что помогает быстрее поставить правильный диагноз.
Почему болит в левом паху у женщин:
- сигмоидит;
- левостороння киста;
- патологии кишечника, почек.
С левой стороны болевой синдром может быть вызван нарушениями в работе селезенки.
4. Боли в паху с правой стороны
Паховый болевой синдром с правой стороны чаще всего возникает при воспалении червообразного отростка.
Почему болит правый пах у женщин:
- защемление грыжи;
- аднексит;
- запор;
- правосторонняя киста;
- воспаление правого придатка;
- разрыве фолликула при овуляции;
- мочекаменная болезнь .
Односторонняя боль возникает при трубной внематочной беременности. При разрыве трубы или после трубного аборта начинается маточное кровотечения, женщина жалуется на слабость, снижается артериальное давление.
Обследование
Физикальное обследование пациента со спортивной грыжей/атлетической пубалгией начинается с пальпации потенциальных мест повреждения. Для спортсменов характерна боль в нижней части живота, области приводящих мышц, а также симфизарная боль при пальпации. Осмотр пациента может выявить болезненную чувствительность в области лобкового бугорка или чуть выше него, рядом с местом прикрепления прямой мышцы живота или приводящих мышц бедра. Также необходимо пропальпировать прямую и косые мышцы живота, поперечную мышцу и соединенное сухожилие. Проба Вальсальвы с чиханием или кашлянием может помочь воспроизвести симптомы.
Чувствительные нарушения и дизестезия в нижней части живота, области паха, переднемедиальной области бедра и области половых органов могут возникнуть при защемлении ветвей подвздошно-подчревного, подвздошно-пахового и бедренно-полового нервов.
Ограниченная внутренняя ротация бедра, сгибание и отведение могут указывать на импинджмент-синдром тазобедренного сустава. Различные тесты, в частности – тест на передний импинджмент-синдром, проявляющийся болью при сгибании, приведении и внутренней ротации бедра, также способны указать на наличие патологий тазобедренного сустава. У пациента может наблюдаться слабость приводящих мышц и сгибателей бедра во время движения. Анализ ходьбы может помочь выявить двигательные нарушения в области таза и отклонение оси нижних конечностей.
Обследование пациентов с пубалгией может включать 4 болевых провокационных теста: односторонний тест на приводящие мышцы, проба на сжатие, на приводящие мышцы с обеих сторон и выполнение ситапов с сопротивлением.
При выполнении одностороннего теста на приводящие мышцы пациент должен лежать на спине (бедра отведены и согнуты под углом 80 градусов). Тест считается положительным, если при попытке свести ноги, преодолев сопротивление, пациент чувствует глубокую острую боль в паху на противоположной стороне.
Пациенты с пубалгией также будут чувствовать боль при выполнении пробы на сжатие в положении лежа на спине с согнутыми на 90 градусов бедрами. Выполнение ситапов с сопротивлением или кранчей с пальпацией нижнебокового края дистального отдела прямой мышцы живота может воссоздать симптомы.
Показания к началу Заместительной почечной терапии – гемодиализу:
- гиперкалиемия выше 6 ммоль/л, метаболичиский ацидоз, который не поддается коррекции;
- скорость клубочковой фильтрации (СКФ) 10 мл/мин и < , или уровень мочевины крови >36ммоль/л;
- уремический перикардит;
- жизнеопасная гипергидратация, отек легких рефрактерный к терапии мочегонными;
- наличие олигоанурии – выделения в сутки не более 0,5 л мочи даже при форсированном диурезе
- прогрессирующая уремическая энцефалопатия и/или нейропатия;
В дневном стационаре – отделении гемодиализа вам помогут:
- Определить причины возникновения почечной дисфункции;
- Определить патологические изменения: острая или хроническая недостаточность;
- Провести качественный медицинский осмотр;
- Назначить диагностику почечной недостаточности;
- Произвести лечение почечной недостаточности;
- Составить прогноз по окончанию лечения;
- Назначить профилактику почечной недостаточности.
Процедура проводится 3 раза в неделю. Длительность ее составляет от 240 мин до 270 мин.
В дневном стационаре проводятся:
- определение программы или метода диализа, в том числе с учетом степени тяжести основного и сопутствующих заболеваний и наличия инфекционных и неинфекционных осложнений;
- оценка функции доступа для диализа;
- изменение предписания лечения методами диализа в зависимости от клинического состояния пациента, функции доступа для диализа и изменения степени тяжести, сопутствующих заболеваний;
- динамическое наблюдение больных, получающих лечение методами диализа. Проведение антропометрии, измерение артериального давления, пульса, температуры тела, контроль функции доступа для диализа, состояния гидратации или верификация величины «сухого веса», дозы диализа, эффективного времени диализа, не восполняемой ультрафильтрации и других параметров процедуры диализа;
- назначение и оценку лабораторного и инструментального обследования для обеспечения контроля качества лечения;
- обеспечивает тщательное обследование больных с нарушением фосфорно-кальциевого обмена, вторичного гиперпаратиреоза, неконтролируемой артериальной гипертензией, проводится лечение интрадиализной гипертензии ежедневными сеансами гемодиализа, ГДФ- ONLINE;
- диализная терапия Минерально — костных нарушений дополняется современной фармакотерапией, в частности кальцимиметиками, несодержащими кальций фосфат-связывающими препаратами, активаторами рецепторов витамина Д;
- оценку риска развития осложнений, связанных с оказанием медицинской помощи методами диализа;
- выработку рекомендаций по тактике лечения и обследования;
- обеспечивает отбор, обследование и перевод больных на трансплантацию почки, при необходимости направляет в нефрологическое отделение потенциальных реципиентов и доноров для обследования на предмет возможности выполнения трансплантации;
- проводит обучение пациентов с хронической почечной недостаточностью и их родственников методам контроля и профилактики осложнений диализного доступа, а также осложнений хронической почечной недостаточности.
Отделение развернуто на 15 диализных мест. Парк аппаратов «Искусственная почка» насчитывает 15 диализных мест, работающих в 4 смены круглосуточно. Для диализа используются диализаторы с мембраной нового поколения (из полисульфона, благодаря высокой проницаемости такой мембраны кровь проходит глубокую очистку, и выводится больший объем токсинов, чем с обычной мембраной из целлюлозы), глюкозосодержащие концентраты диализирующей жидкости, установлена высокопроизводительная система водоочистки, качество воды которой полностью соответствует мировым стандартам
Наше отделение оборудовано пандусами, поручнями, что очень важно для пациентов с ограниченными возможностями здоровья
В отделении гемодиализа пациенты могут получить консультативную помощь всех специалистов НИИ урологии и интервенционной радиологии имени Н.А. Лопаткина –филиала ФГБУ «НМИЦ радиологии» Минздрава России. Подключение к аппарату искусственной почки и регулярное прохождение процедуры позволяют продлить жизнь от 15 до 25 лет. Пациенты, отказавшиеся от данной процедуры, имеют риск летального исхода намного раньше – за считанные месяцы.
Выявление и лечение паховой грыжи у мужчин в медцентре А.Н. Бегмы
В нашем медицинском центре проводится детальная диагностика и терапия паховой грыжи при использовании современных технологий. Специалисты клинки тщательно изучают все детали патологии и определяют наиболее подходящий метод лечения в каждом отдельном случае.
Если у вас диагностирована паховая грыжа справа, не стоит медлить с адекватной терапией. Ведь игнорирование проблемы может привести к возникновению ущемления со всеми вытекающими обстоятельствами, вплоть до самых фатальных. Оперативное вмешательство будет проведено на высоком профессиональном уровне, максимально бережно и безболезненно. Вам гарантирован качественный квалифицированный послеоперационный уход и реабилитация.
Причины боли в животе могут иметь разные причины
По месту локализации боли можно предварительно предположить, какой орган поражен.
- Боль в верхних отделах живота характерна для заболеваний пищевода, желудка, поджелудочной железы. Иногда здесь локализуются боли при остром инфаркте миокарда. У детей боль в эпигастральной области может быть первым признаком острого аппендицита.
- Для заболеваний печени, желчного пузыря, правой почки характерны боли в правом боку живота(правое подреберье).
- Боль в левом боку(левое подреберье) сопровождает заболевания поджелудочной железы, селезенки и левой почки.
- Для заболеваний кишечника характерна боль с локализацией в околопупочной области (тонкий кишечник ), по боковой поверхности живота — толстый кишечник.
- Боли внизу животачаще всего характерны для заболеваний мочевыделительной системы — цистит (воспаление мочевого пузыря). Боль внизу живота и в области таза характерна для заболеваний женских половых органов — воспаление яичников (аднексит), эндометриоз, внематочная беременность; заболеваний прямой кишки.
- Читать больше о боли в боку
Симптомы рецидива паховой грыжи
В подавляющем большинстве случаев прогноз для мужчины после хирургического вмешательства благоприятный. Пройдя лечение, вскоре он сможет вернуться в привычный ритм жизни. Исключение – если ход операции/заживления был нарушен. Тогда есть опасность, что выпячивание проявится повторно в течение года (такие грыжи называют рецидивирующими).
Стоит отметить, что риск рецидивирующей грыжи редко превышает 5-10%. Чаще всего повторное формирование рецидива патологии случается из-за игнорирования или халатного выполнения врачебных рекомендаций. Крайне редко его провоцируют технические ошибки оперирования или непролеченные хронические заболевания пациента.
Симптомы рецидива паховой грыжи:
- гематомы, которые не рассасываются;
- нагноения области шва или ранки;
- повторение запоров, поноса с выделением крови;
- непрекращающийся кашель;
- выпячивание брюшины и внутренних органов (выглядит как припухлость сферической формы).
Лечение – общие принципы, длительность курса
Симптомы простатита у мужчины и его лечение напрямую связаны, потому что при назначении терапии врач в первую очередь должен облегчить общее состояние пациента. У мужчин часто присутствует сильная боль, а значит лечение нужно начинать с обезболивающих препаратов. Чем лечить простатит, определяет врач-уролог или андролог и чаще всего будут назначаться следующие лекарства:
- нестероидные противовоспалительные и диуретики — простатит проявляется нарушением мочеиспускательного процесса;
- спазмолитики и миорелаксанты — простатит сопровождается выраженным болевым синдромом в паху;
- поддерживающие функциональность простаты и альфа-адреноблокаторы.
Лечится ли отсутствие эрекции на фоне простатита? Да, при таких жалобах врач назначает специфические лекарственные средства, которые улучшают кровоснабжение полового органа и очищают сосуды предстательной железы от шлаков и токсинов. Если симптомы простатита выявлены у мужчин 40 лет, то дополнительных препаратов для восстановления эрекции не понадобится – как только воспалительный процесс купируется, все половые способности восстановятся. А вот если причиной простатита у мужчин 30 лет стали венерические заболевания (инфекции, передающиеся половым путем), то для восстановления сексуальной активности нужно будет пройти дополнительное лечение и выявленной инфекции.
Лучшее лечение – комплексное и поэтому, чтобы простатит как можно быстрее купировать, нужно соблюдать некоторые рекомендации врача:
- в сутки употреблять не менее 2 литров жидкости – простатит характеризуется застоем секрета и нужно будет его быстро вывести из тканей, чтобы снизить нагрузку на орган и уменьшить его отечность;
- придерживаться постельного режима – лечение нельзя совмещать с физическими нагрузками, потому что они будут раздражать орган, простатит будет только прогрессировать, что сделает лечение долгим и малоэффективным;
- исключить из рациона острые, кислые, жирные блюда, алкоголь – это тоже раздражители, при которых простатит будет только усугубляться.
Как только признаки заболевания станут менее выраженными, нужно будет восстанавливать половую активность. Простатит гораздо быстрее вылечится, если обеспечить регулярный дренаж предстательной железы и не допускать даже небольшого застоя секрета в ее тканях.
Если лечение медикаментами не дает положительных результатов, простатит протекает в хронической форме с частыми рецидивами, то это повод провести хирургическое вмешательство. Операция может быть двух видов:
- трансуретральная резекция – хирург удаляет ткани предстательной железы, которые поразил простатит;
- простатэктомия – простатит представляет реальную опасность для жизни мужчины, поэтому ему полностью удаляют и простату, и семенные пузырьки с прилегающими тканями.
Операции не проводятся в молодом возрасте, потому что это может привести к полному бесплодию – простатит лечится терапевтическими методами, могут быть назначены физиотерапевтические процедуры в дополнение к медикаментам. Сколько будет лечиться простатит, зависит от стадии и формы заболевания, степени запущенности. Обычно лечение длится 2 недели, но этот показатель очень усредненный.
Причины возникновения пиелонефрита
Пиелонефрит — заболевание, возникающее в почках из-за развития возбудителя инфекции. Также у мужчин возникновение пиелонефрита связано с осложнением, который вызван аденомой простаты, а у женщин — циститом.
Возбудители причин пиелонефрита — кишечная палочка, стафилококк, рода Klebsiella, псевдомонас, реже энтерококк, стрептококк.
Заболевание может иметь осложненный характер, и проявиться как гнойный пиелонефрит, причиной возбудителя является кариес, воспаление легких, фурункулез, мастит и воспалительное заболевание в мочеполовой системе.
Пути проникновения патогенных бактерий пиелонефрита возможны через кровь и мочу. Гематогенный путь подразумевает попадание инфекции в общий ток крови и дальнейший его перенос по кругу кровообращения в почку.
Диагностика пупочной грыжи живота
С целью проведения диагностики грыжи осуществляется сбор анамнеза и диагностические обследования. Клинические проявления заболевания довольно характерны – наличие выпячивания, которое локализуется в участке пупочного кольца. Как правило, грыжевые ворота обладают округлой формой. Их диаметр варьируется от 10 миллиметров до 10 сантиметров, поэтому иногда пупочные грыжи имеют довольно большие размеры. Для подтверждения диагноза проводятся рентгенографические или УЗ-исследования, компьютерная томография (КТ), а также герниография – рентгенологическая методика, предполагающая ввод специального контрастного вещества внутрь брюшной полости для более детального исследования грыжевого образования. Кроме того, может назначаться гастроскопия желудка/12-перстной кишки с целью исключения патологии со стороны этих органов.
Грыжи брюшной стенки часто диагностируются при клиническом обследовании перед проведением абдоминальной пластики или выявляются интраоперационно во время этой процедуры .
Лечение боли при ходьбе в паху
Из всего выше перечисленного становится понятным, что боль в паху – это верный признак коварных и серьёзных заболеваний, которые требуют медицинского диагностирования и лечения.
 Самолечение при данном недуге категорически запрещено. Если у Вас болит в паху — не терпите, не занимайтесь самолечением. Визит к врачу при появлении дискомфортных ощущений в области паха просто необходим. Иногда в некоторых случаях обращаться в больницу нужно как можно быстрее. Ярким примером является ситуация при сильной боли в яичках, свидетельствующая о возможном перекруте. Когда несвоевременное обращение за медицинской помощью может привести к бесплодию, что будет просто катастрофой в жизни многих.
Самолечение при данном недуге категорически запрещено. Если у Вас болит в паху — не терпите, не занимайтесь самолечением. Визит к врачу при появлении дискомфортных ощущений в области паха просто необходим. Иногда в некоторых случаях обращаться в больницу нужно как можно быстрее. Ярким примером является ситуация при сильной боли в яичках, свидетельствующая о возможном перекруте. Когда несвоевременное обращение за медицинской помощью может привести к бесплодию, что будет просто катастрофой в жизни многих.
В настоящее время медицина использует различные современные методики лечения заболеваний, органов мочеполовой системы. К основным методам относятся:
- Терапевтические (приём различных лекарственных препаратов);
- Физиотерапевтические (применение массажа и специальных лечебных процедур);
- Хирургические (предусматривает оперативное вмешательство).
Ведущая Клиника урологии им. Фронштейна, работающая совместно с одним из основных медицинских ВУЗов России, оказывает медицинскую помощь на высшем уровне.
Данное многопрофильное медицинское учреждение применяет современные научно-исследовательские технологии при диагностировании и лечении заболеваний урологического и гинекологического характера. Используются новейшие, минимально травмирующие способы оперативного вмешательства

