Болезнь рейно
Содержание:
- Причины болезни Рейно
- Синдром Рейно причины
- Лечение
- Лечение синдрома Рейно
- Вопросы и ответы
- Лечение болезни Рейно
- Синдром Рейно, болезнь Рейно: стадии
- Патологическая анатомия
- 3.Симптоматика, диагностика
- Клиническая картина
- 4.Лечение
- Лечение
- Диагностика болезни Рейно
- Управление
- Диагностика болезни Рейно
- 2.Наследственные заболевания соединительной ткани
- Симптомы болезни Рейно
- Диагностика
- Анализ крови на уровень мочевой кислоты
Причины болезни Рейно
К провокационным факторам риска развития болезни можно отнести переохлаждение, регулярные физические нагрузки, стрессовые ситуации, нарушения в эндокринной системе. Люди, страдающие от мигреней, имеют больше шансов на развитие ангиоспазм.
Заболевание наблюдается чаще у женщин в возрасте от 30 до 40 лет.
Существует заболевание, имеющее сходное название – синдром Рейно, дифференцируемое при диагностике от болезни Рейно. Фоном для развития синдрома Рейно служит хроническая склеродермия и иные аномалии соединительной ткани. Отличие синдрома от болезни Рейно заключается в более позднем проявлении и ассиметричности симптомов, непременном сочетании с другими аутоиммунными и сосудистыми заболеваниями.
Синдром Рейно причины
Какие существуют причины синдрома Рейно? Этиологическими факторами развития вторичного синдрома Рейно являются:
1) состояние 5-НТ2 — рецепторов серотонина;
2) реологические свойства крови;
3) системная склеродермия;
4) ревматоидный артрит;
5) синдром Шегрена;
6) системная красная волчанка (СКВ);
7) полимиозит, дерматомиозит;
8) облитерирубщий тромбангит;
9) болезнь Такаясу;
10) атеросклероз;
11) заболевания, сопровождающиеся повышением вязкости крови (криоглобулинемия, полицитемия, макроглобулинемия Вальденстрема и др.);
12) туннельные синдромы (синдром запястного канала, синдром передней лестничной мышцы, синдром верхней апертуры грудной клетки);
13) эндокринные заболевания (феохромоцитома, сахарный диабет, гипотиреоз, диэнцефальные расстройства);
14) побочные эффекты лекарственных препаратов (бетта-адреноблокаторы, блеомицин, винбластин, клофелин, эрготамин, метисергид, парлодел, циклоспорин);
15) вибрационная болезнь, воздействие вибрации.
Патогенетически сначала развивается отек, затем васкулит, позже периваскулит.
Лечение
Если речь идет о такой проблеме, как болезнь Рейно, лечение будет отличаться от лечения синдрома Рейно, которое предполагает следующие методы:
- лечение болезни, которая стала причиной синдрома Рейно;
- назначение препаратов, расширяющих сосуды;
- назначение препаратов, которые предотвращают образование тромбов и улучшают кровоток.
Если при таком заболевании, как синдром Рейно, лечение указанными выше методами не является эффективным, могут быть показаны хирургические методы, которые помогают освободить сосуды от нервных стволов, которые ответственны за сужение просвета.
Осложнения
В случае первичного феномена Рейно прогноз благоприятный: болезнь не оказывает никакого влияния на продолжительность жизни и уровень ее качества.
Если речь идет о синдроме Рейно, то прогноз прямо зависит от основного заболевания.
Если феномен Рейно наблюдается уже давно (на протяжение нескольких лет) по причине недостаточности кровообращения, то на пальцах могут появиться трофические язвы. Происходит гибель тканей, мертвые участки отмораживаются, образуется дефект, который долго не заживает.
Профилактика
Профилактика обострений:
- избегать действия низких температур, не перемерзать;
- носить перчатки;
- вести здоровый образ жизни, отказаться от курения, алкоголя, кофе и лекарственных препаратов, которые сужают сосуды;
- не подвергаться стрессам.
Лечение синдрома Рейно
Лечение синдрома — сложная задача, решение которой зависит от возможности устранения причинных факторов и эффективного воздействия на ведущие механизмы развития сосудистых нарушений.
Всем больным с синдромом Рейно рекомендуется исключить охлаждение, курение, контакт с химическими и другими факторами, провоцирующими сосудистый спазм в быту и на производстве. Иногда достаточно изменить условия труда (исключить вибрацию, воздействие винилхлорида, свинца, мышьяка и др.) или место жительства (более теплый климат), чтобы проявления синдрома Рейно значительно уменьшились или исчезли.
Среди сосудорасширяющих препаратов эффективными средствами терапии синдрома Рейно являются антагонисты кальция.
нифедипин (коринфар, кордафен и др.) назначают по 30-60 мг/сут.
Для лечения синдрома Рейно можно использовать и другие блокаторы входа кальция:
- верапамил,
- амлодипин,
- никардипин.
При прогрессирующем синдроме Рейно рекомендуется применение вазапростана (простагландин Еl, альпростадил, илопрост).
Первоначальное действие вазапростана может проявиться уже после 2-3 внутривенных вливания, но более стойкий эффект отмечается после окончания курса лечения и выражается в снижении частоты, продолжительности и интенсивности атак синдрома Рейно, уменьшении зябкости, онемения и болей. Положительное действие вазапростана обычно сохраняется в течение 4-6 месяцев, рекомендуется проводить повторные курсы лечения (2 раза в год).
Рекомендуется использовать нитраты (нитроглицерин) местного действия (мази, пластыри). Они расширяют сосуды, действуя через кожу напрямую.
Мощными препаратами для расширения сосудов являются ингибиторы ФДЭ-5 (силденафил, тадалафил). Эти лекарственные вещества имеют серьезные побочные эффекты, в частности на сердце (у больных с нарушениями ритма сердца и изменениями на ЭКГ). Поэтому следует адекватно оценивать возможные риски от применения этого класса препаратов.
Для предупреждения спазма сосудов могут использоваться альфа-адреноблокаторы (празозин)
Однако использовать его стоит с большой осторожностью, поскольку велик риск резкого снижения артериального давления
Последнее время хорошие показатели появились при использовании статинов (аторвастатин) и ингибитора особого фермента, который напрямую ответственен за спазм сосудов при воздействии холода (фасудил).
В лечении синдрома Рейно также используется кетансерин — селективный блокатор HS2-серотониновых рецепторов; назначается по 20-60 мг/сут, обычно хорошо переносится, может быть рекомендован пожилым больным.
Большое значение в лечении имеют препараты, улучшающие свойства крови, снижающие вязкость: антиагреганты (аспирин 75-100мг в сутки), антикоагулянты (гепарин), дипиридамол по 75 мг и более в сутки; пентоксифиллин (трентал, агапурин) в дозе 800-1200 мг/сут внутрь и внутривенно; низкомолекулярные декстраны (реополиглюкин и др. ) — внутривенно капельно по 200-400 мл, на курс 10 вливаний.
Следует учитывать необходимость длительной многолетней терапии и нередко комплексное применение препаратов разных групп.
Лекарственную терапию синдрома Рейно рекомендуется сочетать с применением других методов лечения (гипербарическая оксигенация, рефлексотерапия, психотерапия, физиотерапия).
Алекперов Р.Т., Старовойтова М.Н. Синдром Рейно в практике терапевта. — «РМЖ» №27 от 03.12.2010.
Вопросы и ответы
Вопрос:
Моей родственнице поставили диагноз «красная волчанка». Лечат преднизолоном. Она вся отекла — еле ходит, а дозу всё увеличивают. Может быть есть другие, нетрадиционные методы?
Ответ:
Для лечения системной красной волчанки, действительно, используют гормоны. Доза гормональных препаратов зависит от разных причин. Кроме этого, в лечении могут быть использованы препараты других групп, например, цитостатические иммунодепрессанты и др. Наиболее перспективными считаются блокаторы ФНО-а, например, инфликсимаб или этанерцепт. Решение о назначении того или иного препарата принимает лечащий врач.
Вопрос:
Мне 25 лет. Через сколько месяцев можно планировать беременность после прекращения приема «Преднизолона» и «Плаквенила»? Я принимала их около года в связи с диагнозом «системная красная волчанка». Сейчас все анализы в норме.
Ответ:
Данный вопрос вам необходимо решить с вашим лечащим врачом ревматологом и гинекологом. Только после стабилизации состояния и не менее чем через пол года возможно планировать беременность.
Вопрос:
Передается ли cистемная красная волчанка по наследству? Болеют ли ею дети?
Ответ:
Системная красная волчанка не является наследственным заболеванием, однако генетические факторы играют в её развитии важную роль. Достаточно сказать, что у 5% больных имеются родственники, также страдающие этим заболеванием, а однояйцевые близнецы заболевают в 24% случаев. Вместе с тем, ответственным за предрасположенность к этому заболеванию является не один конкретный ген, но множество различных генов, поэтому вероятность наследования невелика. Заболевание может развиться в детском возрасте, но это бывает достаточно редко, чаще всего, как мы уже упоминали, волчанкой заболевают молодые женщины.
Вопрос:
Здравствуйте! У моего мужа начались проблемы с кожей на носу, появилось сильное покраснение, переходящее на щеки, шелушение, кожа периодически слазит и шелушиться, был небольшой зуд. Поход к дерматологу результатов не дал, причину не смог объяснить, соответственно выписанные лекарства не помогали. На данный момент используем метрогиль-гель, пока положительного эффекта тоже не наблюдается. Подскажите пожалуйста, что это может быть и как с этим бороться.
Ответ:
Здравствуйте, необходимо обратиться к опытному дерматологу и пройти обследование по поводу себорейного дерматита, розацеа, красной волчанки. По результатам осмотра и обследования назначается терапия.
Вопрос:
Моему мужу 53 года, у него за ухом появилось красное пятно, через время оно увеличилось и появилось еще два пятна. Сегодня были в поликлинике поставили диагноз — красная волчанка, прижгли жидким азотом и приписали мазь Ламизил, но от этого пятна стали ещё больше. Заранее благодарны.
Ответ:
Здравствуйте. Необходим правильный диагноз. Заочно это достаточно сложно. Ламизил отставьте. Вам необходима консультация еще одного дерматолога.
Симптомы:
- Язвы во рту
- Хрипы в груди
- Боль в груди
- Боль в груди внезапная, острая
- Крепитация
- Гепатомегалия
- Спленомегалия
- Ограничение движения в суставе
- Боль в суставах
- Мышечная боль
- Тугоподвижность суставов
- Опухший сустав
- Кашель
- Диспное (одышка)
- Шум трения плевры
- Шум трения перикарда
- Глухие или приглушенные тоны сердца
- Диастолический шум сердца
- Систолический шум сердца
- Снижение или отсутствие аппетита (анорексия)
- Тошнота
- Рвота
- Цилиндры в моче
- Гематурия (микро или макро)
- Протеинурия
- Состояние заторможенности
- Слабость, изнеможение
- Припадки эпилептиформные
- Дряблая кожа
- Бабочкообразная сыпь
- Эритема (участки покраснения кожи)
- Пятнистая сыпь
- Папулы
- Повышенная светочувствительность
- Бляшки
- Зуд кожи
- Шелушащаяся кожа
- Телеангиэктазия
- Сыпь (неуточненная)
- Поражение лимфоузлов
- Повышенная температура
- Недомогание
- Ненормальное поведение (отношение к действительности)
Статьи:
- Роль гормонов в организме человека
- 5 странных изменений тела, которые могут произойти во время беременности
- 6 причин, по которым вам следует больше спать
- 6 способов остановить чрезмерное потоотделение
- Витамин D может помочь в лечении артрита
Лечение болезни Рейно
Лечение назначается только после подтверждения диагноза врачом-специалистом. Показаны центральные и периферические адреноблокаторы, транквилизаторы, спазмолитические сосудорасширяющие средства, нейрометаболиты. Применяется местное лечение, ГБО, физиолечение (озокерит, электро-, ионофорез с лидазой, ультразвуковые процедуры, лазеротерапия), иглорефлексотерапия. В редких случаях — десимпатизация или преганглионарная симпaтэктомия.
Основные лекарственные препараты
Имеются противопоказания. Необходима консультация специалиста.
- Нифедипин (блокатор кальциевых каналов). Режим дозирования: внутрь, в дозе 30-60 мг/сут. в 3 или 4 приема.
- Флуоксетин (блокатор обратного захвата серотонина). Режим дозирования: внутрь, в дозе 20 мг в первой половине дня.
- Алпростадил (сосудорасширяющее, антиагрегационное средство). Режим дозирования: в/в, в дозе 20-60 мкг 1 раз/сут. Курс лечения 15 дней.
- Пентоксифиллин (сосудорасширяющее, антиагрегационное средство). Режим дозирования: внутрь, в дозе 60-1200 мг/сут., разделенной на 3 приема. Курс лечения — 1-3 мес.
Синдром Рейно, болезнь Рейно: стадии
Неврологи и невропатологи выделяют 3 основные стадии болезни Рейно:
1) ангиоспастическая стадия (кратковременные спазмы сосудов концевых фаланг 2 — 3 пальцев кисти или 1 — 3 пальцев стопы; спазм быстро сменяется расширением сосудов с покраснением кожи, потеплением пальцев);
2) ангиопаралитическая стадия (пальцы и кисть приобретают цианотичную окраску, отечность и пастозность пальцев);
3) трофопаралитическая стадия (отмечаются склонность к развитию панарициев и язв, очаги поверхностного некроза мягких тканей концевых фаланг, после отторжения остаются длительно незаживающие язвы).
Патологическая анатомия
В патоморфологической. картине Рейно болезни характерна гипертрофия гладкой мускулатуры пальцевых артерий. В дальнейшем наступают костные изменения дистрофического типа в фалангах пальцев, межфаланговых суставах, остеолиз ногтевых бугристостей (бугристостей дистальных фаланг). Наиболее грубые местные изменения наблюдаются при развитии некроза (см.) и гангрены мягких тканей (см. Гангрена), иногда с вовлечением костей (см. Остеонекроз). Однако эти изменения не отличаются от наблюдающихся при ожогах, отморожениях, лепре, склеродермии, спинной сухотке и неврологических заболеваниях. При различных вариантах синдрома Рейно выявляют морфологические признаки основного заболевания, приведшего к его развитию.
3.Симптоматика, диагностика
Заболевание обычно манифестирует в возрасте 20-30 лет; случаи первичной диагностики у детей или лиц старше 50 лет также встречаются, но значительно реже.
Клиническая картина нейрососудистого спазма должна рассматриваться в контексте конкретной стадии, поскольку на разных этапах существенно различается.
Так, в начале течения болезни/синдрома Рейно приступообразно и в строгой ситуационной зависимости меняется цвет (фактически, кожа обесцвечивается, затем приобретает цианозный оттенок) и снижается температура пальцев. По мере восстановления васкуляции (кровоснабжения) внешний вид и температура также восстанавливаются, но пациент может ощущать характерные «иголочки», онемение фаланг, реже ощущается боль.
Указанной симптоматикой болезнь Рейно во многих случаях ограничивается, но если прогрессирует, клиническая картина меняется. Продолжительность приступов может достигать нескольких часов, в спастическое состояние вовлекаются капилляры кончика носа, кромки ушей, кайма губ. Цианоз (синюшность) пальцев сопровождается болью и отеком. Появляются первые признаки дистрофии, т.е. стойких нарушений тканевого питания: пузырьки, шелушение, мелкие рубцы и пр.
Первые две стадии обычно занимают, в общей сложности, до пяти лет и чаще всего сопровождаются нарастанием неврологического симптомокомплекса (головные боли, нарушения сна и т.п.). Затем начинается некроз (отмирание), кожа пальцев чернеет, возникают характерные трофические язвы, при инфицировании которых (и отсутствии адекватной помощи, напр., в случаях упорного мракобесного самолечения) может развиться гангрена.
Существуют достаточно четкие критерии диагностики болезни/синдрома Рейно; кроме того, симптоматика достаточно очевидна и специфична. Однако в большинстве случаев все же требуется тщательное комплексное обследование – прежде всего, в целях дифференциальной диагностики с другими заболеваниями и уточнения первичного/вторичного характера патологии (т.е. выявления или исключения не диагностированных ранее системных фоновых заболеваний, которые могли протекать, например, в мало- или бессимптомной форме и практически не беспокоить больного). Проводится гипотермическая проба, назначаются лабораторные анализы крови, иногда показано и целесообразно исследование капилляров ногтевого ложа.
В одних случаях симптоматика может редуцироваться в зависимости от возрастных гормональных перестроек, в других она неуклонно усугубляется.
Клиническая картина
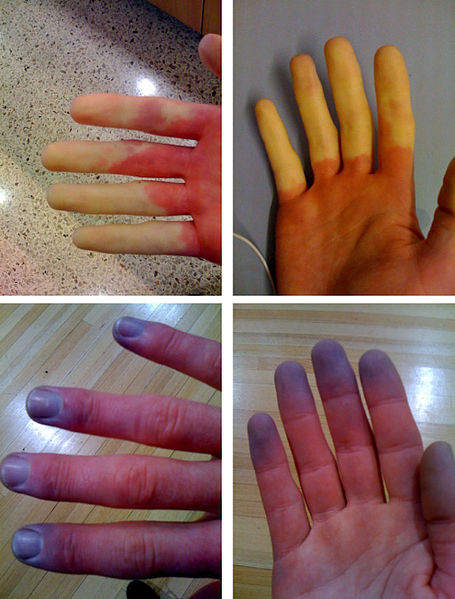 Характерно медленное течение заболевания — десятки лет. Периодически появляются внезапные побледнения и похолодания кончиков пальцев рук и ног при переохлаждении и сильных эмоциях. Продолжительность приступа побледнения и похолодания кончиков пальцев рук и ног длится несколько минут, реже час и более. Приступы повторяются через различные отрезки времени (несколько раз в год — несколько раз в месяц, год). Реже наблюдается побледнение кончика носа, ушей, губ. При длительном течении заболевания появляются посинение кончиков пальцев рук и ног. Постепенно нарастают трофические изменения в кистях и стопах. Часто (до 80%) приступы побледнения и похолодания кистей/стоп сопровождаются болями. В 60% случаев отмечаются онемение, чувство «ползания мурашек» кончиков пальцев рук и ног.
Характерно медленное течение заболевания — десятки лет. Периодически появляются внезапные побледнения и похолодания кончиков пальцев рук и ног при переохлаждении и сильных эмоциях. Продолжительность приступа побледнения и похолодания кончиков пальцев рук и ног длится несколько минут, реже час и более. Приступы повторяются через различные отрезки времени (несколько раз в год — несколько раз в месяц, год). Реже наблюдается побледнение кончика носа, ушей, губ. При длительном течении заболевания появляются посинение кончиков пальцев рук и ног. Постепенно нарастают трофические изменения в кистях и стопах. Часто (до 80%) приступы побледнения и похолодания кистей/стоп сопровождаются болями. В 60% случаев отмечаются онемение, чувство «ползания мурашек» кончиков пальцев рук и ног.
При объективном осмотре пациента можно зарегистрировать пароксизмальные вазоспастические расстройства артериального кровоснабжения (ишемию/цианоз) кистей и/или стоп с понижением температуры дистальных отделов конечностей (90%). Гипестезии/парестезии в кистях/стопах — 60%, постепенно развивающиеся трофические нарушения в дистальных отделах конечностей — 50%.
4.Лечение
С учетом конкретной клинической картины и результатов обследования, могут назначаться спазмолитики и ангиопротекторы, адреноблокаторы, стимуляторы периферической гемодинамики и трофики; по показаниям – антидепрессанты, транквилизаторы и т.п. Широко применяются методы рефлексо- и физиотерапии. В наиболее тяжелых случаях прибегают к плазмаферезу или даже симпатэктомии – хирургическому пресечению нервных путей, по которым поступают вазоспазмирующие импульсы. Несмотря на явное и немедленное облегчение, приносимое такого рода операцией, она практикуется все реже и вскоре будет, по-видимому, окончательно исключена, поскольку симптоматика после нее быстро восстанавливается в прежнем объеме и выраженности.
Гораздо более перспективными представляются предпринимаемые усилия по разработке новых подходов к лечению болезни Рейно, – как фармакологических, так и немедикаментозных. В частности, сообщается об эффективности аутогенных и гипнотерапевтических методов.
Лечение
Лечение болезни Рейно имеет лишь симптоматический характер. Интенсивность определяется стадией заболевания. При 2-3 стадии можно использовать ганглиоблокаторы, анальгетики, вазодилятаторы. Также можно проводить физиолечение, в том числе магнитные поля.
При развитии неврастенических, ипохондрических расстройств показаны седативные препараты, психотерапия, антидепрессанты. Иногда прибегают к плазмаферезу, который может оказать некоторое облегчающее действие.
Среди хирургических методов можно отметить симпатэктомию. Однако улучшение в результате операции чаще всего носит временный характер.
Диагностика болезни Рейно
- Ангиография конечностей (значительные изменения артерий в дистальных отделах пальцев верхних и нижних конечностей с участками неодинакового сужения и иногда полной обструкции, отсутствие сети дополнительных анастомозов).
- Капилляроскопия ногтевого ложа (нарушения микроциркуляции).
- Лазерная доплеровская флуометрия с применением функциональных тестов.
Дифференциальный диагноз:
- Синдром Рейно при системной склеродермии и других диффузных заболеваниях соединительной ткани, облитерирующем поражении артерий, криоглобулинемии, вибрационной болезни.
- Синдром Рейно при туннельных невропатиях (синдром запястного канала, синдром верхней апертуры грудной клетки).
- Окклюзия или стеноз подключичной или плечевой артерии.
- Синдром Рейно при эндокринных заболеваниях (тиреотоксикоз, климакс), интоксикации химическими веществами.
Управление
Вторичная болезнь Рейно лечится в первую очередь путем лечения основной причины, а в качестве первичной болезни Рейно — избегание триггеров, таких как холод, эмоциональный стресс и стресс окружающей среды, вибрации и повторяющиеся движения, а также отказ от курения (включая пассивное курение) и симпатомиметических препаратов .
Лекарства
Лекарства могут быть полезны при умеренном или тяжелом заболевании.
- Сосудорасширяющие средства — блокаторы кальциевых каналов , такие как дигидропиридины, нифедипин или амлодипин , предпочтительно препараты с медленным высвобождением — часто являются лечением первой линии. У них есть общие побочные эффекты, такие как головная боль, приливы и отек лодыжек , но они обычно не имеют достаточной степени тяжести, чтобы потребовать прекращения лечения. Имеющиеся ограниченные данные показывают, что блокаторы кальциевых каналов лишь незначительно снижают частоту возникновения приступов. Хотя другие исследования также показывают, что БКК могут быть эффективными для уменьшения тяжести приступов, боли и инвалидности, связанных с феноменом Рейно. Люди, заболевание которых является вторичным по отношению к эритромелалгии, часто не могут использовать вазодилататоры для лечения, так как они вызывают «обострения», вызывая покраснение конечностей из-за чрезмерного кровоснабжения.
- Людям с тяжелым заболеванием, склонным к образованию язв или тромбообразованию крупных артерий, может быть назначен аспирин.
- Симпатолитические агенты, такие как блокатор альфа-адренорецепторов празозин , могут временно облегчить вторичный феномен Рейно.
- Лозартан и нитраты для местного применения могут уменьшить тяжесть и частоту приступов, а ингибиторы фосфодиэстеразы силденафил и тадалафил могут уменьшить их тяжесть.
- Блокаторы рецепторов ангиотензина или ингибиторы АПФ могут способствовать притоку крови к пальцам, и некоторые данные показывают, что блокаторы рецепторов ангиотензина (часто лозартан ) снижают частоту и тяжесть приступов и, возможно, лучше, чем нифедипин.
- Простагландина илопрост используются для управления критической ишемии и легочной гипертензией в феномене Рейно, и эндотелина антагонист рецептора бозентан используется для управления тяжелой легочной гипертензии и предотвратить язву пальцев в склеродермии .
- Статины оказывают защитное действие на кровеносные сосуды, а СИОЗС, такие как флуоксетин, могут облегчить симптомы, но данных недостаточно.
- Ингибиторы PDE5 используются не по назначению для лечения тяжелой ишемии и язв на пальцах рук и ног у людей с вторичным феноменом Рейно; по состоянию на 2016 год их роль в целом в Рейно не была ясна.
Операция
- В тяжелых случаях может быть выполнена эндоскопическая торакальная симпатэктомия . Здесь нервы, которые сигнализируют о сужении кровеносных сосудов на кончиках пальцев, перерезаются хирургическим путем. Еще одним возможным методом лечения является микрососудистая хирургия пораженных участков, но эту процедуру следует рассматривать как крайнее средство.
- Более поздним методом лечения тяжелой формы болезни Рейно является использование ботулотоксина . В статье 2009 года изучались 19 пациентов в возрасте от 15 до 72 лет с тяжелым феноменом Рейно, из которых 16 пациентов (84%) сообщили об уменьшении боли в покое; 13 пациентов сообщили о немедленном облегчении боли, еще у трех наблюдалось постепенное уменьшение боли в течение 1-2 месяцев. Все 13 пациентов с хроническими язвами пальцев зажили в течение 60 дней. Только 21% пациентов потребовались повторные инъекции. В статье 2007 года описывается аналогичное улучшение у 11 пациентов. У всех пациентов наблюдалось значительное облегчение боли.
Нетрадиционная медицина
Доказательства не подтверждают использование альтернативной медицины, включая иглоукалывание и лазерную терапию .
Диагностика болезни Рейно
При диагностике заболевания проверяется уровень кровообращения в конечностях, наличие симметричности поражения, других сосудистых болезней, продолжительность наличия признаков болезни не меньше 2 лет.
Для визуализации и изучения структурных и функциональных поражений в сосудах конечностей используется капилляроскопия ногтевого ложа пациента.
Легкий и достоверный способ диагностирования заключается в проведении холодной пробы, при которой конечность пациента погружается на 2-3 минута в воду температурой 10о С.
При диагностировании необходимо исключить примерно 70 заболеваний флебологического и аутоиммунного характера, присущих синдрому Рейно.
2.Наследственные заболевания соединительной ткани
Некоторые болезни соединительной ткани являются результатом изменений в определенных генах. Вот наиболее распространенные из них:
Синдром Элерса-Данло
Данный синдром представляет собой группу заболеваний наследственного характера, отличительной особенностью которых являются гипермягкие суставы, повышенная эластичность кожи, подверженные повреждениям кровеносные сосуды, аномальный рост рубцовой ткани и синяки. Симптоматика данного синдрома может варьироваться от легкой степени до высокой. В зависимости от конкретного вида Элерса-Данло признаки этого заболевания могут включать следующее:
- кровоточивость десен,
- слабые сосуды,
- медленное заживление ран,
- изогнутый позвоночник,
- плоскостопие,
- проблемы с легкими, сердечными клапанами и органами пищеварения.
Врожденный буллезный эпидермолиз
Люди с данным заболеванием имеют настолько хрупкую кожу, что практически любое соприкосновение с ней сопровождается возникновением тонкостенных волдырей с серозным содержимым. Подобные пузыри могут возникнуть при ударе, падении человека на землю и даже от трения одежды на определенных участках кожи.
В зависимости от какого-либо конкретного вида врожденного буллезного эпидермолиза подвергаться неблагоприятному воздействию могут дыхательные пути, пищеварительный тракт, мочевой пузырь, мышцы или другие органы. Как правило, буллезный эпидермолиз проявляется сразу при рождении ребенка, так как сам акт родов в некоторой степени является первой механической травмой.
Синдром Марфана
Клиническая картина данного заболевания характеризуется поражением большинства жизненно важных органов и систем: сердечно-сосудистой и центральной нервной системы, опорно-двигательного аппарата, органов зрения и дыхания. Люди с синдромом Марфана имеет высокий рост, а также чрезмерно длинные кости и тонкие «паукообразные» пальцы ног, рук.
Среди других проблем, сопровождающих синдром Марфана, можно выделить проблемы со зрением по причине аномального размещения хрусталика глаза и расширения аорты. Синдром Марфана провоцируется мутациями в гене, который регулирует структуру белка фибриллина.
Несовершенный остеогенез
Данная патология является врожденным расстройством, характеризующимся хрупкостью костей, низкой мышечной массой. Существует несколько типов этого заболевания. Специфические симптомы несовершенного остеогенеза зависят от конкретного вида заболевания и могут включать в себя следующие признаки:
- серый или синий оттенок склеры – белка глаз;
- тонкая кожа;
- снижение слуха;
- незначительное искривление позвоночника;
- проблемы с дыханием.
Причина возникновения данной патологии заключается в мутации генов COL1A1 и COL1A2, ответственных за коллаген типа 1, а также изменение качества протеина.
Симптомы болезни Рейно
Определяют три стадии заболевания c присущими им признаками.
Значительные увеличения тонуса сосудистых стенок являются характерными симптомами болезни Рейно первой стадии. Повышение тонуса ведет к появлению спазма, бледности кожного покрова и довольно сильной боли. Такое состояние сосудов в первой стадии болезни является кратковременным. И после приступа симптомы исчезают.
Вторая стадия сопровождается аналогичными симптомами болезни Рейно первой стадии, но выраженность их гораздо ярче. Появляется синюшность и мраморность окраски кожи, отеки в конечностях и усиление боли. Эти поражения видны на фото болезни Рейно второй стадии.
Первые две стадии имеют длительность развития и иногда продолжаются до 5 лет.
Несвоевременное лечение и патологические особенности порою приводят к развитию третьей стадии заболевания.
Третья стадия болезни Рейно характеризуется выявлением на пораженных участках омертвевшей – некротической ткани. На фото болезни Рейно третьей стадии можно легко разглядеть пораженные участки с некрозом и ранками. В связи с нарушением кровоснабжения ранки, образующиеся на конечностях, заживают очень долго. В таких случаях часто наблюдаются вторичное инфицирование и при отсутствии адекватного лечения — сепсис.
Диагностика
При таком недуге, как болезнь Рейно, симптомы и лечение определяются узким специалистом – кардиологом, нейрохирургом.
Диагностика заболевания включает в себя:
- анализ жалоб (последовательная перемена окраски кожи пальцев: побледнение, посинение, синюшность);
- анализ анамнеза заболевания, включающий расспрос о том, каким образом началась и продолжалась болезнь;
- общий осмотр.
Если отсутствуют клинические проявления на момент осмотра, то проводится провокационная холодовая проба. Если феномен Рейно присутствует, то проявляются типичные симптомы.
Диагноз болезни Рейно как самостоятельной базируется на исключении других заболеваний, при которых синдром Рейно может быть проявлением.
Чтобы правильно это определить, необходимы следующие обследования:
- общий анализ крови;
- исследование капилляров ногтевого ложа;
- изучение крови на маркеры возможных фоновых заболеваний;
- реовазография и плетизмография, которые помогают оценить движение крови в конечностях и состояние сосудов;
- УЗИ почек;
- консультация ревматолога, невролога.
Анализ крови на уровень мочевой кислоты
Мочевая кислота – это окончательный продукт распада пуринов. Ежедневно человек получает пурины вместе с продуктами питания, преимущественно с мясными продуктами. Затем с помощью определенных ферментов, пурины перерабатываются с образованием мочевой кислоты.
В нормальных физиологических количествах мочевая кислота нужна организму, она связывает свободные радикалы и защищает здоровые клетки от окисления. Кроме того, она так же, как и кофеин, стимулирует клетки головного мозга. Однако повышенное содержание мочевой кислоты имеет вредные последствия, в частности может приводить к подагре и некоторым другим заболеваниям.
Исследование уровня мочевой кислоты дает возможность диагностировать нарушение обмена мочевой кислоты и связанные с этим заболевания.
1
Ревматологическое обследование

2
Ревматологическое обследование
3
Ревматологическое обследование
Когда нужно провести обследование:
- при впервые возникшей атаке острого артрита в суставах нижних конечностей, возникшей без очевидных причин;
- при рецидивирующих атаках острого артрита в суставах нижних конечностей;
- если у вас в роду есть родственники страдающие подагрой;
- при сахарном диабете, метаболическом синдроме;
- при мочекаменной болезни;
- после проведения химиотерапии и/или лучевой терапии злокачественных опухолей (и особенно лейкозов);
- при почечной недостаточности (почки выводят мочевую кислоту);
- в рамках общего ревматологического обследования, необходимого для выяснения причины воспаления сустава;
- при продолжительном голодании, посте;
- при склонности к чрезмерному употреблению спиртных напитков.
Уровень мочевой кислоты
Уровень мочевой кислоты определяют в крови и в моче.
Мочевая кислота в крови называется урекемия, в моче – урикозурия. Повышенное содержание мочевой кислоты – гиперурикемия, пониженный уровень мочевой кислоты – гипоурикемия. Патологическое значение имеет только гиперурикемия и гиперурикозурия.
Концентрация мочевой кислоты в крови зависит от следующих факторов:
- количества пуринов, поступающих в организм с едой;
- синтеза пуринов клетками организма;
- образования пуринов вследствие распада клеток организма из-за болезни;
- функции почек, выводящих мочевую кислоту вместе с мочой.
В обычном состоянии наш организм поддерживает уровень мочевой кислоты в норме. Увеличение ее концентрации так или иначе связано с обменными нарушениями.
Нормы содержания мочевой кислоты в крови
У мужчин и женщин может наблюдаться различная концентрация мочевой кислоты в крови. Норма может зависеть не только от пола, но и возраста человека:
- у новорожденных и детей до 15 лет – 140-340 мкмоль/л;
- у мужчин до 65 лет – 220-420 мкмоль/л;
- у женщин до 65 лет – 40- 340 мкмоль/л;
- у женщин старше 65 лет – до 500 мкмоль/л.
Если превышение нормы происходит в течение длительного времени, то кристаллы соли мочевой кислоты (ураты) откладываются в суставах и тканях, вызывая различные болезни.
Гиперурикемия имеет свои признаки, но может протекать и бессимптомно.
Причины повышения содержания мочевой кислоты:
- прием некоторых лекарственных препаратов, например мочегонных;
- беременность;
- интенсивные нагрузки у спортсменов и людей, занимающихся тяжелым физическим трудом;
- длительное голодание или употребление продуктов, содержащих большое количество пуринов;
- некоторые болезни (например, эндокринные), последствия химиотерапии и облучения;
- нарушенный обмен мочевой кислоты в организме из-за дефицита некоторых ферментов;
- недостаточное выделение мочевой кислоты почками.
Как снизить концентрацию мочевой кислоты
Те, кто болен подагрой, знают, сколько неприятностей может доставить повышенная концентрация мочевой кислоты. Лечение этого недуга должно быть комплексным и обязательно включать прием препаратов, снижающих концентрацию мочевой кислоты в крови (ингибиторы ксантиноксидазы). Рекомендуется употребление большего количества жидкости и снижение потребления продуктов богатых пуринами.
Важно также постепенно избавиться от лишнего веса, поскольку ожирение обычно ассоциируется с повышением мочевой кислоты. Диета должна быть составлена так, чтобы количество продуктов, богатых пуринами было ограничено (красное мясо, печень, морепродукты, бобовые)
Очень важно отказаться от алкоголя. Необходимо ограничить употребление винограда, томатов, репы, редьки, баклажанов, щавеля – они повышают уровень мочевой кислоты в крови. Зато арбуз, наоборот, выводит мочевую кислоту из организма. Полезно употреблять продукты, ощелачивающие мочу (лимон, щелочные минеральные воды).

