Особенности родов на 34 неделе
Содержание:
- «Как гром среди ясного неба»
- 1.Что такое отслойка плаценты и ее причины?
- Ваше самочувствие
- Как догнать ровесников?
- Лечение ЗМР у недоношенных детей
- О диете
- Какие роды считаются ранними преждевременными
- Возможные проблемы
- Диагностика синдрома Дауна
- Как проехать в медицинский центр
- Невынашивание беременности – факторы риска
- Все ли недоношенные дети рождаются раньше срока?
«Как гром среди ясного неба»
«Мы считали пальчики на ручках и ножках, видели, как бьется сердечко. Потом наступила небольшая пауза, и врач попросил нас сходить погулять, чтобы малыш перевернулся, и он мог закончить исследование. Когда мы вернулись, в кабинете врачей было уже двое. Теперь они вместе пристально смотрели в монитор и пытались что-то разглядеть. Я понимала, что есть какие-то проблемы.
Для многих женщин стать матерью — заветная мечта. В большинстве случаев беременность завершается благополучно — рождением здорового ребенка. Но иногда семьи получают неутешительный прогноз еще на этапе первых УЗИ и анализов. Узнать, что у ребенка серьезные заболевания, всегда тяжело, особенно если со здоровьем у отца и матери все в порядке и нет никаких предпосылок для страшных диагнозов.
Куда идти, что делать, какие решения принимать? Это только первые вопросы, которые возникают у беременных, получивших нехороший прогноз.
В обществе не принято обсуждать данную тему. В наше время, когда все еще не решен вопрос о том, считается ли аборт убийством, тема с прерыванием беременности на поздних сроках, когда неродившийся ребенок — не просто эмбрион, а уже похож на полноценного младенца, болезненна даже для врачебного сообщества.
1.Что такое отслойка плаценты и ее причины?
Отслойка плаценты – это одна из проблем, которая может возникнуть во время беременности. При отслойке плацента слишком рано отделяется от стенки матки, и это может вызвать весьма серьезные последствия, а в редких случаях быть смертельно опасным. Основные угрозы при отслоении плаценты – это преждевременные роды и слишком большая кровопотеря у матери.
Плацента – это дискообразный плоский орган, который формируется в матке во время беременности. Плацента обеспечивает питание растущего плода и снабжение его кислородом от организма матери. При нормальном течении беременности плацента остается прочно прикрепленной к внутренней стенке матки до момента родов. При преждевременной отслойке плаценты ее отделение начинается слишком рано, еще до того, как ребенок родится.
По статистике, отслойка плаценты чаще всего случается в третьем триместре, но может начаться и раньше, после 20-й недели беременности.
Причины отслойки плаценты
Врачи не всегда могут с точностью назвать причины отслойки плаценты на ранних сроках, но есть несколько общих факторов риска, которые могут спровоцировать эту проблему:
- Высокое артериальное давление (140/90 и выше). Это самый существенный фактор риска и причина отслойки плаценты, но в ходе ведения беременности врачи всегда тщательно контролируют показатели давления;
- Случаи отслойки плаценты на ранних сроках в предыдущую беременность;
- Курение во время беременности.
Менее распространенными факторами риска являются:
- Употребление наркотиков (не потому, что это менее опасно, просто сам фактор встречается реже);
- Наличие рубца на матке от перенесенной операции или из-за миомы матки в том месте, где плацента прикрепляется к стенке матки;
- Травмы матки (например, из-за ДТП, падения или физического насилия) также могут стать причиной отслойки плаценты на ранних сроках;
- Преждевременный разрыв плодных оболочек, особенно когда в матке есть инфекция.
Ваше самочувствие
В 32 – 33 недели беременности вы время от времени чувствуете тренировочные схватки Брэкстона-Хикса, которые готовят матку к родам. При этом не должно быть болезненных ощущений, а если они появились, то обычно проходят в положении лежа. В такие моменты будьте внимательны к своему состоянию и, если схватки долго не прекращаются, да еще приобретают регулярный характер, срочно вызывайте скорую помощь! Это может быть признаком преждевременных родов.
На сроке 33 недели беременности учащаются позывы к мочеиспусканию, и вам приходится днем и ночью постоянно ходить в туалет. Постарайтесь не пить перед сном много жидкости.
У половины будущих мам появляется насморк. Больше всего риску возникновения ринита подвержены женщины-аллергики. Бороться с этой проблемой можно с помощью промываний носа физраствором, использования специальных капель (перед их применением обязательно посоветуйтесь с врачом) и увлажнения помещений в отопительный сезон.
Также в 33 недели беременности многих женщин беспокоят воспаление и кровоточивость десен. Гингивит может быть следствием как гормональной перестройки организма, так и недостаточной гигиены полости рта. Чистите зубы с пастой как минимум дважды в день и просто щеткой после каждого приема пищи. Не игнорируйте зубную нить, а лучшее средство для снятия воспаления — полоскания солевым раствором.
На 32 – 33-й неделе беременности вас продолжают мучить боли в спине, крестце и пояснице. Старайтесь держать правильную осанку, регулярно разгружайте позвоночник, принимая лежачее или полулежачее положение, носите бандаж (только с одобрения врача), а для комфортного сна используйте ортопедические подушку и матрас.
Большая нагрузка сейчас приходится и на ноги. Уменьшить болезненные ощущения помогут массажи и прохладные ванночки для ног. А чтобы предотвратить появление судорог, надо ввести в рацион продукты, содержащие кальций, и время от времени поднимать ноги на возвышение из положения лежа.
Кроме ног, на сроке 33 недели беременности часто страдают руки, а именно запястья. У будущих мам, особенно у тех, чья работа связана с компьютером, может проявиться туннельный синдром. Его симптомы — онемение пальцев, чувство покалывания и боль в кисти. Справиться с проблемой помогает массаж и специальная гимнастика для рук.
Как догнать ровесников?
Этот вопрос очень волнует любую маму, но излишне тревожиться не стоит: в первый год жизни организм малыша способен восстанавливаться в рекордные сроки. Конечно, без вашей помощи ребенку не обойтись, и один из лучших методов — массаж. Его можно начинать, когда вес малыша достигнет 2500 г: сначала простые поглаживания, потом более интенсивные движения. Обязательно проконсультируйтесь с педиатром — он покажет вам специальные массажные приемы.
Сравнительная таблица навыков
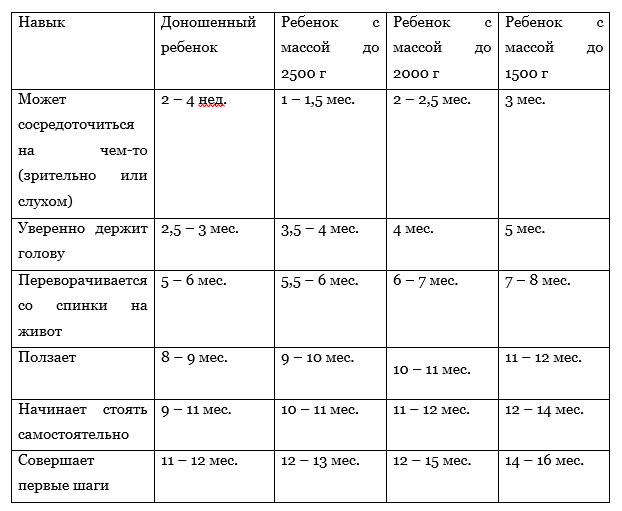
Иногда специалисты также рекомендуют грудничковое плавание, водную гимнастику и физиотерапию, но эти процедуры можно проводить только после консультации с врачом. Конечно, каждая мама хочет, чтобы малыш развивался «по книжкам», но ему, прежде всего, необходимо время и ваша забота. Вот увидите: к году-двум ваш ребенок непременно догонит сверстников, и от трудного старта не останется и следа.
Лечение ЗМР у недоношенных детей
Перед тем, как назначить курс реабилитации таких малышей, наши специалисты проводят первичную диагностику, чтобы выявить спектр имеющихся проблем и разработать стратегию их решения. Программа лечения только комплексная и строго индивидуальная.
Все занятия и упражнения подбираются исходя из физических особенностей и потребностей маленьких пациентов. То, что эффективно работает с одним, может навредить другому. Поэтому мы не работаем «на поток» — в нашем деле спешка и невнимательность могут играть решающее значение.
Для того, чтобы не упустить время и не пропустить тревожных симптомов в развитии недоношенных малышей, мы предлагаем специальную программу динамического наблюдения. Первый визит мы рекомендуем провести в 4 месяца, а далее в 8 и 12 месяцев.
Мы поможем вам разобраться, какие особенности развития малыша носят временный характер и легко устранимы, а какие, возможно, потребуют больше внимания и знаний.
Программа лечения ЗМР у недоношенных деток включает:
- Терапия по методу Войта
- Методика Бобат
- Методика
- JKA-метод
- Занятия на платформе Галилео
- Микро-мануальная терапия
- Краниосакральная терапия
- Child’Space метод
Реабилитационный курс недоношенных малышей с ЗМР корректируется с учетом состояния пациента и темпов его развития.
В программу обязательно включается диагностика и занятия по методу Войта. Это уникальная терапевтическая методика лечения новорожденных с различными патологиями моторных функций, вызванных нарушениями ЦНС. Это хоть и трудный, но на 100% верный путь к движению и активности малыша.
Терапия Войта дает результат и в грудном, и даже в более старшем, подростковом возрасте. Занятия для младенцев достаточно интенсивные, но они дают оптимальную нагрузку на опорно-двигательный аппарат и помогают запустить рефлексы. Плюс этой терапии в том, что ее могут выполнять родители. Наши специалисты проведут обучающий курс, покажут и расскажут, как и что нужно делать – а вам остается только работать вместе с малышом на результат.
Мы не обещаем чудесного исцеления и моментального результата. Мы предлагаем трудную совместную работу, которая в итоге даст вашему недоношенному малышу реальные шансы на полноценную жизнь и крепкое здоровье.
О диете
Беременным нужно строго ограничивать рацион. Так ли это на самом деле?
Важное правило, которое относится к рациону будущих мам на всех сроках, гласит: избегайте недоеданий и перееданий. В организм должно поступать достаточное количество макро и микронутриентов
Старайтесь придерживаться принципов здорового питания — загляните в рекомендации Всемирной организации здравоохранения.
А вот никаких особенных диет для беременных не существует. Но есть тонкости, которые нужно учитывать беременным при составлении рациона:
Блюда из мяса, рыбы и птицы должны быть полностью приготовлены, яйца — сварены вкрутую.
Тщательно мойте фрукты и овощи.
Откажитесь от употребления непастеризованных молочных продуктов — в них могут содержаться опасные бактерии.
Лучший способ утолить жажду — чистая вода. Кстати, достаточное употребление воды служит профилактикой отёков, которые порой беспокоят беременных. «Водную норму» поможет определить доктор.
От чашечки американо, капучино и латте лучше отказаться: так, учёные из Китая в исследованиях 2019 года пришли к выводу, что воздействие кофеина вызывает задержку внутриутробного развития и повышает риски жирового гепатоза печени у потомства подопытных крыс. Специалисты добавляют, что наблюдения за людьми не проводились, однако призывают беременных воздержаться от кофе
Исключите алкоголь: даже бокальчик шампанского в новогоднюю ночь или по случаю важного праздника. Учёные до сих пор не определили, какое количество спиртного допустимо для беременной и не представляет рисков для плода
Точно известно, что весь алкоголь через плаценту попадает к ребёнку — выводы делайте сами.
Употребление алкоголя в первый триместр увеличивает риск выкидыша, преждевременных родов и недобора веса у ребёнка при рождении.
Какие роды считаются ранними преждевременными
Итак, какие же роды являются очень ранними или ранними преждевременными? Ранние роды – это роды, которые наступили ранее 38 недель. Отсчет начинается от первого дня последней менструации. В акушерской практике выделяются несколько видов преждевременных родов, которые классифицируются в зависимости от сроков наступления:
- роды в промежутке между 22-27 неделями беременности – очень опасный период для плода, рождение регистрируется по прошествии 7 дней жизни;
- преждевременные роды на 28 неделе беременности – плод в глубокой стадии недоношенности, которая характеризуется опасно низкой массой тела (до одного килограмма), рождение в этот период имеет крайне неблагоприятные прогнозы;
- преждевременные роды в 30 недель беременности – плод пребывает в стадии тяжелой недоношенности и имеет массу тела до полутора килограмм, ребенку вводятся специальные препараты, которые ускоряют рост и развитие легких;
- роды 31 неделя беременности – ребенок находится в стадии недоношенности средней степени тяжести и имеет больше шансов на выживание, чем у вышеперечисленных групп;
- роды на 34 неделе – плод практически доношен, вес около 2,5 килограмм, не требует стимуляции легких препаратами, так как в этой стадии они уже достаточно развиты, инфекционные осложнения практически исключаются.
Также существует две разновидности угрозы преждевременных родов:
- роды, которые только начинаются и которые все еще можно предотвратить;
- роды, которые уже начались и процесс необратим.
Преждевременные роды на 32 неделе беременности имеют очень хорошие и благоприятные прогнозы, чем роды на более ранних сороках, в особенности это касается родов до тридцати недель.
Первые роды на 33 неделе, по статистике, будут происходить быстрее, нежели это могло произойти на своевременной стадии. Так, роды у первородных проходят за 6 часов, а у уже рожавших до 4 часов.
Причины
Причин для возникновения начала родоразрешения может быть великое множество:
- аборт на поздних сроках;
- искусственный вызов схваток в случае, если плод больше не подает признаков жизни;
- неполноценное состояние здоровья беременной женщины.
Кроме того, существует целый ряд внешних факторов, которые влияют на рождение малыша раньше срока:
- инфекционные и вирусные заболевания беременной, которые могут возникнуть также в случае наличия хронических заболеваний или болезни зубов (зубной кариес);
- заболевания со стороны эндокринной системы беременной, повышенный сахар в крови либо гормональные нарушения;
- недостаточное употребление витаминов и микроэлементов;
- возраст беременной также влияет на преждевременные роды: в группе риска находятся особи меньше 18 лет, больше 35 лет;
- прием алкоголя, никотина, наркотиков, злоупотребление ими;
- развитие инфекций половых путей (хламидиоз, уреплазмоз);
- различные заболевания матки;
- постоянный стресс, плохое настроение, депрессии;
- разрыв плодного пузыря раньше времени;
- соматические заболевания беременной женщины;
- возникновение маточного кровотечения;
- генетические заболевания матери или развитие их у плода;
- травмы живота;
- вынашивание двух и более детей одновременно;
- неправильный образ жизни и несоблюдение предписаний наблюдающего акушера-гинеколога.
А теперь рассмотрим симптомы преждевременных родов на 32 неделе, на более раннем сроке и на чуть более позднем.
Признаки
Если вовремя отследить начало процесса, заметить характерные признаки и как можно раньше обратиться к врачу, то существует большая вероятность того, что ранние преждевременные роды можно будет предотвратить.
Симптомы возникновения родов на ранних сроках характеризуются, прежде всего, болью в поясничной области и ниже живота, которая похожа на начальную стадию месячных. Возникают сдавливающие и болезненные ощущения в области бедер, таза, паха. Спазмы ЖКТ и всякого рода кишечные расстройства. Живот может стать твердым, а поведение малыша заметно активнее. Появляются обильное выделение из влагалища (иногда с кровью) также являются тревожным звоночком о том, что возможно роды начались раньше срока. Своевременное обращение к акушеру-гинекологу на данном этапе может предотвратить начало родоразрешения. Если при обследовании обнаружилось, что матка плотная, а шейка закрыта, то беременной назначается медикаментозное лечение и строжайший постельный режим.
Если боль в животе более интенсивная и околоплодные воды уже отошли, то это начало преждевременных родов и этот процесс уже ничем не остановить.
Возможные проблемы
Беременность – удивительный период в жизни женщины, ведь она включает в себя и восторг от первых толчков крохи, и волнительное ожидание, и в то же время она сопряжена с дискомфортом и болезненными ощущениями из-за изменений в организме будущей мамы. Вполне возможно, что беременная даже привыкла к тому, что у неё часто возникает изжога, одышка, запоры, повышенная усталость и другие интересные симптомы. Боль в спине из-за смещённого центра тяжести, боль и тяжесть в ногах из-за повышенной нагрузки, тянущие и зачастую болезненные ощущения в нижней части живота, связанные с растяжением связок, болезненные толчки ребёнка – всё это женщина тоже уже успела почувствовать. Она прекрасно знает, что нужно сделать, чтобы облегчить своё состояние и даже нашла свои собственные способы бороться с данными проявлениями. Но есть ряд проблем, которые стоит рассмотреть подробнее.
Простуда на 34 неделе беременности
От простуды никто не застрахован – это одно из самых распространённых заболеваний. Неудивительно, что и беременная может случайно заразиться, учитывая её ослабленный иммунитет. При этом может подняться температура, появится слабость, а также насморк, боль в горле и кашель. Лечение простуды во время беременности в основном немедикаментозное. Единственное, что разрешено – сбить температуру (только если она поднялась до 38 градусов) таблеткой парацетамола. В остальном лечиться можно симптоматически: промывать носовую полость солевым раствором и полоскать горло травами. Наибольшую пользу принесёт полноценный отдых и обильное тёплое питьё. Однако если у вас есть склонность к отёкам, слишком много жидкости потреблять не рекомендуют.
Понос на 34 неделе беременности
Понос может быть вызван расстройством кишечника из-за дисбактериоза или заражения кишечной инфекцией. В целом, он не может навредить малышу, но в данном случае главное – осуществлять восполнение потерянной жидкости. Если же понос продолжается достаточно долго, обратитесь к врачу, поскольку обезвоживание опасно для жизни беременной и её малыша.
Маловодие на 34 неделе беременности
Маловодие вообще считается опасным явлением, которое может навредить развивающемуся малышу. В медицинской практике его делят на умеренное и выраженное, что точно позволяет определить ультразвуковое исследование. В зависимости от степени маловодия назначают соответствующую терапию. Если оно умеренное, то беременная может ограничиться полноценным отдыхом, сохранением двигательной активности, приёмом витаминов и правильным питанием. Если же маловодие выраженное, необходимо лечение специальными препаратами
В любом случае женщина будет находиться под пристальным вниманием врачей
Болит живот на 34 неделе беременности
Боль в животе может возникать по разным причинам, поэтому нужно внимательно отнестись к своему самочувствию, если она возникла. К примеру, потягивать бок может из-за того, что связки, поддерживающие матку, растягиваются. Болезненные ощущения может вызывать и запор. А если боль сопровождается появлением специфических выделений (водянистых или кровянистых), повышением тонуса матки или сокращениями, лучше сразу вызвать скорую помощь.
Роды на 34 неделе беременности
Наверное, каждая будущая мама боится родить преждевременно, и понятно, почему. Ещё несколько недель малыш должен развиваться в материнской утробе, но вместо этого он попадает в новую среду. Но кое-что должно вас успокоить: чем ближе к родам, тем меньше риск для здоровья и жизни крохи. Он активно набирает вес, и почти все системы его организма развиты, поэтому через некоторое время после рождения малыш быстро нагонит своих сверстников, рождённых в срок.
Диагностика синдрома Дауна
Во время беременности проводится ряд исследований, позволяющих выявить многие хромосомные патологии. Синдром Дауна не имеет признаков при беременности: у женщины нет никаких жалоб или клинических проявлений, которые указывали бы на подобную болезнь у ребенка, поэтому для выявления ее необходимо проведение ряда лабораторных, инструментальных и других исследований.
Неинвазивные методы
Каждая беременная женщина, состоящая на учете у врача, проходит скрининговые исследования, направленные на обнаружение часто встречающихся хромосомных заболеваний. К ним относятся ультразвуковое исследование и биохимический анализ крови.
Ультразвуковое исследование
Наиболее информативна диагностика синдрома Дауна, проведенная в конце первого триместра примерно на 10-13 неделях беременности.
- Утолщение воротникового пространства у плода более 3 мм.
- Отсутствие или укорочение носовых костей.
- Уменьшение размеров плода, его трубчатых костей.
- Пороки сердца, тахикардия у ребенка.
- Расширенный мочевой пузырь.
- 2 сосуда в пуповине (вместо 3 в здоровом состоянии).
Также УЗИ на выявление синдрома Дауна и другие патологи проводят на 19-23 и 30-32 неделях беременности.
Биохимическое исследование крови
Данный тест на Дауна выявляет изменение в крови беременной женщины уровня гормонов, связанных с беременностью, вырабатывающихся плацентой или организмом плода. При синдроме Дауна концентрация ХГЧ повышается, и снижается РАРР-А, АФП и свободный эстриол.
Окончательный диагноз по результатам скринингового исследования поставить нельзя, поэтому беременную женщину с подозрением на хромосомную патологию у плода и при наличии признаков синдрома Дауна на УЗИ, а также других факторов риска отправляют на консультацию к генетику, который предлагает план дальнейшего обследования, включающий проведение инвазивных методов.
Инвазивные методы
К этой группе относятся исследования, проводимые с нарушением целостности амниотических оболочек путем прокола передней стенки брюшной полости или заднего свода влагалища под ультразвуковым контролем с последующим забором разного материала, генетическим изучением его:
- Амниоцентез: исследование на наличие поврежденных генов околоплодных вод.
- Кордоцентез – метод забора и изучения крови из пуповины.
- Биопсия ворсин хориона.
В редких случаях такой анализ на Дауна при беременности может спровоцировать выкидиш, инфицирование плодных оболочек, поэтому проведение подобного рода обследования должно быть обосновано.
Инвазивные исследования с почти 100% вероятностью подтверждают или опровергают диагноз. После установления высокого риска этого заболевания врач должен объяснить родителям, что это за болезнь, что ждет в дальнейшем их ребенка и самих родителей. Данная патология является показанием к проведению медицинского аборта при самостоятельном принятии такого решения беременной женщиной.
Дифференциальный диагноз иногда требуется провести между даунизмом и аутизмом. На вопрос, как определить: синдром Дауна это или другая патология, можно ответить, учитывая причины и проявления этих заболеваний:
- При аутизме нет никаких патогномоничных характерных черт лица, особенностей строения тела. Аутист выглядит так же, как обычный здоровый человек.
- Причиной аутизма не является трисомия 21 хромосомы, как при синдроме Дауна.
- У аутистов присутствуют такие симптомы, как стереотипные движения, навязчивое стремление к порядку, иногда — отсутствие привязанностей к окружающим людям, что особенно отличает их от людей с синдромом Дауна.
Как проехать в медицинский центр
Кликните нужный район или метро
От метро Щелковская или Первомайская можно добраться пешком всего 10 минут более подробнее можете посмотреть в контактах.
- Телефон для справок:
- +7(495)500-93-90
Из района Измайлово добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
Из Гальяново добраться можно следующим образом: Автобус номер 223, Троллейбус номер 23, Маршрутка 583 До остановки «Кинотеатр София»
- Телефон для справок:
- +7(495)500-93-90
От метро Черкизовская добраться можно следующим образом: автобус номер 230, до остановки «11 Парковая улица»
- Телефон для справок:
- +7(495)500-93-90
От метро Преображенская площадь добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
От Поселка восточный можно добраться следующим образом: автобусы:283, 300,338, 349, 361 до остановки «11 Парковая улица»
маршрутки:1015, 102, 361, 362 до остановки «11 Парковая улица»
- Телефон для справок:
- +7(495)500-93-90
Невынашивание беременности – факторы риска
| Факторы | Влияние на течение беременности | Прогноз |
|
Генетические |
Генетические аномалии эмбриона не позволяют ему полноценно развиваться, и беременность прерывается на раннем сроке | Такая аномалия обычно не повторяется, и женщина вскоре рожает здорового малыша |
| Хромосомные нарушения произошли в организме женщины, генетическая информация, передаваясь эмбриону, делает его нежизнеспособным | Это может стать причиной привычного невынашивания | |
|
Анатомические |
Нарушения в строении органов половой сферы женщины – седловидная, одно- или двурогая матка, спайки, узлы, синехии. Эти отклонения мешают эмбриону прикрепиться к маточной стенке или препятствуют нормальному кровоснабжению плода | В результате лечения таких патологий шансы вынашивания беременности значительно повышаются |
| Истмико-цервикальная недостаточность (ИЦН) | Недостаточность шейки матки — развивается после неоднократных внутриматочных вмешательств (аборты, гистероскопия), перенесенных травм (разрывы шейки матки в родах). Во время беременности из-за повышения внутриматочного давления шейка преждевременно сокращается, внутренний зев матки расширяется, в результате разрывается плодный пузырь и происходит выкидыш | Может стать причиной привычного невынашивания. ИЦН поддается лечению, после которого вынашивание и рождение здорового ребенка становится возможным |
|
Инфекционный |
Инфекции, передающиеся половым путем (гонорея, сифилис, хламидиоз и др.), попавшие в организм будущей матери во время беременности или до ее наступления, вызывают поражение эмбриона и его гибель. Для будущего ребенка опасны грипп, бронхит, пневмония и другие инфекции, а так же воспалительные процессы в женском организме | Лечение и последующая профилактика инфекций позволит женщине снова забеременеть и выносить ребенка |
| Нарушение имплантации (прикрепления эмбриона к слизистой оболочке матки) и плацентации | Происходит из-за неадекватной реакции иммунитета женщины – ее организм воспринимает плодное яйцо как чужеродный элемент. Причиной может быть миома, хроническое воспаление эндометрия, утолщение или истончение слизистой матки, низкий уровень прогестерона, генетическая тромбофилия, антифосфолипидный синдром, наличие у матери аутоиммунных заболеваний. В следствие данных процессов происходит либо остановка беременности на малом срок либо развитие нарушения работы плаценты. Нарушением развития и работы плаценты может негативно влиять на плод. Нарушение функций детского места может спровоцировать остановку развития беременности во 2 и 3 триместрах | Комплексная диагностика и соответствующая форме иммунного нарушения коррекция будет способствовать наступлению и вынашиванию беременности. Своевременное выявление нарушений плацентации и их лечение в условиях клиники невынашивания беременности позволят женщине родить здорового малыша |
Чтобы определить причины, пациенткам проводится полный спектр амбулаторных услуг:
- диагностика экспертного класса,
- индивидуально разработанные комплексные программы лечения и ведения беременности,
- участие в создании программ ведущих специалистов — акушеров-гинекологов, репродуктологов, гемостазиологов, иммунологов и генетиков.
Все ли недоношенные дети рождаются раньше срока?
нормальный вес при рождении – всегда преимущество
-
Плацентарная недостаточность
Одна из причин недостаточного веса при рождении – плацентарная недостаточность, при которой плацента перестает нормально функционировать. Из-за этого плод не получает достаточного количества питательных веществ для нормального роста.Плацентарная недостаточность возникает при осложнениях беременности, например, при гестационном диабете – нарушении обмена глюкозы, вызванного неправильным питанием беременной женщины.
-
Если мама курит
Не менее серьезная причина задержки роста ребенка – курение матери. В зависимости от количества выкуриваемых во время беременности сигарет рост малыша замедляется в разной степени. У беременных, которые курят ежедневно, риск появления малыша с весом менее 2500 г увеличивается в два раза. -
Другие причины
Другими причинами недостатка веса при рождении становятся пороки развития и хромосомные нарушения у ребенка. В большинстве своем они выявляются при скрининге, проводимом во втором триместре беременности.
Также к низкому весу при рождении приводят различные инфекционные заболевания, которые поражают как организм матери, так и ребенка во время внутриутробного развития.

