Повышение фсг и лг: значение и последствия
Содержание:
- Подготовка к исследованию
- Что же делать, если по результатам обследования констатировано снижение фолликулярного резерва яичников?
- Причины ложных результатов
- Как сдавать ФСГ, эстрадиол и другие половые гормоны
- Особенности при проведении анализа ФСГ, ЛГ и других гормонов
- Повышение ЛГ
- Что такое гормональный сбой?
- Когда сдавать анализ крови ФСГ
- Диагностика гиперпролактинемии
- Эстрадиол повышен — что делать?
- Причины гиперандрогении
- Первое посещение эндокринолога
- Комбинированные пероральные контрацептивы (КОК)
- В каких случаях актуально использование экстренных видов контрацепции?
- Как андрогены влияют на выпадение волос по гормональным причинам?
- За что отвечает гормон эстрадиол
Подготовка к исследованию
Чтобы получить точный результат анализа на паратгормон, рекомендуется соблюдать правила подготовки:
- Анализ сдается натощак. Пациенту врачи рекомендуют сделать перерыв в приеме пищи на 8 часов.
- Материал сдается рано утром, в это время концентрация гормона минимальна. Максимальное содержание биологически активного вещества данного типа наблюдается в районе 14-16 часов.
- За пять дней до обследования прекращаю прием лекарственных препаратов и витаминов. Концентрация ПТГ под действием некоторых препаратов может повыситься или понизиться.
- За сутки до анализа из рациона придется исключить молоко и молочные продукты, рыбу, орехи.
- В это время нельзя употреблять алкогольные напитки.
- Перед анализом можно пить воду и нельзя кофе и крепкий чай.
- За двадцать четыре часа до обследования максимально снижают физические нагрузки на организм.
- За три часа до посещения процедурного кабинета придется отказаться от сигарет.
За несколько дней до сдачи крови нельзя проходить флюорографию, томографию. такой же запрет вводится на физиотерапевтическое лечение.
Что же делать, если по результатам обследования констатировано снижение фолликулярного резерва яичников?
В этом случае для достижеия беременности необходимо обратиться к врачу репродуктологу. Получить беременность у женщин позднего репродуктивного возраста или со сниженным фолликулярным резервом можно с помощью лечения методом ЭКО.
При выборе клиники ЭКО при этом факторе бесплодия очень важно обратить внимание на качество эмбриологической службы, ведь от ее работы зависит львиная доля успеха
Также важным является такой, казалось бы, на первый взгляд не слишком существенный момент, как режим работы клиники. Если у Вас снижен фолликулярный запас, оптимально выбрать для лечения клинику, работающую без выходных. Именно такой режим позволяет производить своевременный забор клеток, даже если их мало, всего 1-2, без риска допустить их овуляцию.
Также сейчас широко применяются новые эффективные методики получения большего количества ооцитов в циклах ЭКО у пациенток с низким фолликулярным резервом. Например, так называемая «двойная стимуляция» яичников, суть которой заключается в том, что в течение одного цикла ЭКО собирается двойной «урожай» клеток. Повышение количества клеток увеличивает шансы на наступление беременности, ведь так получается большее количество эмбрионов, из которых можно с большей вероятностью выбрать перспективные эмбрионы на перенос.
Причины ложных результатов
Влиять на результат анализа могут самые разные факторы:
- В первую очередь уровень гормона изменяется на период беременности и кормления грудью.
- Полученные данные могут быть изменены при неправильном заборе и хранении крови.
- Употребление большого количества продуктов, содержащих кальций, может стать причиной изменения показателей.
- Уровень паратгормона повышают диуретики, фосфаты, рифампицин, литий, стероиды, изониазид, противосудорожные препараты.
- Паратирин в крови снижается после приема пропранолола, циметидина.
- При болезни Бернетта, происходит ложное уменьшение значения.
При получении ложного результата врач назначает сдать кровь повторно.
Как сдавать ФСГ, эстрадиол и другие половые гормоны
Концентрация ФСГ, пролактина и других гормонов зависит не только от возраста и индивидуальных особенностей организма, она подвержена влиянию внешних факторов, поэтому к сдаче анализов следует подготовиться. Ответственность и серьезный подход поможет получить объективные данные, отражающие реальное состояние организма.
Гормоны ЛГ, ФСГ и другие элементы зависят от степени физической активности, поэтому за несколько дней следует ограничить спортивные нагрузки. Также необходимо избегать стрессовых ситуаций, полноценно питаться, нормализовать режим труда и отдыха. ФСГ, ЛГ и половые гормоны не стоит сдавать при наличии инфекционных заболеваний и обострения воспалительных процессов.
Основные правила для сдачи ФСГ, ЛГ, пролактина и других гормонов:
- Анализы на гормоны сдаются в утренние часы натощак;
- За день до сдачи на гормоны ЛГ, ФСГ и другие исключается алкоголь, курение, сексуальные контакты, физические нагрузки;
- Необходимо исключить прием лекарственных препаратов, желательно сдавать анализы не раньше недели после окончания курса терапии, если это невозможно, то условия следует обсудить с лечащим врачом.
Особенности при сдаче ФСГ, ЛГ, пролактина, эстрадиола, тестостерона и прогестерона:
- ФСГ, ЛГ, эстрадиол и другие вышеописанные гормоны чаще всего сдаются на 2-5 день цикла – при условии регулярного 28 дневного цикла;
- На 5-7 сутки при более длительном цикле;
- На 2-3 день при цикле менее 24 дня.
ФСГ и пролактин иногда назначают на 21-22 день цикла (во время лютеиновой фазы), а определение уровня ЛГ часто используют для выявления срока овуляции.
Особенности при проведении анализа ФСГ, ЛГ и других гормонов
- ФСГ (фолликулостимулирующий гормон) – это важный компонент репродуктивной системы, который запускает процесс созревания фолликула и развития яйцеклетки, а также вызывает синтез эстрогенов и рост эндометрия. У мужчин ФСГ отвечает за формирование семенных канальцев, развитие половых признаков, сперматогенез и секретирование тестостерона. Концентрация ФСГ и эстрадиола (тестостерона) регулируется по принципу отрицательной обратной связи, чем выше уровень одного, тем ниже уровень другого. Анализ на ФСГ сдается на 3-8 или 19-21 день цикла. Нормы находятся в широких пределах и зависят от фазы цикла, стоит отметить, что гормон в кровь выбрасывается в импульсном режиме, что влияет на поученные результаты;
- ЛГ (лютеинизирующий гормон) – это элемент репродуктивной системы, который влияет на овуляцию, синтез эстрогенов и поддерживает активность желтого тела. ЛГ и ФСГ работают совместно, достигнув своего максимума, они провоцируют выход яйцеклетки из созревшего фолликула – овуляцию. Норма ФСГ и ЛГ зависит от фазы цикла: в первой преобладает ФСГ, во второй ЛГ. Соотношение ФСГ и ЛГ – важный диагностический признак, нередко отклонение от нормы, но сохранение адекватного соотношения ЛГ и ФСГ является признаком индивидуальной нормы и наоборот, нормальный уровень ФСГ и ЛГ, но нарушение соотношения является признаком патологии. Анализ на ЛГ также сдается на 3-8 и 19-21 дни цикла;
- Пролактин – этот гормон оказывает влияние на желтое тело, водно-солевой обмен, стимулирует появление молока, а также подавляет формирование фолликула. Уровень пролактина воздействует на концентрацию ФСГ, уменьшая вероятность овуляции и наступления беременности. Количество гормона увеличивается во время сна и снижается после пробуждения, анализ на пролактин сдается в 1 и 2 фазу менструального цикла;
- Эстрогены – группа женских половых гормонов, которые обеспечивают функционирование репродуктивной системы, поведение и вторичные половые признаки. Наиболее активен эстрадиол, но во время беременности большее значение имеет эстриол. ФСГ и ЛГ влияют на концентрацию эстрогенов в крови. Уровень эстрадиола, ФСГ и ЛГ максимален во время овуляции. Анализ на эстрогены сдается на протяжении всего менструального цикла;
- Прогестерон – это гормон, вырабатывающийся желтым телом и создающий оптимальные условия для развития эмбриона. Анализ сдают на 19-21 день цикла, отклонения могут свидетельствовать о проблемах с вынашиванием и о бесплодии. Также гормон тормозит синтез ФСГ, ЛГ и созревание фолликулов;
- Андрогены – группа мужских половых гормонов, наибольшую активность проявляют тестостерон и ДЭГА-сульфат. Высокая концентрация тестостерона подавляет синтез ФСГ и ЛГ, вызывая выкидыши, бесплодие, ановуляцию. Анализ сдается на протяжении всего менструального цикла.
Гормоны ЛГ, ФСГ и другие компоненты эндокринной системы оказывают влияние на уровень друг друга: одни стимулируют синтез, другие подавляют формирование, поэтому отклонения одного гормона вызывают расстройства деятельности всей репродуктивной системы. Своевременное выявление нарушений позволяет предупредить развитие серьезных последствий, а также провести адекватную терапию, которая даст максимальный эффект.
По этой причине при выявлении каких-либо негативных симптомах, нарушении менструальной функции, изменении психоэмоционального состояния, веса и общего самочувствия необходимо сразу обратиться к врачу, который проведет тщательный осмотр и направит на полноценное обследование, включающее проведение анализов на гормоны. Пройти медицинский осмотр, сдать анализы на гормоны, выполнить дополнительные диагностические мероприятия и пройти полный курс терапии можно в «Центр ЭКО» Калининграда.
Нормы ФСГ, ЛГ и других половых гормонов зависят от фазы менструального цикла, поэтому квалифицированный специалист проводит динамическое наблюдение за состоянием пациентов. К тому же требуется неоднократное проведение анализов, которые помогают не только выявить какие-либо нарушения, но и осуществить контроль над терапевтическими мероприятиями. Методы определения гормонов в крови могут быть разными, поэтому нормы ФСГ, ЛГ и других элементов могут отличаться в разных лабораториях, поэтому рекомендуется выполнять анализы в одном учреждении.
Повышение ЛГ
Чаще всего у женщин регистрируются нормальные или пониженные показатели ЛГ. Увеличение уровня ЛГ значительно сокращает вероятность наступления беременности, так как такие показатели говорят о серьезном гормональном дисбалансе, появлении эндометриоза, поликистоза, почечной недостаточности. Высокий уровень ЛГ при низкой концентрации ФСГ приводит к нарушению функции яичников, фолликул не может полноценно созреть, овуляция не наступает, что заканчивается формированием кисты.
Часто повышение ФСГ и ЛГ сигнализирует о наступлении ранней менопаузы, истощении яичников и бесплодии. Поэтому определение уровня этих гормонов является обязательным исследованием при диагностировании бесплодия и проблем с вынашиванием беременности, особенно перед подготовкой к протоколу ЭКО. Хотя пониженные показатели также не являются благоприятными признаками, но такие результаты требуют повторной сдачи анализов, так как гормоны ФСГ и ЛГ поступают в кровь в импульсном режиме, поэтому не всегда исследования могут дать объективную оценку состоянию организма женщины.
В любом случае, получив результаты анализа, следует обратиться к лечащему врачу, чтобы он составил дальнейший план вашего наблюдения, назначил дополнительные методы исследования и при необходимости лечебные мероприятия.
Что такое гормональный сбой?
Гормональный сбой у девочек-подростков проявляется нарушением баланса работы гормонов прогестерона и эстрогена, отвечающих за месячные, половое созревание, работу репродуктивной системы.
Именно потому так важно, чтобы в определенном балансе находились гормоны, чтобы они поддерживали нормальную работу всех важных для жизни органов и работу нервной системы. Как лечить гормональный сбой?
Как лечить гормональный сбой?
Лечить патологию будет можно после установления причины, вызвавшей гормональный сбой. Возможно, будет проведена заместительная терапия. Результатом лечения станет установившийся гормональный фон.
Помните: своевременное обращение к врачу избавит Вас от множества серьезных проблем и предотвратит развитие болезней.
Многопрофильная клиника IcMed. Проверено статью Мариной Струк
Когда сдавать анализ крови ФСГ
Показания для анализа довольно широки, поэтому он может выполняться в любом возрасте. У мужчин проводить анализ на ФСГ можно в любой день, так как его концентрация довольно стабильна, но у женщин анализ выполняется в определенный период.
Чаще всего исследование выполняется на 6-7 день менструального цикла, хотя время проведения анализа может регламентироваться врачом и зависеть от различных обстоятельств. Стоит отметить, что женщинам, помимо анализа ФСГ, проводят исследование соотношения ФСГ/ЛГ. В норме до наступления первой менструации оно составляет 1, через год после менархе увеличивается до 1,5, через 2 года возрастает еще больше, не превышает 2, такое соотношение сохраняется до менопаузы.
Диагностика гиперпролактинемии
Определить повышенный пролактин на основании симптоматики невозможно. Единственный способ установить чрезмерную выработку гормона – анализ крови. Забор производится из вены, с утра. Пациентке рекомендуется быть в это время в спокойном расположении духа.
Анализ делается трижды, т.к. надо установить уровень пролактина в разные фазы цикла. Кроме исследования гормонального профиля в диагностике используются дополнительные тесты. Если гиперпролактинемия подтверждается, гинеколог-эндокринолог может направить на маммографию, магнитно-резонансную томографию головного мозга.
Эстрадиол повышен — что делать?
Если эстрадиол повышен, то необходимо немедленно обратиться к врачу. Это может быть симптомом как неопасного, так и серьезного заболевания, требующего немедленного медицинского вмешательства. Своевременное обращение за квалифицированной помощью — это залог успешного и эффективного выздоровления с минимальным нанесением вреда организму. При повышенной концентрации этого гормона наладится следующая клиническая картина:
- Угревая сыпь.
- Слабость, неспособность выполнять физическую нагрузку, быстрая утомляемость.
- Похолодание верхних и нижних конечностей.
- Отечность.
- Выпадение и ломкость волос, ногтей.
- Сбои в менструальном цикле.
- Расстройство пищеварения (особенно желудка).
- Болезненные ощущения в молочных железах.
- Раздражительность, бессонница.
- Судороги.
Главной задачей при выявлении повышенного уровня эстрадиола является поиск причины этого патологического состояния. Для этого потребуется врачебная консультация, осмотр и проведение некоторых диагностических манипуляций (УЗИ органов брюшной полости, внутриматочное УЗИ, КТ, МРТ, анализы на онкомаркеры, гистероскопия и многое другое), позволяющих получить необходимый объем информации.
Причины гиперандрогении
Выделяют три основных типа генеза этого заболевания:
- Яичникового;
- Надпочечникового;
- Смешанного.
Женская гиперандрогения может возникнуть из-за неправильной работы гипоталамо-гипофизарной системы, к которой относится повышение и снижение уровня различных гормонов. Помимо этого выделяют наследственную и приобретенную формы болезни.
Также существует абсолютная и относительная формы гиперандрогении у женщин. Первый тип характеризуется появлением большого количества андрогенов — мужских стероидных половых гормонов. Вторая — с оптимальным количеством этих веществ, которые обладают усиленным метаболизмом.
Абсолютная гиперандрогения является следствием синдрома поликистозных яичников. Если в женском теле содержится большое количество пролактина, то процесс образования андрогенов увеличивается.
Причиной транспортного типа гиперандрогении может служить недостаток глобулина, отвечающего за иммунные свойства организма и свертываемости крови.
Первое посещение эндокринолога
При всей опасности и неприятности заболеваний эндокринной системы, хорошая новость состоит в том, что малейший сбой в работе желез внутренней секреции становится заметен сразу.
Поэтому, если вы:
- резко набрали или сбросили вес;
- ощущаете сухость во рту и постоянную жажду, частые позывы к мочеиспусканию, особенно ночью;
- отмечаете нерегулярность менструального цикла и/или климактерические приливы;
- внезапно полысели или, наоборот, вдруг обросли волосами в неожиданных местах;
- покрылись угревой сыпью;
- обнаружили дрожь в пальцах, тремор, спазматическую боль в мышцах, головную боль;
- чувствуете постоянную усталость и слабость;
- заметили увеличение передней части шеи;
- не можете зачать ребенка при регулярной половой жизни, —
необходимо немедленно записаться на прием к врачу-эндокринологу.
В обычной районной поликлинике попасть к этому специалисту можно только по направлению терапевта или гинеколога. Но в нашей клинике консультативный прием доступен для всех желающих.
Особое внимание мы уделяем людям из «группы риска»: пациентам с избыточным весом, наследственной предрасположенностью к сахарному диабету и заболеваниям щитовидной железы, беременным и кормящим женщинам
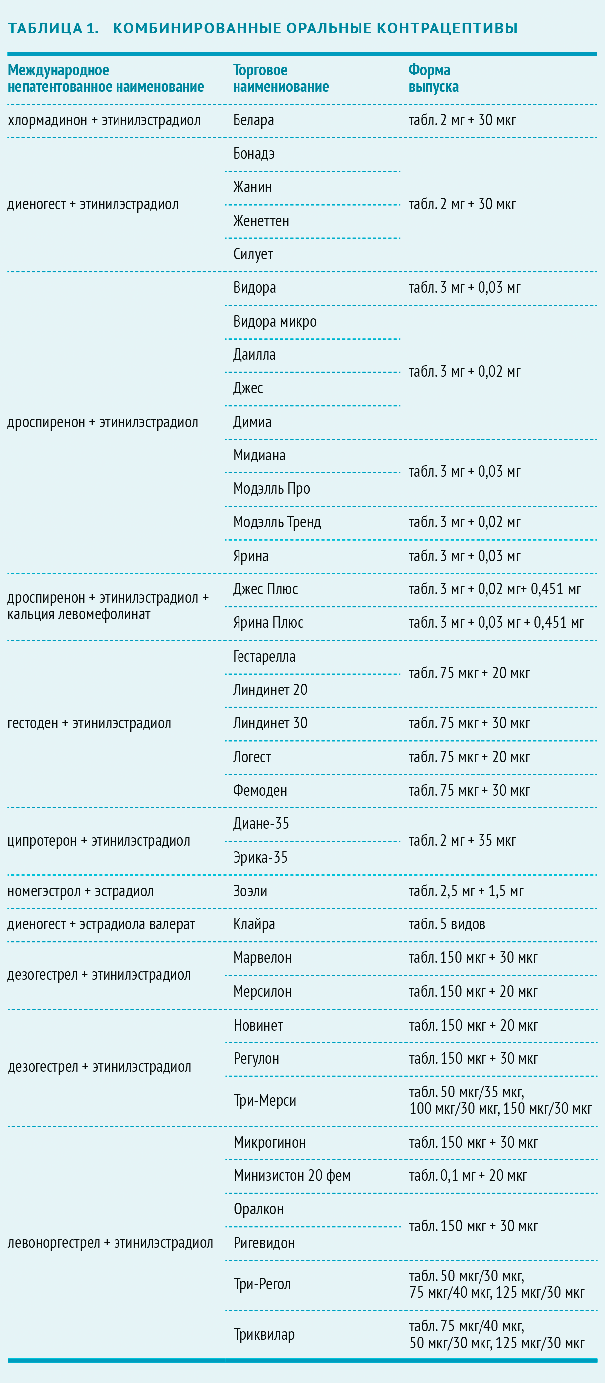
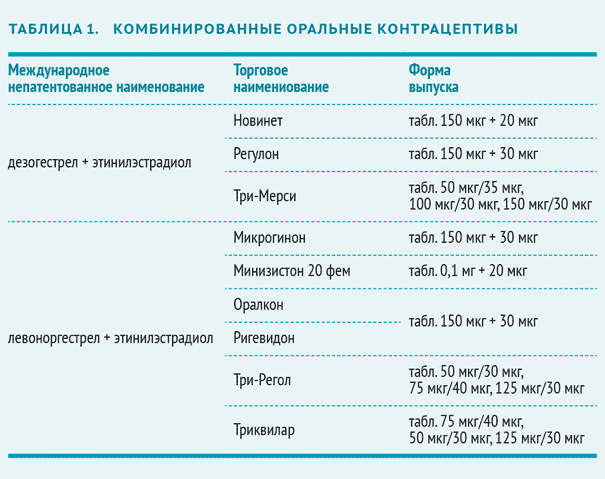
Комбинированные пероральные контрацептивы (КОК)
В большинстве препаратов используется эстроген этинилэстрадиол в дозировке 20 мкг. В качестве гестагена применяют:
- норэтиндрон;
- левоноргестрел;
- норгестрел;
- норэтиндрон ацетат;
- норгестимат;
- дезогестрел;
- дроспиренон — самый современный прогестин.
Новое веяние в производстве КОК — выпуск препаратов, повышающих уровень фолатов в крови. Эти КОК содержат дроспиренон, этинилэстрадиол и левомефолат кальция (метаболит фолиевой кислоты) и показаны женщинам, планирующим беременность в ближайшее время.
Монофазные КОК контрацептивы имеют постоянную дозу эстрогена и прогестина. Двухфазные КОК содержат две, трехфазные — три, а четырехфазный — четыре комбинации эстрогена и гестагена. Многофазные препараты не имеют преимуществ перед монофазными комбинированными оральными контрацептивами по эффективности и побочным эффектам .
На фармацевтическом рынке доступны около трех десятков КОК, подавляющее большинство среди которых — монофазные. Они выпускаются в форме 21+7:21 гормонально активная таблетка и 7 таблеток-плацебо. Это облегчает последовательный ежедневный контроль над регулярным применением КОК.
Комбинированные оральные контрацептивы (КОК) список: виды и названия
Механизм действия
Основной принцип работы КОК заключается в ингибировании овуляции. Препараты снижают синтез ФСГ и ЛГ. Сочетание эстрогена и прогестина дает синергический эффект и повышает их антигонадотропные и антиовуляторные свойства. Кроме того, КОК противозачаточные изменяют консистенцию цервикальной слизи, вызывают гипоплазию эндометрия и уменьшают сократимость маточных труб.
Эффективность во многом зависит от комплайенса. Частота наступления беременности в течение года колеблется от 0,1 % при корректном применении до 5 % при нарушениях в режиме приема.
Преимущества
Комбинированные гормональные контрацептивы широко применяют для лечения нарушений менструального цикла, уменьшения или устранения овуляторного синдрома. Прием КОК уменьшает кровопотерю, поэтому целесообразно их назначение при меноррагии. КОК могут использоваться для корректировки менструального цикла — при необходимости отсрочить наступление очередной менструации.
КОК снижают риск развития доброкачественных образований груди, воспалительных заболеваний органов малого таза, функциональных кист. Прием КОК при уже имеющихся функциональных кистах способствует их значительному уменьшению или полному рассасыванию. Применение КОК способствует снижению риска злокачественных заболеваний яичников на 40 %, аденокарциномы эндометрия — на 50 % . Защитный эффект длится до 15 лет после отмены препарата.
Недостатки
Побочные эффекты: тошнота, чувствительность груди, прорывные кровотечения, аменорея, головная боль.
Эстроген, входящий в состав КОК, способен активировать механизм свертывания крови, что может привести к развитию тромбоэмболии. В группу риска развития подобных осложнений на фоне приема КОК входят женщины с высоким уровнем ЛПНП и низким уровнем ЛПВП крови, тяжелой формой диабета, сопровождающейся поражением артерий, неконтролируемой артериальной гипертензией, ожирением. Кроме того, вероятность появления нарушений свертывания крови повышается у курящих женщин.
Противопоказания для применения комбинированных оральных контрацептивов
- тромбозы, тромбоэмболии;
- стенокардия, транзиторные ишемические атаки;
- мигрень;
- сахарный диабет с сосудистыми осложнениями;
- панкреатит с выраженной триглицеридемией;
- заболевания печени;
- гормонозависимые злокачественные заболевания;
- кровотечения из влагалища невыявленной этиологии;
- лактация.
КОК и рак молочной железы
Наиболее полный анализ случаев развития рака груди на фоне приема КОК был представлен в 1996 году Совместной группой по изучению гормональных факторов рака молочной железы (Collaborative Group on Hormonal Factors in Breast Cancer) . В исследовании оценивались эпидемиологические данные из более чем 20 стран мира. Результаты исследования показали, что женщины, которые принимают КОК в настоящее время, а также те, которые принимали их в течение последних 1–4 лет, имеют незначительно повышенный риск развития рака молочной железы. В исследовании было подчеркнуто, что пациентки, участвующие в эксперименте, намного чаще подвергались обследованиям груди, чем женщины, не принимающие КОК.
Сегодня предполагается, что использование КОК может выступать в качестве кофактора, который лишь взаимодействует с основной причиной развития рака молочной железы и, возможно, потенцирует ее .
В каких случаях актуально использование экстренных видов контрацепции?
Прием таблеток экстренной контрацепции – разовая вынужденная мера, он не может происходить на регулярной основе. Обращаться к посткоитальным контрацептивам можно в следующих случаях:
- При разрыве презерватива, смещении диафрагмы или колпачка.
- Если была нарушена схема приема оральных гормональных препаратов и дополнительно не использовались барьерные методы контрацепции.
- Если женщина допустила ошибку в расчетах при календарном или цервикальном методе предохранения.
- В случае изнасилования.
- Если в ходе прерванного полового акта сперма партнера попала на наружные половые органы и есть риск ее проникновения внутрь влагалища.
Средства экстренной контрацепции, посткоитальная контрацепция
Для срочной контрацепции и защиты от нежелательной беременности используются однокомпонентные препараты (на основе левоноргестрела) или многокомпонентные средства (комбинация этинилэстрадиола и левоноргестрела-комбинированные гормональные препараты — метод Юспе). Считается, что монокомпонентные таблетки обладают большей эффективностью по сравнению с комбинированными.
Мнение эксперта
Как и другие гормональные контрацептивы, указанные средства контрацепции имеют ряд противопоказаний. К ним относятся мигрени, проблемы с сосудами (тромбозы и пр.), заболевания печени, опухолевые процессы, затрагивающие репродуктивные органы.
Врач акушер-гинеколог высшей категории
Оксана Анатольевна Гартлеб
Если у женщины имеются противопоказания к приему гормональных средств посткоитальной контрацепции, ей могут быть назначены негормональные препараты, в состав которых входит антагонист прогестерона – мифепристон. Таблетки на основе этого вещества являются более опасными для здоровья, поэтому принимать их можно только по рекомендации врача и не чаще нескольких раз в год.
Как андрогены влияют на выпадение волос по гормональным причинам?
По своему влиянию на волосяные фолликулы андрогены (тестостерон и его производные) и эстрогены имеют разнонаправленное действие. Женские половые гормоны действуют на рост волос положительно, в то время как мужские склонны угнетать нормальную работу волосяного фолликула. К счастью, у здорового человека, будь то мужчина или женщина в организме присутствуют оба вида гормонов. Проблемы же возникают, как правило, в тех случаях, когда наблюдается их количественный дисбаланс, а именно, переизбыток дигидротестостерона (производного тестостерона).
Женщинам, особенно заботящимся о густоте своей шевелюры, нужно иметь в виду, что любые гормональные отклонения независимо от их причин, могут привести к потере волос.
Среди наиболее часто встречающихся, можно выделить следующие:
- Выпадение волос в послеродовом периоде и в периоде менопаузы. В первом случае имеет место быть следующая ситуация: во время беременности организм продуцирует повышенное количество эстрогена, необходимого для ее поддержания. Волосы в это время становятся крепче и гуще, а после родов, уровень гормонов вновь возвращается к прежнему уровню, что может привести к потере волос. Как правило, это состояние временное и проходит по мере возвращения организма в обычное состояние. При менопаузе количество эстрогена в организме также понижается, а потому может наблюдаться выпадение волос.
- Гормонозависимые заболевания также могут спровоцировать проблемы с волосами. Это относится к заболеваниям яичников (поликистоз и др.), щитовидной железы, гипофиза и надпочечников. Если функции этих органов по тем или иным причинам нарушаются, возможен перекос в концентрации гормонов и, как следствие, облысение.
- Стрессы и употребление гормональных препаратов. Стрессовые ситуации дают сигнал организму защищаться, и он выбрасывает в кровь больше мужских половых гормонов (это касается и мужчин, и женщин). Поэтому выпадение волосяного покрова вследствие стресса отнюдь не редкость. Прием тестостероносодержащих препаратов это также фактор риска. Зачастую подобное можно наблюдать у женщин-спортсменок, употребляющих анаболические стероидные препараты, а также у тех, кто проходит назначенный врачом курс лечения.
За что отвечает гормон эстрадиол
Зная, за что отвечает гормон эстрадиол у женщин, можно не сомневаться в его важности и существенном влиянии на работу всех внутренних органов и систем организма. Он оказывает существенное влияние на следующие функции:
- Репродуктивная функция — способствует фертильности, отвечает за нормализацию менструального цикла. Этот гормон подготавливает женский организм к беременности и вынашиванию ребенка: перестройка слизистой оболочки матки, стимуляция сокращения маточных труб, проникновение сперматозоида в яйцеклетку для оплодотворения.
- Сердце и сосуды — до наступления менопаузы эстрадиол у женщин отвечает за эластичность и прочность сосудов. Он нормализует концентрацию холестерина в крови и участвует в предотвращении развития воспаления.
- Кости — влияет на синтез, разрушение и перераспределение остеоцитов (клетки костной ткани). В связи с этим, после 40 лет у женщин возрастает ломкость костей.
- Кожные покровы — стимулируют синтез коллагена и гиалуроновой кислоты. Благодаря этому кожа приобретает здоровую плотность, тонус, становится увлажненной и имеет защиту от фотостарения.
- Головной мозг — косвенно принимают участие в формировании связей между нейронами (клетки нервной системы). Поэтому они оказывают влияние на концентрацию, память, интеллект, нормальную смену циклов сна и бодрствования.

