Что делать, если воды отошли, а схваток нет?
Содержание:
- Часто задаваемые вопросы пациентов о кровотечении из варикозных вен
- Ждем начала родов
- Как выглядят околоплодные воды и что это такое?
- Профилактика
- Цвет околоплодных вод
- 38–40 неделя
- Осложнения
- Причины и факторы риска развития ретикулярного варикоза
- Отошли воды — когда начнутся схватки?
- 2.Симптомы заболевания
- Кому грозит разрыв плодной оболочки
- Сколько жидкости должно отходить?
- Ноги
- Признаки
- Как понять, что отошли воды?
- Лечение ретикулярного варикоза вен
- Почему отошли зеленые воды?
- Почему отошли воды на ранних сроках?
- Лечение
- Другие причины затрудненного мочеиспускания у женщин
- 1.Что такое плеврит и его причины
Часто задаваемые вопросы пациентов о кровотечении из варикозных вен
Кровотечение из варикозных вен всегда неожиданная ситуация, кровь выходит из вены под высоким давлением, что может привести к значительной кровопотере, вполне вероятна паника пациента. Поэтому кровотечение из варикозных вен может стать не только опасной, но и жизнеугрожающей ситуацией.
Для того, чтобы предотвратить кровотечение из варикозных вен, нужно периодически проходить базовое обследование у врача-флеболога с дуплексным ультразвуковым сканированием вен нижних конечностей. По результатам исследования следовать рекомендациям доктора.
В случае, если произошло кровотечение из варикозных вен необходимо выполнить следующее:
- Создать локальное давление в области кровотечения с помощью марлевой салфетки и пальцевого прижатия.
- Принять горизонтальное положение.
- Поднять ногу выше уровня сердца.
Данные мероприятия позволяют эффективно остановить венозное кровотечение в большинстве случаев. Безусловно, после этого необходимо обратиться за специализированной медицинской помощью.
Кровотечение из варикозных вен, как и спровоцировавшую его варикозную болезнь, лучше лечить в профильных центрах, специализирующихся на лечении венозной патологии.
Если произошло кровотечение из варикозных вен необходимо обращаться к врачу-флебологу, доктору, специализирующемуся на лечении патологии вен и варикозной болезни, в частности.
Ждем начала родов
Вы ждете малыша? Поздравляем! Одно из важнейших событий в жизни уже близко, и многие мамы напрасно волнуются, ожидая сильной боли или переживая за сам процесс. Ваш организм специально создан для родов и полностью готов к ним
А опытные врачи позаботятся о вас, их знания, умения и внимание помогут малышу появиться на свет.
Но все же интересно, в какой именно день на нашей планете станет на одного человека больше. Как рассчитать дату родов? Примерная дата предполагаемых родов известна каждой будущей маме с самого начала, с того момента, как ее рассчитывает доктор. Но нужно знать, что роды могут наступить начиная с полной 37-й до конца 42-й недели, то есть в среднем беременность длится от 260 до 293 суток, так что наверняка «тот самый» день никому не может быть известен, кроме разве что самого малыша.
Как узнать, что роды приближаются? Можно выделить косвенные признаки, но помните, что все индивидуально.
- Опущение живота. У тех, кто ждет первого ребенка, живот опускается за 2 – 4 недели до родов; у мам, которые рожают не в первый раз, — накануне. Происходит это потому, что малыш ощущает готовность к появлению на свет и меняет положение в животе, занимая предлежащей частью (то есть той, которая теперь расположена внизу матки) место в малом тазу. Пупок при этом выпячивается.
- Уходит изжога. Благодаря этому уходит ощущение давления на диафрагму, дышать становится легче, проходят симптомы изжоги и отрыжки.
- Учащение позывов и изменение стула. Вместе с тем позывы в туалет учащаются, и примерно за неделю до родов стул становится жидким — из-за давления плода на прямую кишку и действия активизирующихся гормонов на кишечник.
- Боли внизу спины. Могут возникнуть тянущие болезненные, иногда похожие на схватки ощущения в области промежности и таза из-за давления и растяжения тканей крестца. В этот период будущей маме может быть некомфортно ходить и сидеть и во время сна трудно найти удобную позу. Могут ощущаться «ложные» схватки, но если они нерегулярны и промежуток между ними не сокращается, то говорить о начале родов рано.
- Отсутствие аппетита. Чаще всего перед родами будущим мамам не хочется даже любимой еды. Как правило, за 1 – 2 недели до момента рождения ребенка беременные теряют до 2 кг — за счет лишней жидкости. Так организм готовится к родам, когда маме понадобится дополнительная пластичность и легкость.
- Изменчивое настроение. Гормонов выделяется все больше, и настроение беременной женщины меняется час от часа. Периоды, когда будущая мама активна и жизнерадостна, сменяются желанием уединиться и побыть в тишине.
- Малыш шевелится меньше. В его новом положении — как правило, головкой вниз — ему неудобно двигаться.
- Слизистые выделения. Шейку матки во время беременности закрывает слизистая пробка, и незадолго до рождения малыша она отходит. Это может произойти и прямо перед родами, и в начале родов, и за 1 – 2 недели до них. Она густая, прозрачная, слегка желтоватая, часто с примесью крови. Это нормально, однако, если выделения кровяные, нужно как можно скорее отправиться к врачу, чтобы убедиться, что осложнений нет, или оперативно с ними разобраться.
Не всем известно, что воды могут подтекать или отойти и до родов.
Как выглядят околоплодные воды и что это такое?
Околоплодные воды (их еще называют амниотическими) окружают плод, создавая для него оптимальную среду обитания.

Раньше считалось, что единственная функция их – защитная: они предохраняют плод от механических повреждений. Воды позволяют будущему ребенку свободно двигаться в матке, «принимают» в себя продукты жизнедеятельности его организма. Ребенок шевелится, плавает, развивается в естественной для него среде с температурой, максимально приближенной к температуре тела – 370 C°.
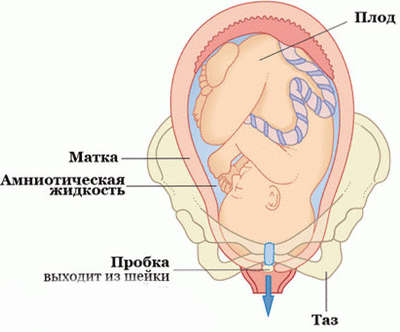
В последние годы представление о роли вод стало несколько иным: было доказано, что амниотические воды активно участвуют в обмене веществ. Заглатывая их, ребенок получает часть необходимых ему микроэлементов и минералов.
Воды содержат также:
Какого цвета должны быть воды при родах? В норме они либо бесцветны, либо имеют розоватый оттенок. К самому концу беременности они могут содержать частички эпидермиса плода, волоски, поэтому в них могут появиться белесые хлопья. Воды могут несколько помутнеть.
Все это – варианты нормы. Для тех, кого волнует вопрос, как выглядят воды перед родами, если произошли какие-то патологические изменения, можно отметить следующее: воды будут иметь зеленый или красный цвет. Зеленый свидетельствует о попадании в воды первородного кала – мекония, а это, в свою очередь, говорит о недостатке кислорода у плода. Красный сигнализирует о начале кровотечения. Обе ситуации требуют немедленного врачебного вмешательства.
Профилактика
Следуйте этим советам, чтобы избежать разрыва или перфорации:
Правильное лечение среднего отита. Имейте в виду признаки и симптомы инфекции, включая боль в ухе, лихорадку, заложенность носа и снижение слуха. Дети со средним отитом часто трогают или тянут за уши. Обратитесь к лор-врачу для осмотра, чтобы предотвратить возможные повреждения.
Защитите уши во время полета. Если это возможно, избегайте полетов, если у вас есть аллергия на момент полета, которая вызывает заложенность. Во время взлетов и посадок старайтесь, чтобы уши не были заложены. Этого можно добиться с помощью зевания или жевания жевательной резинки
Или используйте маневр Вальсальвы – осторожно выдувайте носом воздух, зажимая ноздри и закрывая рот. Не спите во время взлета и посадки.
Не чистите посторонними предметами
Не пытайтесь глубоко вычищать ушную серу ватными палочками, скрепкой для бумаг или шпилькой. Эти предметы могут легко разорвать или проколоть барабанную перепонку. Расскажите своим детям о последствиях, которые могут быть получены при засовывании посторонних предметов в уши.
Защита от чрезмерного шума. Надевайте беруши или наушники на рабочем месте или во время отдыха, если присутствует громкий шум.
Цвет околоплодных вод
Что делать, если отошли воды зеленого цвета?
В норме амниотическая жидкость должна быть прозрачной и не иметь выраженного запаха. Но иногда у женщин изливаются воды зеленого цвета. Это может напугать роженицу, и даже довести до паники. Однако такой цвет околоплодных вод необязательно свидетельствует о каком-либо осложнении. Воды могут принимать зеленую окраску по следующим причинам:
- Гипоксия плода – наиболее частая причина появления зеленых вод. Из-за нехватки кислорода задний проход плода сокращается и выделяет меконий, который придает водам зеленую окраску.
- Старение плаценты. Когда беременность затягивается до -42 недели, плацента начинает стареть и хуже выполнять функции обеспечения плода питательными веществами и кислородом.
- Грипп, ОРЗ, мочеполовые инфекции, перенесенные женщиной в период беременности.
- Наследственные патологии плода – наиболее редкая причина, обуславливающая окрашивание околоплодных вод в зеленый цвет.
Если произошло преждевременное излитие амниотической жидкости зеленого цвета – т.е. до начала родовых схваток – то необходимо немедленно проинформировать об этом врача и сразу же отправляться в родильный дом. Врачи нередко в таких случаях принимают решение провести родоразрешение путем кесарева сечения, поскольку для плода опасно слишком долго находиться в загрязненной амниотической жидкости.
Что делать, если отошли воды с примесью крови?
Излитие вод с кровью (красноватого или ярко-красного цвета) может указывать на опасное осложнение – отслойку плаценты. В данной ситуации необходимо срочно вызвать скорую помощь и проинформировать об этом врача, ведущего беременность. При отслойке плаценты врач проведет осмотр и примет решение о наиболее подходящем и быстром способе родоразрешения с одновременными мерами по борьбе с потерей крови, шоковым состоянием, компенсированием дефицита веществ, повышающих свертывание крови.
Присутствие кровяных прожилок в прозрачных или желтоватых водах, вероятнее всего, вызвано раскрытием шейки матки. Это неопасно, однако требует немедленного отправления роженицы в роддом.
Желтые воды
Если отошедшие воды имеют желтый оттенок и слегка мутные – беспокоиться не стоит. Такое состояние вод является вариантом нормы, и ничем не угрожает.
38–40 неделя
Скорее всего, малыш уже готов к появлению на свет. Если воды отошли в нормальном объеме или постоянно подтекают, к тому же цвет их абсолютно прозрачен, поводов для беспокойства нет. Начался естественный процесс, и скоро начнутся предродовые схватки.
У мамочек, рожающих впервые, в запасе еще есть пару часов, чтобы спокойно собраться, набраться сил и даже немного отдохнуть.
Ни в коем случае нельзя после того, как отошли воды:
• принимать ванну;
• подвергаться физическим напряжениям;
• заниматься сексом;
• пользоваться тампонами или гигиеническими прокладками.
Если присутствует необходимость провести гигиенические процедуры, например, чтобы обработать или побрить половые органы, нужно воспользоваться душем. Подмываться только с переда назад, чтобы предотвратить попадание микробов во влагалище.
Если воды постоянно подтекают, вместо прокладок, которые пропитаны ароматизаторами и не всегда стерильны, нужно воспользоваться хлопчатобумажной тканью.
Успокоиться помогут травяные чаи, приготовленные из ромашки, эхинацеи, мяты. К тому же такие напитки имеют и противомикробные свойства.
Для мамочек, рожающих не в первый раз, времени на чаепития нет. Схватки и роды могут начинаться в любой момент. Для таких женщин отхождение вод не тревожный, но важный сигнал. Поэтому им следует незамедлительно отправляться в роддом.
Поводом для немедленного обращения за помощью является обильное отхождение вод. Если воды отошли одномоментно и в большом объеме, значит, опустошился весь плодный пузырь. Это подтверждает, что малыш не успел занять правильное положение.
В таких ситуациях крайне редко, но возможно выпадение в шейку или во влагалище одной из конечностей малыша или даже части пуповины. Если вовремя не оказать помощь такой роженице, роды будут осложнены. Кроме этого, выпавшая пуповина может пережиматься мышцами шейки или плодом, и у ребенка появятся проблемы с обеспечением кислорода.
Если воды имеют неестественный цвет или запах, откладывать посещение роддома нельзя. Присутствие крови в водах – тревожный сигнал. Естественный процесс не должен сопровождаться кровотечением.
Осложнения
Барабанная перепонка имеет две основные функции:
- Слуховая. Когда звуковые волны ударяют, барабанная перепонка вибрирует – первый шаг, по которому структуры среднего и внутреннего уха переводят звуковые волны в нервные импульсы.
- Защитная. Барабанная перепонка также имеет барьерную функцию, защищая среднее ухо от воды, бактерий, других посторонних веществ.
Осложнения могут возникать, когда мембрана заживает, или если она не может зажить.
Возможные осложнения:
- Потеря слуха. Обычно потеря слуха является временной, длится только до тех пор, пока разрыв или отверстие не заживет. Размер и расположение разрыва могут влиять на степень потери слуха.
- Воспаление среднего уха (средний отит). Перфорация барабанной перепонки дает возможность бактериям проникнуть в ухо. Если перфорированная барабанная перепонка не заживает или не восстанавливается, вы можете быть уязвимы к текущим (хроническим) инфекциям, которые могут вызвать постоянную потерю слуха.
- Образования среднего уха (холестеатома). Холестеатома – это образование в среднем ухе, состоящее из клеток кожи и других веществ. Все накопленные загрязнения, отмершие клетки кожи в ушных каналах обычно выходят наружу с ушной серой. Если мембрана разорвана, клетки кожи могут пройти в среднее ухо и сформировать холестеатому. Холестеатома дает благоприятную среду для бактерий и содержит белки, которые могут повредить косточки среднего уха.
Причины и факторы риска развития ретикулярного варикоза
Чаще всего заболевание наблюдается у женщин. Пусковым механизмом служит нарушение гемодинамики. Из-за того, что клапан деформируется, кровь начинает циркулировать в обратном направлении. Сплетение сосудов переполняется, а кровь застаивается. Из-за этого стенки сосудов расширяются, становятся ярче и заметнее сквозь кожу.
Предшествовать этому состоянию может:
- Гормональный скачок. Снижение эстрогена и рост прогестерона приводит к потере тонуса вен и расширению просвета сосудов, быстрому свертыванию крови, снижению антитромбина в плазме. Развивается флебопатия. Данный процесс наблюдается часто у беременных, а также у женщин, которые принимают оральные контрацептивы.
- Наследственность. Изменение соединительной ткани передается по женской линии, поэтому при варикозной болезни у мамы или бабушки повышается риск расширения ретикулярных сосудов уже в молодом возрасте.
- Нагрузка на ноги. У людей, работающих сидя или стоя, диагноз устанавливается чаще. Ретикулярный варикоз обеих конечностей наблюдается у офисных работников, бухгалтеров, грузчиков, парикмахеров, преподавателей.
- Частые полеты на самолете. При авиаперелетах из-за скачков атмосферного давления изменяется тонус сосудов и кровоток в ретикулярах.
Усугубляет развитие заболевания курение, ожирение, артериальная гипертензия, вторая и последующая беременность, прием кортикостероидов, цирроз печени, системная склеродермия.
Отошли воды — когда начнутся схватки?
Воды у беременной могут отойти и до начала схваток, и уже во время самих родов, но чаще всего жидкость выливается все же в период активных схваток.
Схватки и отхождение вод
- Если воды отошли, а схваток нет, это называется преждевременное отхождение вод. Такое развитие событий не очень благоприятное, но встречается довольно часто, примерно в 10% случаев
- При раннем излитии схватки уже есть, но шейка матки раскрыта всего на 4 см или меньше
- При своевременном излитии схватки регулярны и достаточно интенсивны, шейка матки раскрыта более, чем на 4 см
- Запоздалое излитие — это когда пузырь лопается через некоторое время после полного раскрытия шейки матки
При преждевременном и раннем отхождении вод есть риск инфицирования плода, и поэтому эти ситуации считаются осложнениями. При длительном безводном периоде женщине вводят антибактериальные препараты, чтобы обезопасить ее и ребенка от инфекций.
Известно, что разрыв пузыря приводит к более интенсивной работе родовой деятельности:
- схватки усиливаются
- шейка матки открывается быстрее
2.Симптомы заболевания
Основными симптомами плеврита является боль в груди и затрудненное дыхание. Особенность заболевания в том, что боль в груди, как правило, начинается внезапно. Ее часто описывают как острую боль, и обычно болевые ощущения усиливаются при дыхании, кашле, чихании или резких движениях. Чаще боль проявляется только с одной стороны груди и может отдавать в плечо или область живота. Для облегчения боли рекомендуется дышать неглубоко и медленно, а еще можно нажать на болезненную область или лежать на той стороне, где чувствуется боль.
Нередко плеврит сопровождается температурой и сухим кашлем.
Если плеврит вызван вирусной инфекцией, болезнь может сопровождаться общими «вирусными» симптомами – повышенной температурой, головной болью, болью в мышцах, общим недомоганием.
Иногда из-за воспаления плевры в плевральной полости скапливается жидкость, и это может способствовать уменьшению болевых ощущений, так как жидкость облегчает трение между двумя слоями плевры при дыхании. Но если жидкости скопилось слишком много, это может помешать легким полностью расширяться во время дыхания, и становится трудно дышать.
Кому грозит разрыв плодной оболочки
От преждевременного разрыва плодной оболочки не застрахована ни одна беременная женщина. Точная причина этого явления пока неизвестна, однако существуют предпосылки для возникновения патологии. В группу риска входят женщины с истмико-цервикальной недостаточностью, различными патологиями шейки матки (гиперплазия, эрозия), имеющие скрытые ТОРЧ-инфекции.
Оболочка плода служит для защиты от механических повреждений и от различных бактерий и вирусов. Она состоит из трёх слоёв:
- Первый слой выстилает стенку матки. Он самый жёсткий и плотный, его не так то легко повредить даже механическим путём.
- Второй слой состоит из клеток зародыша.
- Третий самый тонкий и эластичный. Он соприкасается с телом ребёнка.
Все три слоя обеспечивают абсолютную стерильность, поэтому даже микроскопическая трещинка будет способствовать проникновению болезнетворных инфекций из влагалища и шейки матки.
Сколько жидкости должно отходить?
Для большинства беременных важно знать, какое количество жидкости должно отойти. При нормально протекающей беременности и нижнем прорыве плодного мешка передняя часть околоплодных вод изливается сразу же
Такое излитие многие сравнивают с резким хлюпаньем и иногда интенсивным ручейком, поэтому пропустить его сложно. Новоиспеченные мамочки обычно сравнивают количество выделений с ведром воды. Им кажется, что жидкости очень много, но это не так.
При прорывании плодного пузыря сразу изливается около 600-1000 мл жидкости. Остальная (примерно 200 мл) будет отходить понемногу.
Ноги
Если у ребенка шелушится кожа на ногах, то причины могут быть в следующем:
- Некачественное нательное белье и обувь. Стопы и ноги шелушатся, если ребенок носит тесную, ненатуральную обувь, синтетические колготки, носки. Они не позволяют коже «дышать». Особенно от этого страдает область между пальцами.
- Неправильный уход. Сухость и шелушение ног может возникать из-за повышенного содержания хлора в проточной воде, которой малышу моют ноги. Чтобы это предотвратить, после водных процедур полезно наносить на стопы увлажняющие, питательные средства.
- Аллергические реакции. Нередко шелушение провоцируется аллергией на стиральный порошок, который используют для носков или колготок, а также на детские уходовые средства и на некоторые продукты питания.
- Гиповитаминоз. Недостаток витаминов A, E и D приводит к шелушению стоп у ребенка. С этим чаще сталкиваются дети младше 5 лет.
- Грибковая инфекция. Нередко шелушение является единственным симптомом, поэтому родители даже не могут предположить, что это грибок. Все начинается с локализации между пальцами, но без своевременного лечения распространяется дальше.
- Нарушенная микрофлора. При дисбактериозе кишечник плохо переваривает пищу и слабо усваивает продукты. В результате начинается шелушение кожи на ногах.
- Гельминты. При продолжительном шелушение стоп можно заподозрить наличие паразитов. Если в организме присутствуют гельминты, то может развиться дисбактериоз, аллергическая реакция или снижение защитных сил организма, что легко приводит к появлению шелушений.
Нередко шелушение и другую негативную симптоматику на коже провоцируют инфекции и серьезные дерматологические проблемы.
Признаки
Болезнь на начальной стадии протекает латентно. Заподозрить ретикулярную форму варикозной болезни нижних конечностей можно по синюшному окрасу кожи. На ногах проявляются тонкие вены в виде:
- древовидной формы (из одного основания ветвится множество сосудов влево и вправо);
- паутинки или звездочки (от центра отходят сосуды в разные стороны);
- линии (ровные полоски сосудов).
Ветвистые прожилки особенно заметны в конце дня после занятий спортом, подъема тяжестей, длительного статического положения, бега или прогулки на дальние расстояния. По утрам дефект на ногах незаметен.
По мере ухудшения кровотока обостряются сопутствующие симптомы:
- дискомфорт в икроножных мышцах. Непроизвольные спазмы возникают внезапно и проходят после массажа конечностей;
- тяжесть и усталость в ногах;
- жжение и зуд в голенях и стопах.
Клиника проявляется сильнее при менструации из-за увеличенного притока крови.
Симптомы угасают после отдыха лежа с приподнятыми ногами. В отличие от варикоза глубоких вен, боли, отека и нарушения трофики нет.
Как понять, что отошли воды?
Чтобы не пропустить начало родов, будущие мамы нередко интересуются у гинеколога, как понять, что отошли воды при беременности. Главным признаком этого процесса является излитие жидкости из половых путей. При этом объем может быть и небольшим – 100-200 мл. В таком количестве выделяются передние воды, которые находились между предлежащей частью тела плода и внутренними зевом матки.
Молодые мамы, рассказывая беременным подругам о том, как отходят воды перед родами, сравнивают данный процесс с непроизвольным мочеиспусканием – нижнее белье и одежда внезапно становятся мокрыми. Чаще отхождение происходит в утренние часы. В отдельных случаях может отмечаться подтекание околоплодных вод – постепенное отделение амниотической жидкости из-за нарушения целостности плодного пузыря. Такое состояние требует наблюдения врача, так как может нарушить дальнейшее течение процесса родоразрешения.
Можно ли пропустить отхождение вод?
Отвечая на вопрос беременных, можно ли не заметить отхождения вод, врачи дают отрицательный ответ. Даже небольшое выделение жидкости из влагалища, всегда настораживает беременную. В отдельных случаях, женщины вынашивающие первенца, могут принять выделение слизистой пробки за воды. Эти две биологические жидкости имеют существенные различия:
- пробка всегда густой и слизистой консистенции;
- объем ее со времени не увеличивается;
- выход пробки происходит чаще за несколько недель до родоразрешения.
Лечение ретикулярного варикоза вен
При лечении ретикулярной формы варикозной болезни на ранней стадии исход благоприятный.
Сначала флеболог назначает медикаментозную терапию для улучшения кровотока вкупе с компрессионной терапией.
Медикаментозная терапия включает в себя прием венотоников на основе рутозида, гепарина, троксерутина, диосмина. Они корректируют отток лимфы, укрепляют стенки сосудов, нормализуют проницаемость сосудов, повышают тонус вен, предотвращают судороги и развитие трофических нарушений.
В зависимости от количества ретикуляров врач подбирает компрессионные чулки. При подкожных венах на голенях рекомендуется ношение колгот лечебного действия. Если появились паутинки на задней стороне колен, подойдет бинтование эластичным бинтом или ношение колгот компрессии класса А.
Если увеличивается число ретикуляров и сосудистая сетка заметна даже после отдыха, то приступают к лечению нижних конечностей аппаратным методом.
Лазеротерапия заключается в воздействии пучка света на сосудистое сплетение. Лазер нагревает вену, за счет чего внутренняя поверхность сосуда разрушается. Кровь перестает поступать по этой вене. Для достижения результата требуется пройти 2-3 процедуры с интервалом в 2-3 недели. После обработки 12 часов нельзя нагружать конечность, загорать на солнце, принимать душ и ходить в баню. Лазерная коагуляция имеет недостаток. Если доктор долго будет воздействовать на один и тот же участок, можно получить ожог. Метод эффективен при диаметре сосудов меньше 1 мм.
При расширении вен более чем на 3 мм назначается склеротерапия. Она заключается во введении специального склерозанта в просвет вены под контролем УЗИ. Вещество склеивает стенки, за счет чего кровоснабжение по патологическому участку прекращается. Для лечения внутрикожного варикоза используется вещество в виде пены. Процедура безболезненна, т. к. уколы делаются тончайшими иглами. Возможно жжение в момент введения препарата. После инъекций натягивается тугая повязка. Принять прохладный душ и снять компрессионное белье разрешается этот же день.
Микрофлебэктомия не проводится при ретикулярном типе болезни.
Лечение не будет эффективным, если не устранить первопричину. Людям с ожирением нужно корректировать вес для снижения нагрузки на ноги. Офисным работникам нужно делать паузы, вставать и прогуливаться каждый час. Любителям обуви на высоких каблуках следует носить удобную обувь с широкой колодкой и высотой каблука не более 5 см.
Лечение ретикулярного варикоза в клинике доктора Груздева:
Эндовазальная лазерная коагуляция (ЭВЛК)
Если у вас варикоз, то это еще не значит, что придется делать операцию! Новые медицинские технологии позволяют избавиться от этого недуга без хирургического вмешательства.
Подробнее
Склеротерапия
Склеротерапия – это методика лечения варикоза посредством введения в пораженные вены склерозанта (специального медицинского препарата).
Подробнее
ЭХО-склеротерапия
Методика применяется в случаях, когда нужно «запаять» крупные вены.
Подробнее
Foam-form склеротерапия
Технология Foam-form (пенная склеротерапия) используется для «склеивания» варикозно-расширенных вен диаметром до 6 мм.
Подробнее
FILM-склеротерапия
Новейший и уникальный метод борьбы с варикозными изменениями сосудов любого размера.
Подробнее
Клеевая облитерация вен VenaSeal
Безоперационное лечение хронической венозной недостаточности и варикозного расширения вен с помощью биоклея VenaSeal.
Подробнее
Почему отошли зеленые воды?
В норме околоплодная жидкость прозрачная и бесцветная, не имеющая резкого запаха.
Если же воды зеленые, темные или с вкраплениями, это говорит об осложнениях.
- Одним из основных нарушений, которое приводит к зеленому цвету вод — гипоксия плода. Ребенку не хватает кислорода, его заднее отверстие самопроизвольно сокращается и в воды попадает первый кал ребенка — меконий, который имеет темно-зеленый цвет
- Также причиной зеленых вод является старение плаценты, которое отмечается обычно при перенашивании беременности. К концу срока плацента уже не может выполнять все свои функции полноценно и поэтому поставляет малышу меньше питательных веществ и кислорода
- Еще одной причиной такого цвета является перенесенное инфекционное заболевание, такое как грипп, ОРВИ, инфекции мочеполовых путей и др.
- Довольно редко у ребенка имеются генетические заболевания, при этом также околоплодная жидкость может иметь зеленый оттенок
Если у вас отошли зеленые воды, а родовой деятельности еще нет, или она очень слабая, есть большая вероятность, что врач назначит вам кесарево сечение, т.к. чем меньше ребенок проведет в грязных водах, тем менее опасно для него.
В любом случае, если у вас отошли зеленые воды, сразу же сообщите об этом врачу, и если вы еще находитесь дома, быстро отправляйтесь в роддом.
Отхождение околоплодных вод
Почему отошли воды на ранних сроках?
На ранних сроках воды могут отойти из-за следующих факторов:
- имеется воспалительное заболевание половых органов беременной, а также было попадание инфекции в амниатическую жидкость
- истмико-цервикальная недостаточность — несостоятельность шейки матки
- инструментальное вмешательство врачами
- вредные привычки беременной и хронические заболевания
- аномалии в развитии матки
- многоплодная беременность
- травмы
При преждевременном разрыве пузыря может возникнуть такое осложнение, как хориамниотит. Осложнение это очень опасно и требует немедленного родоразрешения. Определить его можно по следующим признакам: высокая температура, озноб, тахикардия, болезненные прикосновения к матке, гнойные выделения из шейки матки.
Преждевременное отхождение вод
Лечение преждевременного излития вод проводится в зависимости от степени повреждения плодного пузыря, срока беременности, состояния матери и ребенка, степени готовности шейки матки.
Лечение может быть как строгий постельный режим и медикаментозное лечение под присмотром медицинского персонала, так и немедленное родоразрешение или экстренное кесарево сечение.
Очень частым последствием преждевременного разрыва плодного пузыря и отхождения околоплодных вод является гибель плода по разным причинам.
- Если у женщины отходят воды до 22 недель, врачи рекомендуют прерывание беременности
- С 22 по 24 неделю также очень опасный срок, последствия непредсказуемы и в основном прогнозы неутешительны, сохранение беременности может иметь печальные последствия
- До 34 недель врачи рекомендуют выжидательную тактику, прописывают строгий постельный режим и постоянно контролируют состояние плода и матери
- С 32 по 34 неделю проводится оценка зрелости легких плода и другие обследования, если все хорошо, принимают решение о родоразрешении
Показания к экстренному родоразрешению:
- плод весит более 2,5кг
- срок беременности более 37 недель
- плод страдает
- есть признаки инфицирования
Лечение
Чтобы нормализовать функцию мочеиспускания, в первую очередь нужно определить, почему возникают такие нарушения. При острой задержке мочи обязательна катетеризация уретры, которая может быть временной или постоянной.
Если нарушения вызваны инфекционно-воспалительными процессами, назначаются антибиотики и противовоспалительные средства, которые устраняют причину болезни.
Если есть возможность исключить механическое сужение просвета мочеиспускательного канала, проводят операции или другие манипуляции, освобождающие пути тока мочи. Восстановление работы нервных структур – это сложная задача, успех которой зависит от вида патологии нервов.
Остается сложным и неоднозначным лечение психогенных состояний, когда видимых нарушений органов и их функций нет, а признаки затрудненного мочеиспускания проявляются. В таком случае проводится длительный курс психотерапии. Только при комплексном подходе возможно восстановить утраченные функции мочевыделительной системы.
В любом случае важно своевременно обратиться за медицинской помощью при первых же проявлениях затруднения опорожнения мочевого пузыря. Врачи клиник «МедЦентрСервис» обеспечивают комплексный подход к диагностике и лечению, чтобы быстро и правильно установить причину нарушений и как можно скорее избавить пациентку от дискомфортных и опасных симптомов
Врачи клиник «МедЦентрСервис» обеспечивают комплексный подход к диагностике и лечению, чтобы быстро и правильно установить причину нарушений и как можно скорее избавить пациентку от дискомфортных и опасных симптомов.
Другие причины затрудненного мочеиспускания у женщин
Кроме распространенных заболеваний мочеполовой системы, есть ряд болезней, которые могут проявляться рядом проблем при мочевыделении. К ним относятся:
- подагра – при заболевании накапливаются соли мочевой кислоты, часто поражается почечный аппарат;
- осложнения воспалительных процессов любой локализации – распространение инфекции внутри организма может приводить к вторичным воспалениям органов мочеполовой системы;
- болезни накопления – обменные нарушения приводят к изменениям нормальной работы мочевыделительного аппарата;
- сахарный диабет – диабетическая нефропатия часто сопровождает заболевание и приводит к развитию ряда неприятных симптомов, в том числе, нарушениям опорожнения мочевого пузыря;
- психосоматические проявления – в некоторых случаях проблемы мочеполовой системы связаны с сильными стрессовыми воздействиями.
1.Что такое плеврит и его причины
Плеврит – это заболевание легких, при котором воспаляется и отекает плевра – это пленка, которая покрывает легкие снаружи и выстилает грудную клетку изнутри. Наружный слой плевры находится внутри грудной клетки, а внутренний слой – это часть легких. Небольшое пространство между этими двумя слоями называется плевральной полостью. Обычно в плевральной полости содержится небольшое количество жидкости, которая играет роль смазки и позволяет двум слоям плевры легко скользить друг по другу, когда Вы дышите.
Когда начинается воспаление плевры, слои трутся друг об друга, и это вызывает боль в груди. Боли, возникающие из-за воспаления плевры, иногда называют плевральные боли.
Причины плеврита.
У здоровых людей плеврит может появляться из-за инфицирования нижних дыхательных путей, воздействия вирусов или бактерий. Обычно заболевание плеврит длится от нескольких дней до двух недель. В очень редких случаях вирус или бактерия, которые стали причиной плеврита, могут быть заразными и, распространяясь, способны стать причиной плеврита у людей, находящихся в близком контакте с больным.
Помимо инфицирования другими причинами плеврита может быть попадание воздуха в плевральную полость из-за повреждения легких (пневмоторакса), поражения грудной клетки (например, при переломе ребер), перикардит, туберкулез, пневмония, другие инфекционные заболевания, а также опухоли.
Плеврит может быть следствием некоторых других системных заболеваний – ревматоидного артрита, красной волчанки, серповидно-клеточной анемии, легочной эмболии или панкреатита. Плеврит также может развиться как осложнение после операции на сердце.

