Киста бейкера коленного сустава
Содержание:
- ЦЕНТР КТ
- Лечение гигромы остеопатией в МЦ «Мудрый доктор»
- Точки воздействия
- Халюс Вальгус — образование шишки сбоку стопы
- Причины развития вальгусной деформации стопы
- Профилактика
- Ответы врача на распространенные вопросы
- Диагностические мероприятия
- Характерные симптомы
- Лечение гигромы
- Хирургическое вмешательство
- Лечение гигромы
- Симптомы
- Диагностика
- Медицинский центр К-Медицина
- Анализ крови на антитела к цитомегаловирусу
- Особенности оперативного лечения
ЦЕНТР КТ
- Прайс-лист КТ
- Дентальное КТ
- Консультация специалиста КТ
- КТ височных костей (среднее, внутреннее ухо, сосцевидный отросток)
- КТ головного мозга
- КТ головного мозга + околоносовые пазухи
- КТ носоглотки, околоносовых пазух
- КТ одного из сегментов конечностей
- КТ одного из суставов
- КТ орбит, турецкого седла
- КТ органов брюшной полости + забрюшинного пространства + малого таза
- КТ органов грудной + брюшной полостей + органов малого таза
- КТ органов грудной полости (легкие, средостение, грудная клетка)
- КТ сердца для подсчета кальция в коронарных сосудах (Са-scoring)
- КТ сердца для подсчета кальция в коронарных сосудах (Са-scoring)
- КТ тазобедренных суставов, костей таза
- КТ челюстно-лицевой области
- КТ шеи + органов средостения
- КТ шеи, гортани
- КТ эндопротеза тазобедренных суставов
- КТ-ангиография
- КТ-ангиография брюшной аорты и сосудов нижних конечностей
- КТ-ангиография всей аорты
- КТ-ангиография одной анатомической области (сосудов головного мозга, сосудов шеи, грудной аорты, брюшной аорты, сосудов почек)
- КТ-ангиография сосудов верхних конечностей (с одной стороны)
- КТ-ангиография сосудов головного мозга и шеи
- КТ-ангиография сосудов одной области
- КТ-ангиопульмонография
- КТ-колонография + «Фортранс»
- КТ-коронарография
- КТ-коронарография + Са-scoring
- КТ-энтерография
- Поиск метастазов в костях
- Спиральная КТ одного отдела позвоночника
- Спиральная КТ поясничного отдела позвоночника + крестец
Лечение гигромы остеопатией в МЦ «Мудрый доктор»
Лечение у врача-остеопата на ранних стадиях заболевания может быть очень эффективным. Специалист устраняет внутрикостное напряжение, которое, сохраняясь на протяжении долгого времени, и спровоцировало появление гигромы. В сочетании с освобождением от физической нагрузки, а также проведением физиотерапии, можно предотвратить дальнейший рост опухоли, а при благоприятном стечении обстоятельств избавиться от нее полностью!
Проведенное после хирургического вмешательства по удалению гигромы, остеопатическое лечение помогает минимизировать риск рецидива. Остеопат нашего медицинского центра в Санкт-Петербурге устранит смещение костей сустава, спровоцировавшее развитие патологии, а также нормализует кровоток в пораженной области.
Точки воздействия
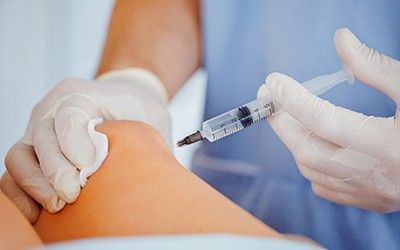
Существует 5 видов лечебных инъекций:
- Внутрисуставные – лечебный препарат вводится прямо в суставную полость.
- Паравертебральные – инъекция проводится в зону рядом с позвонками.
- Эпидуральные – игла вводится в эпидуральную зону (выполняется только в стационаре).
- Периартикулярные – лекарственное средство вводится в мышцы и связки, расположенные рядом с пораженной областью.
- Внутрикостные – игла вводится в пораженную костную ткань.
Количество уколов и область введения лекарственного препарата определяются лечащим врачом на основе анамнеза и сведений диагностики. Во многих случаях требуется лишь одна инъекция в пораженную область с ярко выраженным болевым синдромом. Для достижения лучшего результата эксперты вводят лекарство в несколько участков, в том числе в область защемления нервных сплетений и зоны гипертонуса мышечной ткани.
Халюс Вальгус — образование шишки сбоку стопы
Согласно статистике, чаще всего причиной образования шишки на ноге является вальгусная деформация стопы. Это недуг характерен как для женщин, так и для мужчин.
Причины возникновения нароста на большом пальце ноги
- Заболевания эндокринной системы.
- Плоскостопие.
- Неправильно подобранная обувь.
- Дистрофическое заболевание суставов.
- Наследственная предрасположенность.
- Слабость сухожилий и связок.
Симптомы заболевания hallus valgus
- Визуально отмечается округлое уплотнение, локализованное с внутренней части стопы.
- На ощупь шишка плотная, твердая.
- Наблюдаются постоянные боли.
- Область вокруг шишки гиперемирована и слегка отечна.
Диагностика заболевания hallus valgus/халюс вальгус
Врачу для определения диагноза достаточно визуального осмотра стопы и результата рентгенографии. Для более детального обследования костных структур может потребоваться компьютерная томография или магнитно-резонансная томография.
Медикаментозное лечение шишки на ноге
Медикаментозное лечение вальгуса заключается в устранении тревожащей симптоматики. Для снятия боли показаны мази с обезболивающим эффектом. Для улучшения состояния сустава врачи назначают хондропротекторы нового поколения. Такая терапия способствует снижению интенсивности воспалительного процесса и остановке дальнейшего разрушения поврежденных суставных поверхностей.
Дополнительно показана ортопедическая обувь, использование различных бандажей и фиксирующих шин. В запущенных случаях может быть предложено хирургическое лечение.
Лечение народными средствами нароста на стопе
Некоторые рецепты позволяют избавиться от боли, устранить отечность и дискомфорт. Наиболее эффективны:
- Тщательно распариваем ногу. Натираем шишку теплым камфорным маслом. Дожидаемся впитывания и рисуем йодовую сетку. Надеваем теплые носки. Процедуру выполняют на ночь один раз в день.
- Картофельные очистки доводим до кипения. Полученный отвар остужаем до 40 градусов, погружают стопу в ванночку на 30 минут.
- На ночь натирайте шишку спиртовой настойкой прополиса. Предварительно нужно его подогреть на водяной бане.
Причины развития вальгусной деформации стопы
По статистике с образованием болезненной шишки в области большого пальца в 10 раз чаще сталкиваются женщины. Особенно высок риск для пациенток в возрасте старше 30 лет. Связано это с особенностями гормонального фона женщины, ношением неудобной обуви на каблуке и наследственными факторами. К наиболее вероятным причинам развития вальгусной деформации стопы относят такие факторы:
- генетическая предрасположенность — наследственная слабость связок и сухожилий считается основной причиной развития вальгусной деформации;
- лишний вес – избыточная масса тела приводит к повышению нагрузки на ноги, что сопровождается поперечным распластыванием стоп и деформацией суставной и соединительной ткани;
- гормональный сбой – нарушения гормонального фона, климактерические изменения в организме, гормональная перестройка при беременности;
- артроз суставов — дегенеративно-дистрофическое поражение суставной ткани, которое особенно часто встречается у пожилых пациентов, также может привести к образованию болезненной шишки в области большого пальца;
- ношение неудобной обуви – длительное ношение некомфортной обуви на высоком каблуке с узким носком приводит к резкому повышению нагрузки на носовую часть стопы;
- сахарный диабет в анамнезе – нарушения углеводного обмена и кровоснабжения стоп, сопровождающие сахарный диабет, могут спровоцировать патологии суставной и хрящевой ткани;
- профессиональные риски – постоянная нагрузка на определенную часть стопы во время исполнения профессиональных обязанностей для спортсменов, балерин, парикмахеров, чревата вальгусной деформацией стопы;
- травмы – травматические повреждения костных и суставных структур стопы нередко вызывают патологические трансформации тканей.
Профилактика
Специальных профилактических мер по предотвращению появления остеомы не существует. Врачи рекомендуют ежегодно делать рентген, чтобы своевременно выявить опухоль и при необходимости удалить.
Специалисты хирургического отделения медицинского центра «СМ-Клиника» успешно проводят операции по удалению различных видов остеом. Если вы заметили уплотнение на какой-либо кости, обратитесь к специалисту, который поставит диагноз и оперативно назначит лечение.
Специальной профилактики этой болезни нет. Основной причиной возникновения остеом считается генетическая предрасположенность.
Некоторые рекомендации:
- избегать травм;
- своевременно вылечивать болезни опорно-двигательного аппарата;
- проходить обследование при выявлении любых новообразований неясного происхождения.
Ответы врача на распространенные вопросы
На вопросы отвечают опытные специалисты медицинского центра «ГарантКлиник».
Можно ли не удалять косточку, выступающую возле большого пальца?
На начальных этапах развития, когда вальгусная деформация не приносит пациентам существенного дискомфорта, многие считают возможным не обращаться к врачу. Такое несерьезное отношение к проблеме приводит к усилению деформации стоп, развитию сильнейшей боли, отсутствию возможности нормально двигаться, поражению тканей позвоночника и появлению других симптомов.
Чтобы этого не допустить, следует удалить болезненную шишку на ноге еще задолго до развития самой тяжелой стадии заболевания.
Существует ли риск повторной деформации стопы после лазерной коррекции?
Лазерное лечение вальгусной деформации стопы на сегодняшний день не только самое безопасное, но и самое эффективное. Специалисты гарантируют, что выбрав лазерную шлифовку кости, можно навсегда избавиться от ее деформации. Исключения могут возникать только когда пациент не соблюдает правил и рекомендаций реабилитационного периода.
Диагностические мероприятия
Если возникли подозрения на развитие рассматриваемой патологии у взрослого или ребенка, требуется прохождение обследования в клинике. Исследования помогут в постановке точного диагноза.
В самом начале хирург осматривает обратившегося за помощью. Одновременно он изучает анамнез. Полученные данные уже дают возможность поставить предварительный диагноз. Чтобы его подтвердить, опровергнуть врач направляет пациента на проведение ряда дополнительных диагностических мероприятий:
- Рентгенография. Этот метод диагностики назначают в большинстве случаев;
- ультразвуковое исследование. Указанный метод диагностики считается весьма информативным. Он позволяет осуществить полный осмотр новообразования. Врач может оценить структуру гигромы;
- магнитно-резонансная томография. Этот диагностический метод необходим в том случае, когда у врача возникает подозрение на узловатую структуру формирования. Диагностика дает возможность установить точно содержимое опухоли;
- пункция новообразования.
Также может понадобиться дифференциальная диагностика рассматриваемой патологии. Врач может назначить дифдиагностику с другими опухолями доброкачественного характера, а также с опухолевидными формированиями мягких тканей:
- Травматические кисты (эпителиальные);
- атеромы;
- липомы.
После того, как врач изучит результаты всех проведенных исследований, он подбирает подходящий метод терапии.
Характерные симптомы
Примерно в 70% случаев кистозные опухоли возникают в зоне разгибательных поверхностей сочленений. Также они могут располагаться на сгибательных поверхностях. В любом случае болеющий будет страдать от дискомфорта. Отмечается ограничение амплитуды движений. Боли беспокоят пациента каждый раз при травмировании больной зоны.
Заболевание у детей
Гигрома коленного сустава у детей развивается также постепенно, как и у взрослых пациентов. Изначально в зоне колена формируется незначительных размеров опухоль. Ее довольно легко прощупать под кожными покровами. Бывает такое формирование единичным, множественным.
Размер Гигромы
Новообразование постепенно растет, его размер достигает 2 – 3 см. При соединении кисты с сухожильной оболочкой, полостью соединения, она может на определенный период исчезать. Пациенты думают, что патология рассосалась, прошла самостоятельно. Но по прошествии определенного срока (месяцы, годы) формирование возникает заново на старом месте.
Распознать развивающуюся гигрому легко по нижеприведенным признакам:
- Отсутствие болезненности образования;
- форма формирования овальная, округлая. Достигать она может 3 – 5 см.;
- легкое смещение кожных покровов поверх гигромы;
- консистенция образования податливая, эластичная, мягкая;
- гладкая поверхность новообразования;
- отсутствие признаков общего недомогания;
- локализация гигромы в зоне передней поверхности сочленения, внутри подколенной ямки;
- малоподвижность формирования. Оно фиксируется к оболочке сочленения.
Обычно признаки патологии проявляются довольно ярко. Поэтому обнаружить их сможет без особого труда каждый человек. После обнаружения малейших симптомов, указывающих на новообразование, нужно обратиться к врачу. Специалист проведет все необходимые диагностические мероприятия, подберет подходящий вид терапии.
Лечение гигромы
Медикаментозное лечение гигромы
антибиотиковПризнаками асептического воспаления являются
- постоянная умеренная боль в области гигромы и на небольшом отдалении от нее;
- незначительный подъем температуры тела (до 37,5 градуса);
- отсутствие выраженного ограничения движения;
- отсутствие глубоких кожных дефектов и признаков нагноения.
Признаками гнойного воспаления являются:
- сильная пульсирующая боль не только в области гигромы, а еще и в проекции всего сустава или синовиального влагалища;
- высокая температура тела (38 – 40 градусов);
- ограничение движений в суставе или соответствующем сухожилии;
- наличие кожных дефектов, являющихся воротами инфекции.
Медикаментозное лечение при асептическом воспалении
| Группа препаратов | Механизм действия | Представители | Способ применения |
| Нестероидные противовоспалительные средства | Блокирование фермента циклооксигеназы 1 и 2 типа. Уменьшение концентрации провоспалительных биологических веществ. | Общего действия:Нимесил | По одному порошку утром и вечером строго после еды. Внутрь. Курс лечения до 7 дней. |
| Местного действия:Диклофенак | Нанести тонким слоем на воспаленный участок и растереть. Применяется 2 – 3 раза в сутки. Курс лечения 7 – 14 дней. | ||
| Антигистаминные средства | Блокирование выделения гистамина в ткани, укрепление мембран мастоцитов. Ускорение захвата и разрушения гистамина в макрофагах. | Общего действия:Клемастин | По одной таблетке утром и вечером. Внутрь. Курс лечения 7 – 10 дней. |
| Местного действия:Гистан | Нанести на область воспаления 1 – 2 см мази и равномерно распространить по коже. Применяется с возраста более 2 лет. 2 – 4 раза в сутки. | ||
| Кортикостероидные противовоспалительные средства | Общее выраженное противовоспалительное и иммуносупрессивное действие. | Местного действия: Дипросалик | Нанести на кожу 1 – 2 см мази и распространить не втирая. Применять дважды в сутки утром и вечером. Курс лечения не более 7 дней, во избежание атрофии кожи и кожных придатков. |
Физиопроцедуры при гигроме
Физиопроцедуры, применяющиеся при гигроме
| Вид процедуры | Механизм лечебного действия | Метод лечения |
| УВЧ | Глубокое прогревание тканей. Умеренный противовоспалительный эффект. Улучшение местного кровотока. Усиление регенераторных процессов. | 8 – 10 процедур. Ежедневно. Длительность процедуры 10 – 12 минут. |
| Ультразвук | Миорелаксирующее действие на гладкую и поперечнополосатую мускулатуру. Улучшение микроциркуляции. Обогащение тканей кислородом. Уменьшение воспаления. Ускорение регенераторных процессов. | 8 – 10 процедур. Ежедневно. Длительность процедуры 8 – 10 минут. |
| Магнитотерапия | Местное нагревание мягких тканей, уменьшение воспалительной реакции преимущественно костной и хрящевой ткани. | 10 процедур. Ежедневно или через день. Длительность процедуры 10 – 15 минут. |
| Солевые и содовые ванны | Положительное воздействие на спайки и стриктуры посредством их размягчения и удлинения. Разрабатывание контрактур суставов и сухожилий. Выраженное противовоспалительное действие. | 15 – 30 процедур. Ежедневно. Длительность процедуры 15 – 20 минут. Используется температура воды в пределах 36 – 40 градусов и концентрация соли в растворе до 20%. |
Хирургическое вмешательство
Вмешательство бывает открытым или эндоскопическим. Открытая операция предполагает выделение опухоли от окружающих тканей до соустья с коленным суставом, после чего хирурги перевязывают шейку, отсекают атерому.
Далеко не всегда оперативное вмешательство сразу дает положительный результат, а восстановительный период протекает без осложнений, жалоб.
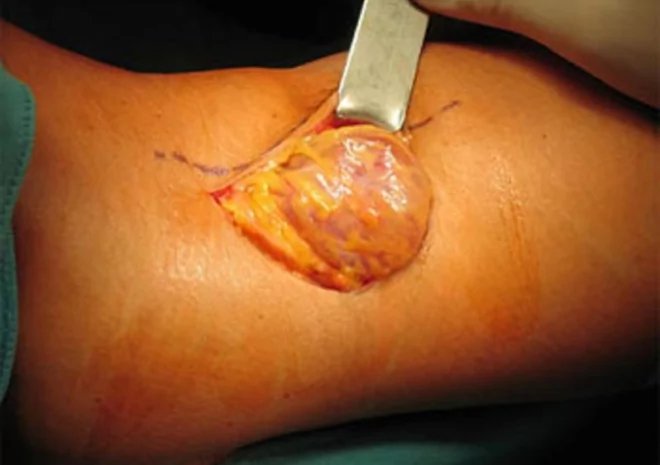
Открытое удаление образования.
Основное беспокойство больных связано с определенными патологическими явлениями, среди которых:
- некое ощущение наличие постороннего предмета под коленом;
- отсутствие возможности разогнуть ногу;
- сложности с функцией конечности;
- болевой синдром разной степени интенсивности;
- перемещение мурашек по поверхности ноги (парестезии);
- голеностопный сустав становится холодным на ощупь.
Степень проявления признаков зависит от индивидуальных особенностей организма человека, его чувствительности.
Лечение гигромы
На сегодняшний день считается, что самым эффективным методом лечения гигромы является операция, предусматривающая ее удаление. Учитывая частое бессимптомное течение, к хирургическому лечению прибегают не всегда, а только при наличии следующих показаний:
- Болевые ощущения, снижающие качество жизни.
- Нарушение внешнего вида.
- Ограничение движений в суставе.
- Изменение чувствительности.
- Постоянное травмирование гигромы, приводящее к ее воспалению или повреждению кожи над ней.
- Быстрый рост образования (крупные гигромы значительно сложнее удалять).
Операция по удалению гигромы несложная, она выполняется в амбулаторных условиях под местным обезболиванием. В редких случаях при необходимости вскрытия суставной сумки может быть предложена госпитализация. Рецидивы после выполнения операции возможны, но их частота не превышает 20%, что значительно ниже частоты возвращения гигромы после курса консервативной терапии. Чем более полно иссечена гигрома, тем меньше риск рецидива.
Без операции лечение гигромы запястья и прочих локализаций тоже возможно. Обычно используют физиотерапевтические процедуры, грязевые и парафиновые аппликации, способствующие рассасыванию содержимого кист и уменьшению их размеров. Раньше довольно распространенным методом лечения были пункции, во время которых удалялось содержимое гигромы и вводились лекарственные вещества (чаще всего гидрокортизон).
Лечение гигромы народными средствами
В домашних условиях для лечения гигромы можно использовать рецепты народной медицины. От них не стоит ждать чудес, избавиться от гигромы они не помогут, но с их помощью можно снизить болевые ощущения и уменьшить размеры образования.
- Если приложить к гигроме медную монету и зафиксировать ее повязкой, то постепенно выбухание будет уменьшаться.
- Солевые компрессы на ночь курсами по 10 дней с перерывами.
- Спиртовые компрессы тоже эффективны, но могут вызвать ожог кожи.
- Отвар из молодых сосновых веток можно использовать в виде компрессов или ванн.
Симптомы
Симптоматика опухоли зависит от того, в каком месте она расположена. Но выделяется ряд клинических признаков:
- находится на плоских, трубчатых костях, позвонках, в стенках придаточных пазух носа, на поверхности черепа;
- неподвижность;
- плотность;
- с гладкой поверхностью;
- с чёткими границами;
- не болит при надавливании.
Остеома может долго не давать о себе знать и не мешать, но если она вырастает слишком большой, то начинает давить на соседние ткани и кости, от чего появляется соответствующая симптоматика:
- болевые ощущения;
- если опухоль находится в носовых придаточных пазухах, опущение века (птоз), ухудшение зрения и т.д.
- проблемы с памятью, эпилепсия (при расположении на внутренней поверхности черепа);
- хромота (при локализации на костях ног);
- кровотечения из носа, трудности с дыханием (если опухоль находится в районе гайморовой пазухи).
Таблица симптоматики, в зависимости от расположения опухоли
|
Расположение опухоли |
Описание симптомов |
|
Задняя стенка лобной пазухи |
Непреходящие головные боли, повышенное внутричерепное давление |
|
Нижняя стенка лобной пазухи |
Заметное невооруженным глазом выпячивание глазного яблока |
|
Носовая полость |
Затрудненное дыхание через нос, отсутствие обоняния, двоение в глазах, опущение века, выпячивание глазного яблока, ухудшение зрения |
|
Околоносовые пазухи |
Ухудшение зрения, боль |
|
Лобная кость |
Головные боли, ухудшение памяти, повышение внутричерепного давления, судороги |
|
Затылочная кость |
Частые головные боли, эпилептические припадки |
|
Бедренная, таранная, большеберцовая кости |
Непривычная походка, опухлость ног, боли в мышцах во время ходьбы |
|
Височная и теменная кости |
Только эстетический дефект, неприятных симптомов нет |
|
Коленный сустав |
Опухоль мешает нормально ходить |
|
Ребро |
Боль за грудиной |
|
Позвонки |
Развивается сколиоз |
|
«Турецкое седло» |
Гормональные нарушения |
Диагностика
Для диагностики большое значение имеет история заболевания и врачу необходима следующая информация:
- Подробное описание симптомов у ребенка
- Связь симптомов с физическими нагрузками
- Информация о наличии медицинских проблем в прошлом (особенно перенесенные травмы)
- Информация о медицинских проблемах в семье
- Все лекарственные препараты и пищевые добавки, которые принимает ребенок.
Для диагностики болезни Осгуда-Шлаттера болезни, врач проведет осмотр коленного сустава ребенка, что позволит определить наличие отека, болезненности, покраснения. Кроме того, будет оценен объем движений в колене и бедре. Из инструментальных методов диагностики чаще всего применяется рентгенография коленного сустава и голени, позволяющее визуализировать область прикрепления сухожилия надколенника к большеберцовой кости.
Медицинский центр К-Медицина
К-Медицина – многопрофильная семейная клиника, предлагающая широкий спектр медицинских услуг. Формат клиники позволяет обеспечить комплексный подход к диагностике и лечению пациентов по 40 направлениям современной медицины. Открыты отделения флебологии, гастроэнтерологии, эндокринологии, проктологии, гинекологии, урологии, неврологии и другие.
Для постановки точного диагноза и назначения эффективного лечения в клинике применяются инструментальные методы исследования, лабораторная диагностика, физиотерапевтические методы лечения, массаж, иглорефлексотерапия, мануальная терапия. Также в клинике есть отделение восстановительной медицины и стационар.
В клинике работают более 130 врачей разных специальностей, среди них врачи высшей категории, кандидаты и доктора наук, профессора и академики.
За один визит в клинику можно посетить нескольких специалистов, сдать более 3 000 видов лабораторных анализов, пройти обследование, в том числе широкий спектр исследований функциональной диагностики: УЗ-исследования, ЭКГ, гастроскопию, колоноскопию и др., в случае необходимости будет выполнено оперативное вмешательство в стационарных и амбулаторных условиях. Также можно получить медицинскую помощь на дому, оформить справки, больничные листы.
Анализ крови на антитела к цитомегаловирусу
Чтобы выяснить, насколько давно пациент был инфицирован ЦМВ и продолжает ли инфекция распространяться на текущий момент (активна ли она), доктора назначают анализ на цитомегаловирус. Цель анализа крови — обнаружение антител.
Антитела IgM. IgM – это антитела, производимые иммунной системой уже спустя 4-7 недель после заражения человека ЦМВ инфекцией. Положительный титр IgM может наблюдаться в крови 4-12 месяцев, затем эти антитела исчезают.
Антитела IgG. IgG – антитела, вырабатываемые иммунной системой спустя несколько недель после инфицирования ЦМВ. Они не исчезают со временем, а сохраняются в крови на протяжении всей жизни пациента.
Авидность антител. Термин «авидность» обозначает прочность связи антител с микробом, против которого они направлены. Человеческая иммунная система устроена так, что в начале заражения ею производятся антитела с низкой авидностью, а затем, спустя несколько месяцев после столкновения с микробом – антитела с высокой авидностью. Именно показатель авидности позволяет установить срок давности заражения ЦМВ.
Подготовка к анализу крови на цитомегаловирус
В рамках подготовки к анализу на ЦМВ необходимо придерживаться правил, приведенных ниже. Правильная подготовка даст возможность получить точные результаты.
- Кровь на ЦМВ сдается натощак, от приема пищи желательно отказаться за 6-8 часов до анализа. При этом разрешается пить воду в любом количестве, однако нельзя употреблять напитки с содержанием сахара (сладкий чай, компот).
- Если пациентка беременна и проверяется на ЦМВ показатели, за сутки до анализа ей нужно уменьшить прием сладостей.
- За день до анализа на ЦМВ следует отказаться от жареной, жирной пищи, так как несоблюдение диеты может исказить результаты и их расшифровку.
- На результаты анализа на ЦМВ может повлиять менструальный цикл пациентки, поэтому желательно проконсультироваться о времени его проведения в соответствии с фазой цикла с гинекологом.
- Если больной принимает медицинские препараты, об этом также следует уведомить доктора. Возможно, придется на определенное время отказаться от препарата или перенести сдачу анализов.
- Стрессовые состояния и физические нагрузки также могут сказаться на результатах анализа на ЦМВ. Это должны учитывать пациенты, профессиональная деятельность которых подразумевает тяжелый физический труд. Стресс также является показанием к переносу анализа.
- Перед забором материала (крови, мочи) обязательно следует побыть минут 15-20 в статическом состоянии.
- Сдача анализа также откладывается на несколько дней, если пациент только что прошел медицинскую процедуру, связанную с физиотерапией или биопсией.
- За сутки до сдачи анализа на ЦМВ обязательно нужно отказаться от приема спиртных напитков. С момента курения должно пройти не менее часа перед сдачей биологического материала.

Подготовка к анализу мочи
- Если материалом для анализа служит моча, нужно исключить за сутки из рациона овощи и фрукты, способные сказаться на цвете мочи, отказаться от диуретиков.
- Перед сбором мочи требуется качественная гигиеническая обработка половых органов. Пациенткам женского пола не следует сдавать на анализ мочу в период менструации.
- Желательно, чтобы емкость, предназначенная для сбора мочи, была взята в лаборатории, в которой материал будет исследоваться. Если же планируется пользование подручными средствами, емкость и крышку нужно тщательно вымыть, не применяя химические средства – хлорку, мыло и прочее.
Соблюдая эти несложные рекомендации, можно рассчитывать на правильные результаты анализа на цитомегаловирус.
Особенности оперативного лечения
В случае, если консервативные способы лечения не дали желаемого результата, пациенту назначается операция на шишки на ногах. Подобные оперативные вмешательства могут носить комбинированный характер, что предполагает последующее восстановление связок и костей, а также выполняться в области мягких и костных тканей.
Исходя из конкретной клинической ситуации,
осуществляют следующие хирургические манипуляции:
- Отсечение первой плюсневой кости;
- Удаление сухожилия в области большого пальца;
- Иссечение околосуставной сумки сустава, пораженного заболеванием;
- Отсечение костного или хрящевого разрастания в области плюсны. При этом может производиться удаление части фаланги первого пальца;
- Отсечение фрагмента кости большого пальца.
После того, как операция на пальце ноги будет завершена, а шишка удалена, специалисты рекомендуют регулярно проводить самостоятельный массаж конечности, использовать специальные ортезы и выполнять комплекс физических упражнений в рамках лечебной физкультуры. При этом нагрузка на ноги должна производиться дозировано и постепенно. В медцентре «Здоровье Плюс», кроме УВТ, практикуется методика удаления наростов на ногах хирургическим путем.

