Повышенный хгч
Содержание:
- Повышенный ХГЧ при беременности
- Гормон прогестерон у женщин
- Сколько длится стимуляция при ЭКО
- ХГЧ после беременности ЭКО
- Как проводится анализ и как к нему подготовиться
- Мой тест может быть положительным при внематочной или неразвивающейся беременности?
- Что это такое?
- Ультразвуковое обследование женщины 3 недель после ЭКО
- Почему на УЗИ не виден эмбрион?
- Ощущения женщины. 3 недели после ЭКО
- ХГЧ после ЭКО по дням
- Когда проверяют уровень ХГЧ
- Что такое ХГЧ
- Диагностические признаки внематочной трубной беременности
- Самостоятельный прием лекарств
- Показатели бета-ХГЧ на разных сроках беременности
- Биохимическая беременность: ХГЧ
Повышенный ХГЧ при беременности
Повышенный ХГЧ (как и пониженный) может говорить о развитии различных нестандартных ситуаций течения беременности. Так, например, повышенный наиболее часто встречается при многоплодной беременности. При росте двух и более плодов уровень ХГЧ будет увеличиваться прямо пропорционально их количеству. Часто многоплодная беременность происходит при генетической предрасположенности или после проведения ЭКО, когда женщине пересаживают более одного эмбриона для увеличения эффективности процедуры. Многоплодная беременность требует более тщательного наблюдения со стороны специалистов.
При проведении скрининга первого триместра повышенный ХГЧ в сочетании с пониженным PAPP-A может свидетельствовать о появлении хромосомной аномалии плода.
Кроме того, повышенный ХГЧ может быть при развитии гестоза у беременной женщины. В этом случае женщину могут поместить в стационар для нормализации артериального давления, снятия судорог и улучшения микроциркуляции.
Также повышение этого гормона наблюдается при наличии сахарного диабета у беременной.
Гормон прогестерон у женщин
Прогестерон – это гормон, вырабатываемый особой эндокринной железой, которая у небеременной женщины живет всего около 14 дней, а у беременной – еще 12-16 недель, а затем погибает. Эта железа – желтое тело. Ее основная функция – синтез прогестерона, а, погибая, она передает «эстафету» по синтезу данного гормона плаценте. На что же влияет прогестерон? Чем он так важен?
Этот гормон готовит организм к беременности и старается ее поддержать, действуя на ткани матки и на иммунную систему (подробнее – в следующем разделе). Он способствует развитию желез внутри молочных желез, но если женщина кормящая, то у нее при этом лактация тормозится. Гормон запасает подкожный жир, накапливает в печени гликоген – предшественник глюкозы, то есть готовит запасы на случай, если зачатие «состоится».
Сколько длится стимуляция при ЭКО
Один и тот же протокол по-разному действует на женщин, поэтому сроки всегда варьируются. В идеале короткий протокол рассчитан на 4 недели, а сама стимуляция продолжается 10–12 дней. При этом обязательно отслеживается размер фолликулов. Они должны увеличиваться на 2 мм ежедневно.

График составляется индивидуально
При наличии заболеваний яичников женщинам требуется предварительное гормональное лечение. Длинный протокол предоставляет 30 дней подготовительного периода и 10 дней активной стимуляции.
Стоит помнить, что гормональные препараты оказывают сильное воздействие на моральное и физическое состояние. Могут появиться сильные перепады настроения, боли в области яичников, повышенный объем выделений.
ХГЧ после беременности ЭКО
Сразу после наступления гестации, вне зависимости от способа оплодотворения, в организме будущей матери начинает продуцироваться хорионический гонадотропин. Он секретируется оболочкой эмбриона, которая носит название хорион. По содержанию ХГЧ после ЭКО судят об успешности искусственного оплодотворения и течении гестации.
Содержание ХГЧ после ЭКО
Через 2 недели после подсаживания бластоцисты в полость матки проводится тест на содержание хорионического гонадотропина. После экстракорпорального оплодотворения его концентрация постоянно контролируется.
Чтобы самостоятельно определить исход ЭКО, можно воспользоваться «домашним» тестом. Позитивный результат свидетельствует об успешном зачатии, но не дает представлений о течении самой гестации. Для отслеживания динамики развития плода делается тест ХГЧ после ЭКО по дням.
Систематический анализ крови осуществляется для:
- подтверждения факта успешного зачатия и наступления гестации;
- своевременного выявления рисков для внутриутробного развития плода;
- диагностики генетических патологий в развитии ребенка во 2-м триместре гестации;
- определения возможных рисков для женщины (невысокий уровень гонадотропина может сигнализировать о патологиях плаценты или внематочной беременности).
Следует понимать, что нормальное содержание гормона в плазме не всегда подтверждает беспроблемное течении гестации. В единичных случаях даже при высокой его концентрации в организме оказывается, что эмбрион в плодном яйце отсутствует. Для подтверждения факта зачатия проводится УЗИ-обследовование. С его помощью определяется расположение плода и его сердцебиение.
Как проводится анализ и как к нему подготовиться
Чтобы гарантировать точность результатов, необходимо ответственно подходить к сдаче анализов. Многие негативные факторы могут смазать клиническую картину, что станет причиной неправильного диагноза и лечения, а это опасно для жизни пациента. Поэтому, если врач назначил анализ на гормон кортизол, необходимо знать, как проводится процедура и процесс подготовки. Это поможет быть уверенным в точности результатов.
- анализ берется из локтевой вены;
- слюны — ватным тампоном собирается биоматериал из ротовой полости;
- мочи — собирается утренняя первая порция после гигиенических процедур, сдается в стерильной таре.
Кортизол, как сдавать правильно:
- не меньше чем за 36 часов исключить интенсивные физические нагрузки;
- за день до сдачи не курить, не употреблять алкогольные напитки;
- за неделю проводится отмена гормональной терапии;
- сдавать необходимо строго натощак, не пить даже воду;
- отменить прием оральных контрацептивов за 7-10 дней;
- не проходить исследования с использованием радиации.
Это несложные правила, которые помогут гарантировать точный результат исследований. В частной клинике для максимально прозрачной картины, специалисты могут попросить прилечь на кушетку и постараться расслабиться, чтобы возможные стрессы по дороге не смазали результат.
Мой тест может быть положительным при внематочной или неразвивающейся беременности?
Любая прогрессирующая беременность сопровождается выработкой ХГЧ, независимо от того, где она локализована — в матке, трубе или где-нибудь еще. Поэтому при внематочной беременности тесты непременно демонстрируют вторую полосу. Правда, иногда она имеет бледный вид из-за того, что рост ХГЧ может быть очень замедлен. Но есть случаи, когда патологическая беременность сопровождается практически нормальной динамикой роста гормона.
Если беременность остановилась в развитии, тесты все равно будут «рисовать» вторую полоску — ХГЧ выводится из крови очень медленно. Еще одна разновидность неразвивающейся беременности, анэмбриония, при которой эмбрион погибает на ранних этапах развития, а плодное яйцо и плацента продолжают расти, также подтверждается положительными тестами. При этом ХГЧ может удваиваться, как ему и положено, а полоска — становиться более яркой с каждым днем.
Что это такое?
Замершей называется такая беременность, которая изначально соответствовала всем медицинским нормам, но в определенный период внезапно перестала развиваться. Прекращение прогресса в развитии плода приводит к его гибели, но он остается в полости матки. По этой причине такую патологию именуют несостоявшимся выкидышем.
По сути, в самом начале происходит все, как и при обычной беременности – яйцеклетка оплодотворяется, попадает в матку и имплантируется для дальнейшего развития, но оно в один момент прекращается. К этой патологии относят также синдром «пустого плодного яйца». Он представляет собой развитие плодных оболочек, в которых отсутствует эмбрион. При таком синдроме положительным оказывается тест на беременность, а также анализ на ХГЧ.
Ультразвуковое обследование женщины 3 недель после ЭКО
После проведения анализа на содержание в крови хорионического гонадотропина женщина уже может знать, что она носит в себе новую жизнь. Спустя 3 недели беременности, что происходит с плодом – можно разглядеть с помощью ультразвукового исследования.
На этом этапе эмбрион представляет собой крошечный шар с едва различимыми головным и хвостовым концами, окруженный плодным яйцом. УЗИ-диагностика на ранних сроках беременности проводится двумя способами:
- Трансвагинальным, при котором непосредственно во влагалище вводится небольшой датчик, излучающий ультразвуковые волны. Именно такая процедура позволяет наиболее детально рассмотреть состояние матки и плодного яйца в ней. Для подготовки к сканированию не требуется особых приготовлений, кроме исключения из рациона за несколько дней до УЗИ продуктов, провоцирующих повышенное газообразование, а также опустошить кишечник и мочевой пузырь непосредственно перед процедурой;
- Трансабдоминальным методом рекомендуется пользоваться на больших сроках. Такое обследование не требует никакой подготовки, но и является менее подробным из-за большего количества структур на пути ультразвука.
Именно УЗИ на третьей неделе после введения эмбрионов является методом, позволяющим достоверно определить наличие беременности, так как ЭКО, к сожалению, не всегда может гарантировать удачный результат.
Кроме того с помощью ультразвукового сканирования можно увидеть:
- Количество жизнеспособных эмбрионов в матке;
- Место расположения плодного яйца;
- Изменения в яичниках.
Первое УЗИ является необычайно важным для исключения серьезных патологий в виде внематочной беременности, остановки развития плода, определения многоплодной беременности и необходимости дальнейшего проведения или коррекции поддерживающей терапии.
Почему на УЗИ не виден эмбрион?
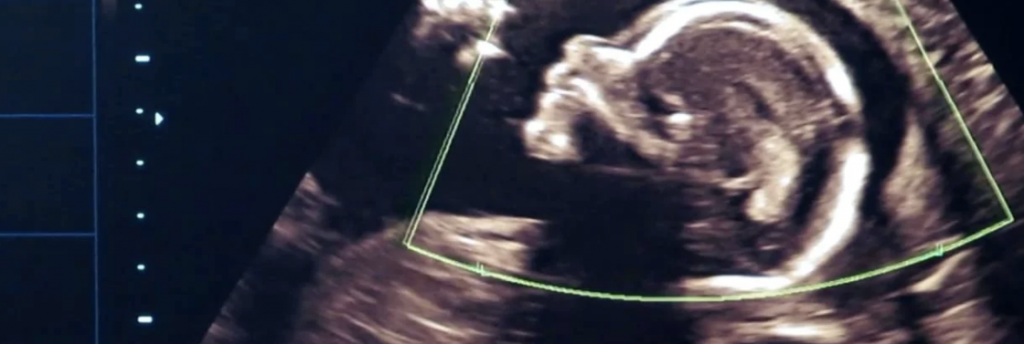
Рассмотреть даже нормально развивающийся плод сразу после зачатия невозможно – он слишком небольшой, чтобы ультразвуковой сканер смог различить его на фоне окружающих тканей и органов. Поэтому стандартно первое УЗИ для подтверждения беременности делается на 6-7 неделе после зачатия. До этого момента о том, что женщина будет матерью, можно судить только по уровню хорионического гонадропина человека, который начинает выделяться хорионом (плодной оболочкой эмбриона) на 6-7 день после зачатия. В норме при успешном развитии беременности концентрация ХГЧ в организме растет вместе с развитием плода.
Чтобы понять механизм анэмбрионии, необходимо разобраться со строением самого эмбриона и его ранним развитием. Оно происходит в несколько этапов:
- Зигота – по сути, это оплодотворенная яйцеклетка, образующаяся в момент зачатия;
- Морула – следующая стадия, характеризующаяся делением зиготы на несколько однотипных клеток;
- Бластула – зародыш, в котором клетки уже разделены на внутреннюю клеточную массу (эмбриобласт) и наружный слой (трофобласт);
Именно на стадии бластулы образуется будущее тело эмбриона и окружающие его защитные оболочки. Когда зародыш покидает фаллопиеву трубу и опускается в маточную полость, выделяемые наружными клетками ферменты частично растворяют эндометрий, и происходит его имплантация. Далее эмбрион и околоплодные оболочки развиваются параллельно, постепенно образуя сформировавшийся плод и плаценту.
При анэмбрионии этот процесс нарушается – внешняя оболочка (плодное яйцо) продолжает расти, выделяя ХГЧ, в то время как эмбрион либо не формируется вообще, либо его развитие прекращается на ранней стадии. Из-за этого некоторое время анализы дают ложный результат, показывая нормальную беременность. Лишь через некоторое время хорион прекращает выделять ХГЧ, уровень которого постепенно начинает снижаться.
Причины остановки роста эмбриона, приводящие к пустому плодному яйцу, изучены не полностью. Сегодня к ним относят:
- Генетические аномалии. В большинстве случаев к анэмбрионии приводят патологические хромосомные мутации, либо изначально свойственные родителям, либо появляющиеся вследствие неудачной рекомбинации генов в их организме. Также возможны генетические нарушения в самом эмбрионе, возникающие на ранних стадиях его развития.
- Инфекции. Среди них наиболее опасны для эмбриогенеза болезни, входящие в комплекс TORCH – краснуха, герпес, цитомегаловирус, токсоплазмоз, сифилис, гепатиты В и С и т. д. Инфекционные возбудители могут поражать материнский организм, нарушая его репродуктивную функцию (например, вызывая хронический эндометрит), или сам эмбрион, приводя к сбоям в его развитии.
- Внешние факторы. В первую очередь это относится к ионизирующему излучению (радиации) и токсичным химическим веществам (ядам, некоторым лекарствам). Они вызывают функциональные расстройства репродуктивной системы матери или генетические мутации в эмбрионе, останавливая его нормальное развитие.
- Эндокринные нарушения. Расстройства желез внутренней секреции женщины также может привести к анэмбрионии. Особенно вероятно появление плодного яйца без эмбриона при дефиците или нарушении обмена прогестерона – полового гормона, играющего важную роль в децидуализации (морфологическом изменении) эндометрия в точке имплантации зародыша.
- Иммунные нарушения. Довольно часто причиной неправильного развития эмбриона является его повреждение защитной системой материнского организма. Это может происходить опосредованно – например, когда зародыш попадает под «перекрестный огонь» иммунных клеток, атакующих инфекцию. Иногда эмбрион сам расценивается иммунитетом женщины как чужеродный объект, ведь его генетический код наполовину состоят из генома другого человека (отца).
Анэмбриония может вызываться как одним из этих факторов, так и их комплексным воздействием. Предугадать развитие этой патологии невозможно – она наблюдается даже у абсолютно здоровых женщин, уже имевших опыт успешной беременности.
Данную аномалию следует отделять от замершей беременности. При анэмбрионии зародыш не формируется вообще, а во втором случае его развитие прекращается на ранней стадии. При этом по внешним проявлениям и на УЗИ эти патологии могут выглядеть одинаково.
Сделайте первый шагзапишитесь на прием к врачу!
Записаться на прием к врачу
Ощущения женщины. 3 недели после ЭКО
Спустя 3 недели после экстракорпорального оплодотворения, будущая мама может столкнуться с основными признаками беременности, сопровождающими изменения в организме. Наиболее часто женщины отмечают:
Утреннюю тошноту. Ранний токсикоз является наиболее характерным симптомом беременности, особенно для женщин, принимающих поддерживающие препараты;
Изменения настроения. Меняющийся гормональный фон приводит к эмоциональной лабильности большинства беременных женщин
Обострение нервных реакций является естественным процессом, но женщинам после ЭКО особенно важно избегать негативных эмоций;
Чувствительность груди. Обострение чувствительности грудных желез и увеличение их объема – один из первых признаков любой беременности
Перемены в структуре молочных желез начинаются с первого дня зачатия и именно разрастание железистой ткани приводит к возрастанию чувствительности и некоторой болезненности при прикосновениях.
Кроме основных трех признаков, сопровождающих большинство беременностей, существуют и другие, носящие индивидуальных характер, например: сонливость, повышение утомляемости, тяжесть внизу живота, обострение обоняния и др.
ХГЧ после ЭКО по дням
До 11 недели гестации содержание гонадотропина в организме будущей матери растет. Начиная с 12-й недели, его содержание начинает постепенно уменьшаться. При низком содержании гормона пациенткам назначают уколы ХГЧ, при помощи которых удается поддерживать нормальное развитие зародыша. Терапия назначается в тех ситуациях, когда уровень гормона ниже нормального значения примерно на 20%.
Важно! Инъекции целесообразны только при пограничных значениях ХГЧ, если концентрация гормона не увеличивается вообще, это сигнализирует об отсутствии гестации.
ХГЧ после ЭКО: таблица нормы по дням
|
Дни после успешного зачатия |
|
|---|---|
|
7 |
3-10 |
|
8 |
4-18 |
|
9 |
6-21 |
|
10 |
9-26 |
|
11 |
12-45 |
|
12 |
18-65 |
|
13 |
23-105 |
|
14 |
29-169 |
|
15 |
39-269 |
|
16 |
67-401 |
|
17 |
120-580 |
|
18 |
220-840 |
|
19 |
373-1304 |
|
20 |
521-2005 |
|
21 |
752-3104 |
Вышеперечисленные значения актуальны только для женщин, вынашивающих один плод. При многоплодной беременности содержание гормона будет гораздо выше.
Когда проверяют уровень ХГЧ
Для проверки наличия беременности женщины, в большинстве случаев, первостепенно проводят тест на беременность с помощью специальной полоски. Такую тест-полоску можно купить в любой аптеке или супермаркете. Исследование крови на уровень ХГЧ – это один из первых анализов, который будет сдавать женщина после ЭКО для подтверждения беременности. Обычно тест проводят через несколько дней задержки менструации. При планированной беременности или после ЭКО проводить тест раньше, чем через 2 недели от овуляции или переноса эмбриона не рационально: можно получить ложный результат.
Не смотря на то, что ХГЧ начинает синтезироваться в организме сразу после имплантации эмбриона в матку, его уровень в моче будет всегда в несколько раз ниже, чем в крови. Поэтому наиболее информативным является проведение анализа крови на содержание в ней ХГЧ. Для обследования используется венозная кровь, которая берется натощак.
По уровню хорионического гормона в крови можно определить течение беременности, если отслеживать его показатели в динамике. Уровень должен увеличиваться в десятки тысяч раз за неделю. При многоплодной беременности уровень будет еще больше: ХГЧ увеличивается пропорционально количеству плодов.
Следует отметить, что для прослеживания динамики роста ХГЧ следует использовать одну и ту же лабораторию. Это связано с тем, что лаборатории могут применять различные методы исследовании: аппаратура и реактивы могут отличаться. Также могут отличаться и единицы измерения.
Исследование ХГЧ в динамике также позволяет вовремя заметить снижение его уровня, что может говорить о появлении нарушений развития беременности.
Кроме течения беременности, анализ ХГЧ является частью пренатальных скринингов, которые проводятся в первом и втором триместре, позволяющих выявить риск появления генетический аномалий (синдром Дауна, Эдвардса и т.д.). Во время скринингов исследуют β-субъединицу ХГЧ, а также показатели других гормонов, результаты предварительного УЗИ и входящие данные анкеты, в которых указан анамнез беременной женщины. Если результаты скринингов показывают высокий риск появления патологий, женщину направляют на инвазивные обследования, которые более точно покажут состояние плода.
Что такое ХГЧ
ХГЧ или хорионический гонадотропин человека – вырабатывается в большом количестве в женском организме при беременности. Он также синтезируется у небеременных женщин и мужчин, но в очень малых количествах. В этом случае его повышение требует срочной консультации специалиста, поскольку увеличение данного гормона без беременности свидетельствует о развитии онкологического заболевания. При обнаружении повышенного уровня гормона (при отсутствии беременности или у мужчин) следует обратиться к своему терапевту, семейному врачу или врачу-онкологу для уточнения состояния здоровья.
ХГЧ производится хорионом (верхней зародышевой оболочкой) плода практически сразу после его имплантации в матку. Наличие ХГЧ и его стремительное увеличение говорит о нормальном развитии беременности.
ХГЧ – гонадотропный гормоном, схожий с фолликулостимулирующим и лютеинизирующим гормоном, которые синтезирует гипофиз, но отличается от них аминокислотной последовательностью. Он состоит из двух субъединиц – α и β. α-субъединица идентична α-субъединицам фолликулостимулирующего, лютеинизирующего и тиреотропного гормонов, а β-субъединица имеет биологическую и иммунореактивную уникальность именно для хорионического гонадотропина. Поэтому β-субъединица используется как биохимический маркер при проведении пренатальных скринингов. Кроме того, на определении наличия β-субъединицы основан «домашний» тест на беременность в виде полоски.
Диагностические признаки внематочной трубной беременности
Когда плодное яйцо имплантируется в маточной трубе, то вначале беременность протекает так же, как и при его прикреплении к стенке матки. Но маточная труба не приспособлена к вынашиванию беременности и рано или поздно она растягивается до такой степени, что беременность прерывается. Это протекает либо по типу трубного аборта, либо происходит разрыв трубы.
При трубном аборте происходит отслойка эмбриона, и яйцеклетка возвращается в брюшную полость. В данном случае ХГЧ при внематочной беременности прекращает вырабатываться. Женщину беспокоит боль внизу живота, отмечаются общие признаки кровопотери, из половых путей женщины выходят сгустки крови. Величина не соответствует сроку беременности, придатки матки болезненные, задний свод влагалища нависает и резко болезненный.
В момент разрыва трубы женщина чувствует резкую боль внизу живота, она теряет сознание, развивается геморрагический шок. При ручном обследовании врач определяет, что матка «плавает», дуглассово пространство резко болезненно при пальпации, оно нависает, положительный симптом «Ваньки-встаньки» (при попытке усадить женщину она вынуждена вновь ложиться). Это состояние требует немедленной операции.
Самостоятельный прием лекарств
В большинстве случаев женщины решают делать инъекции самостоятельно. Препараты вкалываются внутримышечно или подкожно. Самым простым способом является использование специального устройства — ручки-инжектора.

Отклонение от рекомендаций по приему лекарств может привести к осложнениям
Важно соблюдать указанную дозировку и ставить уколы строго через определенные промежутки времени. При введении лекарства необходимо помнить о том, что:
- средства вводятся очень медленно;
- при пропуске времени инъекции необходимо сразу же сообщить врачу, время приема лекарства в этом случае должно быть согласовано с репродуктологом;
- нужно следить за дозировкой и не изменять ее;
- перед уколом обязательно продезинфицируйте руки и место инъекции.
Показатели бета-ХГЧ на разных сроках беременности
|
Дней после последней менструации |
Срок беременности (дней/недель) |
ХГЧ в мЕд/мл |
|
26 |
12 |
0-50 |
|
27 |
13 |
25-100 |
|
28 |
14 (2 нед.) |
50-100 |
|
29 |
15 |
100-200 |
|
30 |
16 |
200-400 |
|
31 |
17 |
400-1000 |
|
32 |
18 |
1050-3000 |
|
33 |
19 |
1450-4000 |
|
34 |
20 |
1940-5000 |
|
35 |
21 (3 нед.) |
2600-6500 |
|
36 |
22 |
3400-8500 |
|
37 |
23 |
4400-10800 |
|
38 |
24 |
5700-13700 |
|
39 |
25 |
7200-17000 |
|
40 |
26 |
9000-21000 |
|
41 |
27 |
10100-23300 |
|
42 |
28 (4 нед.) |
11200-2550 |
|
43 |
29 |
13700-30900 |
|
44 |
30 |
16600-36500 |
|
45 |
31 |
19900-43000 |
|
46 |
32 |
25500-50200 |
|
47 |
33 |
27450-57650 |
|
48 |
34 |
31700-65400 |
|
49 |
35 (5 нед.) |
36100-73200 |
|
50 |
36 |
40700-81150 |
|
51 |
37 |
45300-88800 |
|
52 |
38 |
49800-96000 |
|
53 |
39 |
54100-102500 |
|
54 |
40 |
58200-108200 |
|
55 |
41 |
61640-112800 |
|
56 |
42 (6 нед.) |
64000-116310 |
Биохимическая беременность: ХГЧ
При биохимической беременности уровень гормона ХГЧ также должен начать увеличиваться еще тогда, когда какие-либо другие признаки беременности отсутствуют, и даже УЗИ не может ее «увидеть». При биохимической беременности ХГЧ имеет показатель, который превышает отметку в пять единиц. Когда кровь на ХГЧ продемонстрировала результат от 5 до 6 мЕд/мл и больше, однако ни ультразвуковое исследование, ни гинекологический осмотр, ни тестирование на беременность не смогли подтвердить того, что случилось зачатие, а повторное исследование крови на ХГЧ демонстрирует понижение концентрации данного гормона, врачи подозревают наличие биохимической беременности в этом цикле.

