29 неделя беременности сколько спит малыш
Содержание:
- Как рассчитать массу плода
- Ощущения будущей мамы
- Что принимать при вирусной инфекции у грудного ребенка?
- Роды на 29 неделе беременности
- Что происходит с малышом
- Возможные отклонения от нормы
- 29-я неделя беременности: что нужно обсудить с врачом
- 29-я неделя беременности: симптомы
- Развитие плода на 29-ой неделе
- Изменения и ощущения на 28 неделе
- Роды на этом сроке
- Рекомендации для будущей мамы
- Что значит предлежание плаценты при беременности
- Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
- Что происходит с мамой на 29 неделе?
- Мама. Изменения в состоянии организма на 29-ой неделе
- Что происходит
- Как проехать в медицинский центр
- Ведение пациенток с ГСД
Как рассчитать массу плода
Некоторые беременные женщины ошибочно полагают, что ребенок весит ровно столько, сколько они набрали за беременность. На самом деле набранные килограммы включают:
- плод;
- плаценту;
- увеличенную в размерах матку;
- околоплодные воды;
- увеличенный объем циркулирующей крови;
- увеличенные молочные железы;
- жировые отложения;
- отечность (скопление тканевой жидкости).
Чтобы выяснить, сколько весит плод, используют специальные расчетные формулы и результаты ультразвукового исследования. Современные аппараты УЗИ очень точно рассчитывают массу плода, используя данные замеров. Все измерения и расчет на УЗИ происходят автоматически, что исключает ошибки.
Для расчета используют несколько формул:
Ощущения будущей мамы
Дно матки поднялось над лоном на 29 см. Средняя прибавка в весе составляет 8,5–11,5 кг. Изжога, боль в пояснице, усталость в ногах, одышка — очень частые спутники беременности на сроке 29 недель.
Изжога — неприятное ощущение жжения, возникающее при забрасывании содержимого желудка в пищевод. Избавиться от неё можно такими способами:
- питаться часто и небольшими порциями;
- находиться в вертикальном положении в течение получаса после еды;
- употребить свежее молоко.
Принимать медикаментозные препараты можно только с разрешения врача. Только специалист может подобрать эффективное средство, которое не навредит малышу.
Убрать боль в пояснице можно с помощью бандажа или посещая бассейн. Чтобы устранить чувство усталости в ногах, почаще отдыхайте с приподнятыми вверх конечностями. Полностью избавиться от одышки, к сожалению, невозможно, но можно уменьшить её интенсивность, прогулявшись на свежем воздухе. Это поможет восполнить дефицит кислорода в крови.
Шевеления ощущаются до 10 раз в день. Они уже не настолько хаотичны, как раньше — у малыша все меньше места для кувырков. Как правило, ребёнок уже располагается вниз головой. Однако, если этого не случилось, не стоит переживать — у малыша ещё есть время, чтобы занять правильное расположение.
Продолжаются тренировочные схватки — нерегулярные, безболезненные сокращения матки длительностью до минуты.
Что принимать при вирусной инфекции у грудного ребенка?
Один из препаратов, который может применяться для лечения самых маленьких детей, в том числе новорожденных и недоношенных детей с гестационным возрастом менее 34 недель – это противовирусный препарат ВИФЕРОН.
ВИФЕРОН обладает широким спектром противовирусной активности. Альфа-2b интерферон, который входит в состав препарата, создан на основе современных технологий. Противовирусные свойства позволяют ему блокировать размножение вируса, а иммуномодулирующий эффект способствует восстановлению иммунитета. Препарат разработан в результате фундаментальных исследований в области иммунологии, доказавших, что в присутствии антиоксидантов (витамины С, Е и другие) усиливается противовирусное действие интерферона.
Для лечения детей до года применяется препарат ВИФЕРОН в форме свечей и геля. Мазь используется для лечения детей старше 1 года.
Детям до 7 лет, в т.ч. новорожденным и недоношенным с гестационным возрастом более 34 недель, назначают ВИФЕРОН Свечи (суппозитории) 150 000 ME по 1 суппозиторию 2 раза/сут через 12 ч ежедневно в течение 5 суток. По клиническим показаниям терапия может быть продолжена. Перерыв между курсами составляет 5 суток.
Недоношенным новорожденным детям с гестационным возрастом менее 34 недель рекомендовано применение препарата ВИФЕРОН 150 000 МЕ по 1 суппозиторию 3 раза в сутки через 8 ч ежедневно в течение 5 суток.
В статье «Острые респираторные инфекции у детей: оптимизация тактики терапии» описаны результаты исследования применения препарата ВИФЕРОН при лечении ОРВИ и гриппа.1 В группе, состоящей из детей разных возрастов, получавших препарат, наблюдалась положительная динамика: температура тела стремилась к нормальной, уменьшались симптомы интоксикации, снижалась интенсивность вплоть до прекращения катаральных явлений (кашля, насморка) и респираторного синдрома (затруднения дыхания) в среднем на двое суток раньше, чем в контрольной группе. Для детей, находящихся на лечении в условиях стационара, частой проблемой и угрозой затянуть лечение и получить осложнения основного заболевания становится внутрибольничная инфекция
Важно, что среди малышей, которые получали ВИФЕРОН, инфицирование случалось в два раза реже
В зависимости от рекомендаций педиатра для лечения ОРВИ необходимо 3-5 раз в день в течение 5 дней наносить полоску ВИФЕРОН Гель длиной примерно 0,5 см на слизистую оболочку носа. До этого слизистую лучше промыть солевым раствором. Для того, чтобы уберечь ребенка от ОРВИ, необходимо 2 раза в день в качестве профилактики наносить полоску геля длиной примерно 0,5 см на слизистую оболочку носа. Длительность курса – 2-4 недели.
ВИФЕРОН – самый назначаемый противовирусный препарат для лечения ОРВИ для детей c первых дней жизни. В 2019 году он получил премию «Russian Pharma Awards».
Роды на 29 неделе беременности
Врачи стараются всегда довести беременность до момента естественного родоразрешения, чтобы малыш появился на свет «дозревшим». Но бывают ситуации, когда это невозможно: например, у матери начинается кровотечение, сигнализирующее об отслойке плаценты. Или когда с плодом происходит что-то неладное, отмечается гипоксия, обвитие пуповиной.
Показанием к родоразрешению служит гестоз – если он развивается быстро или в тяжелых формах. Это состояние грозит не только потерей ребенка, но и гибелью самой матери, а потому врачи принимают меры, чтобы быстрее освободить женщину от плода и провести ряд восстановительных мер. Тошнота, сильная прибавка в весе, отеки – симптомы гестоза.
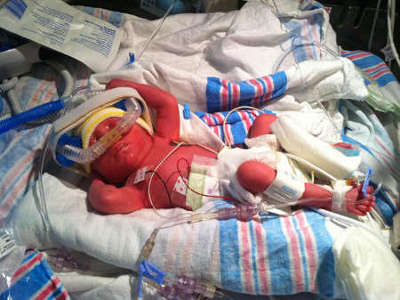
Пугаться перспективы таких родов не надо. Они сохранят жизнь обоим – и матери, и плоду.
Что происходит с малышом
Вес ребенка на 29 неделе достигает 1150 граммов, рост – 38,5 см. Ему становится теснее в утробе, поэтому все шевеления женщина чувствует очень ярко. Он реагирует на свет, звуки вокруг и даже видит сны. На этом сроке некоторые малыши уже занимают необходимое для родов положение – головой вниз.
Как развиваются внутренние органы
- Почки выводят из организма мочу. Она поступает в амниотическую жидкость, которая обновляется каждые 3 часа.
- Укрепляются кости и связки плода, для чего ему ежедневно необходимо до 300 мкг кальция. Учитывайте это при составлении своего меню.
- У мальчиков яички начинают спускаться в область мошонки. Завершится этот процесс уже после рождения. Половые органы у девочек полностью сформированы.
- Малыша защищает собственная иммунная система, но антитела продолжают поступать из материнской крови.
Возможные отклонения от нормы
На 29 неделе матка сильно сдавливает внутренние органы. Если у женщины большой вес, матка может передавить полую вену и нарушить кровообращение. По этой причине происходит понижение артериального давления.
Наиболее распространенной проблемой является тонус матки. Если он нарушен, может появиться замершая беременность или начаться преждевременные роды. Симптомы тонуса матки при беременности можно заподозрить по тянущим болям и ощущению каменной матки.
В этот срок впервые появляются слабые схватки – это тренировочные, организм начал готовиться к родам.
У многих начинают выделяться паукообразные вены на лице и руках на грудной клетке, они исчезнут почти сразу после родов.
Из-за запоров, сдавливания вен растущей маткой, кровь в них застаивается и начинает давить на стенки сосудов. Вследствие чего вены растягиваются и появляются геморроидальные узы. Они не вызывают роды, но может выделяться кровь из анальных отверстий.
На 29 неделе следует внимательно следить за выделениями:
- Внезапные обильные водянистые выделения, возможно, отходят воды;
- Выделения в виде гнойных пузырящихся комочков, похожие на творог и имеющие неприятный запах, свидетельствуют о венерических заболеваниях;
- Алый или коричневый цвет выделений свидетельствует об угрозе отслойки плаценты или начале преждевременных родов.
29-я неделя беременности: что нужно обсудить с врачом
Когда органы малыша будут окончательно развиты?
Нужно ли вам подсчитывать шевеления? Как это делать?
Какова вероятность, что вам понадобится эпизиотомия (небольшой разрез в промежности между влагалищем и анусом) при вагинальных родах? Как именно происходит эта мини-операция и в каких случаях она необходима?
Нужно ли вам составлять план родов?
В случае каких симптомов на сроке 29 недель и далее вам следует незамедлительно связаться с врачом?
Попадаете ли вы в группу риска по преэклампсии и на какие симптомы нужно обращать внимание?
Рекомендуется ли вам сделать 3D- или 4D-УЗИ? И если да, то когда?
29-я неделя беременности: симптомы
Вот некоторые симптомы, с которыми вы можете столкнуться на 29-й неделе беременности:
Варикозное расширение вен. Вас могут беспокоить болезненные ощущения в ногах, и вы можете заметить сосудистые звездочки на ногах. Это могут быть признаки варикозного расширения вен. Оно возникает вследствие того, что растущая матка оказывает давление на вены, по которым кровь циркулирует от нижней части тела к сердцу. Варикоз чаще появляется при повторных беременностях, а также играет роль наследственная предрасположенность. Если симптомы не слишком выражены, то переживать не стоит. Но в любом случае проконсультируйтесь насчет данных симптомов с врачом. Чтобы уменьшить дискомфорт, старайтесь не сидеть и не стоять в течение длительного времени и по возможности держите ноги на возвышении, чтобы улучшить кровообращение. Ношение компрессионных чулок также может принести облегчение. Но будьте внимательны, чтобы чулки не перетягивали ногу в области колена или верхней части бедра.
Усталость. Если последнее время вы регулярно чувствуете себя очень уставшей, не удивляйтесь — это распространенный симптом для поздних сроков беременности. Ваше тело расходует массу энергии, чтобы поддерживать развитие малыша на 29-й неделе беременности. Кроме того, вы можете не высыпаться ночью. Отдыхайте при каждой возможности, даже если это всего лишь 15 минут сна. Спать может быть удобнее, если подкладывать под живот подушку. Если можете, продолжайте физические тренировки — это поможет вам чувствовать себя бодрее и энергичнее. Узнайте подробнее о том, как высыпаться во время беременности.
Судороги в ногах. Это частая жалоба во время беременности, но у врачей нет единого мнения, что является причиной. Болезненные спазмы в икроножных мышцах иногда могут возникать ночью, мешая вам спать. Чтобы избежать спазмов или сделать их менее болезненными, перед сном делайте растяжку на ноги. Если судорога все-таки возникла, согните ногу, а затем несколько раз вытяните. Также может помочь легкий массаж икр.
Одышка. На этом этапе беременности растущая матка оставляет все меньше и меньше места другим органам брюшной полости, поэтому ваш желудок и диафрагма прижаты к легким. В результате у легких не так много места для полноценного вдоха, и вы можете испытывать нехватку дыхания и одышку. Следите за осанкой — правильная осанка позволяет легким максимально расправляться на вдохе. Не спешите, двигайтесь медленно и не перенапрягайтесь
Обратите внимание, что боль в груди на 29-й неделе беременности — это симптом, который нельзя игнорировать и о котором нужно как можно скорее сообщить врачу
Развитие плода на 29-ой неделе
В оставшиеся до появления на свет недели ему предстоит подрасти, а его органам и системам – полностью подготовиться к жизни вне мамы. Его рост составляет около 32 см, а вес – 1,5 кг.
- Ребенок реагирует на низкие звуки и может различать голоса. Он уже может узнать, когда с ним разговаривает папа;
- Кожа почти полностью сформировалась. А слой подкожного жира становится все толще;
- Уменьшается количество сыровидной смазки;
- Исчезают пушковые волосы (лануго) на теле;
- Вся поверхность малыша становится чувствительной;
- Возможно, ваш ребенок уже перевернулся головой вниз и готовится к рождению;
- Легкие малыша уже готовы к работе и если он родится на этом сроке, то сможет самостоятельно дышать;
- Сейчас у будущего ребенка развиваются мышцы, но рождаться ему еще рано, так как его легкие пока созрели не до конца;
- Надпочечники ребенка в настоящий момент активно производят андрогеноподобные вещества (мужской половой гормон). Они путешествуют по кровеносной системе ребенка и, достигнув плаценты, превращаются в эстроген (в форме эстриола). Считается, что именно это стимулирует производство пролактина в вашем организме;
- В печени начинается формирование долек, она как бы «оттачивает» свою форму и функции. Ее клетки располагаются в строгом порядке, характерном для строения зрелого органа. Они укладываются рядами от периферии к центру каждой дольки, отлаживается ее кровоснабжение, и она все больше приобретает функции главной химической лаборатории организма;
- Продолжается формирование поджелудочной железы, которая уже полностью снабжает плод инсулином.
- Малыш уже умеет контролировать температуру тела;
- За образование красных кровяных телец в его организме отвечает костный мозг;
- Если вы легонько нажмете себе на живот, малыш может ответить вам. Он много двигается и потягивается, а иногда и давит вам на кишечник;
- Его шевеления увеличиваются, когда вы лежите на спине, сильно взволнованы или голодны;
- На 29 неделе нормальная активность ребенка зависит от количества поступающего кислорода к плоду, от питания мамы, от получения достаточного количества минеральных веществ и витаминов;
- Сейчас вы уже можете определить, когда малыш спит, а когда бодрствует;
- Малыш очень быстро растет. В третьем триместре его вес может увеличиться пятикратно;
- Малышу становится довольно тесно в матке, поэтому теперь вы ощущаете не просто толчки, но и выпирания пяточек и локотков в разных частях живота;
- Малыш растет в длину и его рост составляет около 60% от того, с каким он появится на свет;
- На УЗИ можно увидеть, что малыш улыбается, сосет пальчик, почесывает себя за ухом и даже «дразнится», высовывая язык.
Изменения и ощущения на 28 неделе
Матка твоя уже поднялась высоко над пупком, как правило, расстояние от пупка составляет 8 см, а от лобкового сочленения – 28 см. Живот увеличивается постепенно, но иногда может наблюдаться резкое увеличение матки, а следовательно, живота. Будь к этому готова. Вес твой вырос на 7,5 – 11 кг. На 28-29 неделе тебе придется еще раз сдать анализы, которые выявят возможные инфекции половых путей. Делается это для того, чтобы перед ответственным моментом – родами – убедиться в том, что вам с малышом нечего опасаться. Беременным женщинам, у которых имеется угроза резус-конфликта, на 28 неделе назначают специальные препараты для того, чтобы избавить вас от последствий конфликта между материнским организмом и организмом плода. Любые препараты назначаются только врачом, ни в коем случае не занимайся самодеятельностью!
Роды на этом сроке
Появление малыша на свет до 37 недели беременности называют преждевременным. По статистике 7% детей появились именно в это время. Таким деткам будет сложнее адаптироваться в жизни вне мамы.
Роды на двадцать девятой неделе зачастую начинаются из-за таких факторов:
- возраст матери, меньше 18 лет;
- при обострениях хронических болезней;
- инфекции;
- физической травмы.
Недоношенные младенцы, которые появились на этом сроке, имеют неплохие шансы на выживание. Но проблемы могут возникнуть с дыханием. После того как ребенок родится, его жизнь и все необходимые функции будут поддерживаться аппаратами, которые разработаны для таких ситуаций.
Лучше если Ваш малыш будет находиться в животе как можно дольше, так его легкие будут полноценно готовы к первому вдоху.
Рекомендации для будущей мамы
Рекомендации по питанию на 29 неделе беременности включают в себя тщательное составление рациона, контроль за количеством потребляемой жидкости (если есть отёки) и достаточное количество необходимых нутриентов. В рационе беременной обязательно должно быть много клетчатки и белка, а также продуктов, содержащих кальций и железо. Чтобы снизить вероятность появления отёков, необходимо уменьшить количество соли. И, конечно, стоит исключить из меню жареные, жирные, копчёные блюда и сладости. Ведь питание не только накладывает свой отпечаток на фигуру женщины, но также непосредственно влияет на здоровье малыша и на его дальнейшие предпочтения в еде.
Отдых – важная составляющая режима дня беременной. Без него её организм, и без того испытывающий большие нагрузки, ещё больше утомляется. Через неделю женщина уже выйдет в декрет, но и до этого срока необходимо достаточно спать и отдыхать днём.
Общение с малышом необходимо как его маме, так и ему самому
При этом важно, чтобы женщина находилась в спокойной обстановке. Устанавливать контакт с крохой можно, поглаживая животик и касаясь его ручки или ножки, когда он упирается ими в живот
Хорошо, когда мама любит петь. Колыбельные, а также сказки, которые слышит ребёнок, будучи в материнской утробе, положительно влияют на его развитие и настроение.
Если у вас появляются симптомы, которые вас тревожат, обязательно обратитесь к врачу, чтобы исключить возможные проблемы.
Что значит предлежание плаценты при беременности
Формирование плаценты начинается тогда, когда эмбрион прикрепляется к маточной стенке, а заканчивается – к двадцатой неделе гестации. При появлении детского места на ее дне, на задней и передней стенках верхнего сегмента, риск осложнений в виде кровотечения во время вынашивания ребенка и родов в случаях нормально протекающей беременности минимален.
Плохо, когда плацента образовалась в нижней части матки, в том числе в шейке и перешейке. Это состояние наблюдается в среднем в пяти случаях на тысячу беременных.
Различают следующие виды предлежания плаценты:
- краевое;
- низкое;
- центральное.
Более простой клинической классификацией является разделение патологии на:
- полное;
- частичное.
Варианты предлежания плаценты
Краевое на задней, боковой или передней стенке
Краевое предлежание плаценты означает, что детское место находится в нижнем маточном сегменте. При таком расположении оно своим краем доходит до внутреннего зева. В зависимости от местоположения прикрепление можно подразделить на:
- краевое по задней стенке;
- по передней стенке;
- по боковой стенке.
При краевом предлежании плаценты по задней стенке она располагается в соответствующей части матки и лучше защищена от внешних факторов и травм. Оболочки плода находятся низко и могут частично прикрывать зев.
Краевое предлежание плаценты по передней стенке диагностируется при ультразвуковом исследовании, как и все остальные патологические ее расположения, но встречается реже. Достоверность информации, полученной на современных аппаратах УЗИ, составляет 99%.
Боковое предлежание плаценты по правой или левой маточной стенке характеризуется частичным прикрытием внутреннего зева. Во время родов такое состояние можно определить при двухсантиметровом раскрытии, то есть на начальных этапах первого родового периода.
Расположение плаценты
Полное
Полное предлежание плаценты при беременности означает закрытие внутреннего маточного зева. Такое состояние чаще можно встретить у возрастных беременных и у тех, кто рожает повторно. Патология встречается у восьми из десяти тысяч беременных женщин.
Полное предлежание плаценты в первом периоде родов определяется при исследовании через влагалище, где даже при четырех сантиметровом раскрытии оболочки плода прощупать не удается. Чтобы сохранить жизнь мамы и ребенка необходимо родоразрешение при помощи кесарева сечения.
Низкое
Низкое предлежание плаценты – состояние, когда детское место сформировалось в нижней части матки. Отличием от краевого является то, что при обследовании роженицы через влагалище край детского места определяется от двух до трех сантиметров над внутренним маточным зевом. Ультразвуковая диагностика низкого предлежания плаценты при беременности помогает вычислить это расстояние еще до родов. Это определяет дальнейшую тактику ведения женщины.
Два варианта низкого расположения плаценты
Неполное (частичное)
Неполное предлежание плаценты подразделяется на:
- краевое;
- низкое.
Внутренний зев в этих случаях перекрыт не весь, либо плацента и вовсе не достает до него, но расположена патологически низко. Эти состояния накладывают отпечаток на ведение беременной и на ее образ жизни. В сравнении с полным предлежанием, частичное встречается чаще и является более благоприятствующим вариантом патологии.
Диагноз правомочно выставлять на сроке 24-26 недель, так как рост матки создает эффект миграции детского места, которое может подняться выше на несколько сантиметров. При переднем предлежании плаценты такая миграция встречается чаще, так как в этой части матки смещение происходит легче из-за анатомических особенностей. Однако такое прикрепление связано с большим риском травматической отслойки, ведь детское место в этом случае менее защищено.
Центральное
Центральное предлежание плаценты говорит о том, что внутренний зев закрыт детским местом. Так как плацентарная ткань содержит большое количество кровеносных сосудов для жизнедеятельности будущего малыша и его связи с материнским организмом, нахождение ее в области, откуда должно происходить рождение, небезопасно из-за большой вероятности кровотечения.
Такое состояние осложняет жизнь женщины, которая хочет доносить ребенка. Проявить себя патология может уже в середине гестации. Центральное предлежание плаценты при беременности определяется во время планового ультразвукового обследования. Динамически отследить процесс развития плацентарной ткани можно на регулярных УЗИ, которыми нельзя пренебрегать.
Центральное предлежание плаценты
Лечение гестационного сахарного диабета у беременных: подбор фармакотерапии
Контролировать ГСД помогает модификация образа жизни, в частности, повышение физических нагрузок. Клетки мышечной ткани изначально используют запасы гликогена для получения энергии, однако по мере повышения активности они вынуждены потреблять глюкозу сыворотки крови, благодаря чему ее уровень падает. Физические упражнения способствуют также повышению чувствительности мышечных клеток к инсулину. В долгосрочной перспективе физическая активность снижает риск развития ГСД при повторных беременностях.
Пероральные гипогликемические препараты во время беременности и лактации противопоказаны!
Все препараты инсулина в соответствии с рекомендациями Американской ассоциации по контролю за пищевыми продуктами и лекарственными препаратами FDA разделены на две группы:
- категория В (неблагоприятное воздействие на плод не выявлено в исследованиях на животных, адекватные и контролируемые исследования на беременных не проводились);
- категория С (неблагоприятное воздействие на плод было выявлено в исследованиях на животных, исследования на беременных не проводились).

В соответствии с рекомендациями Российского национального консенсуса:
- все препараты инсулина для беременных должны назначаться с непременным указанием торгового названия;
- госпитализация при выявлении ГСД не обязательна и зависит от наличия акушерских осложнений;
- ГСД не считается показанием к плановому кесаревому сечению или досрочному родоразрешению.
Список источников
- Mellitus D. Diagnosis and classification of diabetes mellitus //Diabetes care. 2005; Т.28: С. S37.
- Willhoite M. B. et al. The impact of preconception counseling on pregnancy outcomes: the experience of the Maine diabetes in pregnancy program. Diabet Care 1993; 16:450–455.
- Gabbe SG, Niebyl JR, Simpson JL. Obstetrics: normal and problem pregnancies. New York: Churchill Livingstone; 2002.
- Schmidt M. I. et al. Prevalence of gestational diabetes mellitus-do the new WHO criteria make a difference? Diabet Med 2000; 17: 376–380.
- Ogonowski J., Miazgowski T. Are short women at risk for gestational diabetes mellitus? //European Journal of Endocrinology 2010; Т.162: № 3 — С.491–497.
- American Diabetes Association. Standards of Medical Care in Diabetes — 2013. Diabetes Care. Jan 2013. 36 Suppl 1: S11‑S66.
- Краснопольский В. И., Дедов И. И., Сухих Г. Т. Российский национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение» //Сахарный диабет. 2012; № 4.
- World Health Organization. Definition, Diagnosis and Classification of Diabetes Mellitus and its Complications. Part 1: Diagnosis and Classification of Diabetes Mellitus. WHO/NCD/NCS/99.2 ed. Geneva: World Health Organization; 1999.
- American College of Obstetricians and Gynecologists. Screening and diagnosis of gestational diabetes mellitus. Committee Opinion No. 504. Obstetrics & Gynecology 2011; 118: 751–753.
- Canadian Diabetes Association 2008 Clinical Practice Guidelines for the Prevention and Management of Diabetes in Canada. Canadian Journal of Diabetes 2008; 32 (Suppl 1).
- International Association Of Diabetes And Pregnancy Study Groups Consensus Panel. International association of diabetes and pregnancy study groups recommendations on the diagnosis and classification of hyperglycemia in pregnancy. Diabetes Care2010; 33 (3): 676–682.
- Franz M. J. et al. Nutrition principles for the management of diabetes and related complications (Technical Review). Diabetes Care 1994, 17: 490–518.
- Schaefer-Graf UM, Wendt L, Sacks DA, Kilavuz Ö, Gaber B, Metzner S, Vetter K, Abou-Dakn M. How many sonograms are needed to reliably predict the absence of fetal overgrowth in gestational diabetes mellitus pregnancies? Diabetes Care. 2011 Jan; 34 (1): 39–43.
Что происходит с мамой на 29 неделе?
На 29-30 неделе беременности очень важно контролировать вес. Необходимо тщательно соблюдать все рекомендации врачей и придерживаться установленного режима дня
Не стоит переедать. Лишний вес не принесет пользы ни женщине, ни ее малышу. Природа сама знает, с каким весом должен родиться ребенок. Это закладывается на генетическом уровне с учетом конституции матери и размера ее таза. Не стоит вмешиваться в этот процесс и кушать «за двоих» или злоупотреблять приемом поливитаминных комплексов.
Норма веса на 29 неделе составляет + 10 кг к весу до беременности. Такая прибавка считается нормальной. Если женщина интенсивно набирает вес, то необходимо пересмотреть режим и меню ее питания с врачом. Для беременных двойней прибавка в весе может быть больше на 1-1,5 кг.
Матка продолжает расти и подниматься в верх. К этом сроку она уже располагается в 9 см выше пупка. Живот продолжает расти, а кожа растягиваться. Отчего женщина может ощущать небольшой зуд на поверхности живота и слабую боль в пупке.
К 29 неделе беременности женщина уже привыкла ко всем ощущениям третьего триместра: усталость и боль в ногах, изжога, запоры, одышка, неповоротливость фигуры. Реже встречаются такие симптомы, как: отеки, тошнота, судороги в ногах, развитие варикоза. Все перечисленные ощущения знакомы почти каждой беременной в той или иной мере.
При правильном питании, соблюдении распорядка дня, отсутствии больших физических нагрузок и выполнении специальных упражнений для беременных все эти ощущения можно свести к минимуму, что позволит наслаждаться беременностью и чувствовать себя легко вплоть до самых родов.
Мама. Изменения в состоянии организма на 29-ой неделе
Мама. Изменения в состоянии организма на 29-ой неделе
Остается всего одна неделя до декрета, а будущая мама все сильнее ощущает, почему слово “беременность” происходит от слова “бремя”. Ходить и спать становится все сложнее, снижается активность, появляются слабость и сонливость. С каждым днем женщина устает все быстрее, уходит легкость в движениях.
В этот период возможно появление неприятных
ощущений в области таза. У некоторых женщин возможны незначительные боли в
районе копчика. Так проявляется процесс подготовки тазового дна к будущим
родам. Кости размягчаются, начинают расходиться. Тело готовится выпустить в мир
новую жизнь.
Растущая матка все больше давит на окружающие
органы, отчего беременная отмечает:
- учащение мочеиспускания. В некоторых случаях появляются даже ложные позывы. Этот неприятный спутник беременности будет сопровождать женщину вплоть до родов;
- появление одышки и ощущения спертости дыхания. Легче станет на последних неделях беременности, когда матка опустится ниже, приготавливаясь к родам;
- изжогу и сложности с пищеварением. Аппетит не уменьшается, но количество еды, которое можно съесть без ощущения тяжести, снижается. Облегчению симптоматики может помочь соблюдение правил питания (подробнее рассмотрим ниже);
- сложности с дефекацией. Незначительная задержка стула вполне нормальна, но если женщина не может покакать в течение 2-х дней и более, необходима консультация у гинеколога. Улучшить процесс дефекации могут курага и чернослив, соблюдение питьевого режима с увеличением количества чистой воды.
Указанные признаки — норма для 29-й недели.
Беспокоиться и консультироваться с гинекологом следует при обнаружении:
- болезненности или жжения при
мочеиспускании; - изменения цвета мочи: темная или
мутная; - болезненности по бокам спины на
уровне поясницы; - отеков на ногах, руках, лице;
- изменения показателей
артериального давления, сопровождаемых головной болью, тяжестью в затылке; - болевых ощущений в анальном
отверстии; - появления тяжести и боли в ногах,
судорог, сосудистых звездочек.
Каждая женщина уникальна, и на 29-й неделе
возможно появление различных признаков срока. Желательно внимательно следить за
своим самочувствием и рассказывать гинекологу о всех новых ощущениях и
изменениях в организме. Иногда даже незначительные детали позволяют врачу
своевременно скорректировать поведение или питание женщины для обеспечения
наилучших условий для благоприятного завершения беременности.
Шевеления
На 29-й неделе плод
становится крупнее и уже занимает практически все свободное место в матке.
Из-за этого ему сложно часто переворачиваться, поэтому в основном будущая мама
чувствует пинки. С каждым днем женщина ощущает шевеления малыша все отчетливее.
Иногда толчок ногой может вызывать болевые ощущения.
На этом сроке стоит подсчитывать количество
шевелений крохи. В норме за 12 часов будущая мама должна ощутить 10 ударов или
поворотов. Насторожиться нужно, если на протяжении нескольких часов плод не
шевелится, или его движения стали слишком активными.
Что происходит
21-я неделя беременности — своеобразный рубеж, и уже с конца этого срока ребенок будет способен жить вне материнской утробы. Внутренние органы плода полностью сформировались, и теперь совершенствуется процесс их функционирования.
Кожа вашего малютки стала плотной, гладкой и розовой. Нарастают и укрепляются мышечная и костная ткани. В 21 неделю беременности ребенок постоянно заглатывает околоплодные воды, тренируя свои легкие и пищевод. Эндокринная система уже работает, и на этом этапе к ней присоединяется селезенка.
Продолжается активное развитие головного мозга: формируется кора, появляются новые извилины и борозды, происходит деление нервных клеток. На 21-й неделе беременности движения плода становятся более скоординированными.
В достаточном количестве амниотической жидкости малыш свободно меняет положение: переворачивается то вниз, то вверх головой, крутится вокруг своей оси. В течение суток шевеления чередуются с периодами глубокого сна. Последите за движениями крохи в моменты бодрствования: 20 – 21-я неделя беременности — срок, когда чрезмерная активность может быть признаком нехватки кислорода, кроме того, случается так, что на более поздних этапах резкие хаотичные движения приводят к обвитию плода пуповиной. Потому обязательно расскажите об этом своему врачу.
Как проехать в медицинский центр
Кликните нужный район или метро
От метро Щелковская или Первомайская можно добраться пешком всего 10 минут более подробнее можете посмотреть в контактах.
- Телефон для справок:
- +7(495)500-93-90
Из района Измайлово добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
Из Гальяново добраться можно следующим образом: Автобус номер 223, Троллейбус номер 23, Маршрутка 583 До остановки «Кинотеатр София»
- Телефон для справок:
- +7(495)500-93-90
От метро Черкизовская добраться можно следующим образом: автобус номер 230, до остановки «11 Парковая улица»
- Телефон для справок:
- +7(495)500-93-90
От метро Преображенская площадь добраться можно следующим образом: Маршрутка 1072 (до остановки метро Первомайская) далее 180 метров пешком.
- Телефон для справок:
- +7(495)500-93-90
От Поселка восточный можно добраться следующим образом: автобусы:283, 300,338, 349, 361 до остановки «11 Парковая улица»
маршрутки:1015, 102, 361, 362 до остановки «11 Парковая улица»
- Телефон для справок:
- +7(495)500-93-90
Ведение пациенток с ГСД
В течение 1–2 недель после установки диагноза пациентке показано наблюдение акушерами-гинекологами, терапевтами, врачами общей практики.
Правила проведения перорального глюкозотолерантного теста (ПГТТ)
- Тест проводится на фоне обычного питания. По крайней мере в течение трех дней до исследования в день должно поступать не менее 150 г углеводов.
- Последний перед исследованием прием пищи должен содержать по крайней мере 30–50 г углеводов.
- Тест проводят натощак (8–14 часов после приема пищи).
- Пить воду перед проведением анализа не запрещается.
- В ходе исследования нельзя курить.
- Во время проведения теста пациентка должна сидеть.
- По возможности накануне и во время исследования необходимо исключить прием препаратов, способных изменять уровень глюкозы в крови. К ним относятся поливитамины и препараты железа, в состав которых входят углеводы, а также кортикостероиды, бета-блокаторы, бета-адреномиметики.
- Не следует проводить ПГТТ:
- при раннем токсикозе беременных;
- при необходимости в строгом постельном режиме;
- на фоне острого воспалительного заболевания;
- при обострении хронического панкреатита или синдроме резецированного желудка.
Рекомендации для беременной с выявленным ГСД согласно Российскому национальному консенсусу:
-
Индивидуальная коррекция рациона в зависимости от массы тела и роста женщины. Рекомендуется полностью исключить легкоусвояемые углеводы и ограничить количество жиров. Пища должна распределяться равномерно на 4–6 приемов. В умеренных количествах могут быть использованы некалорийные подсластители.
Для женщин с ИМТ>30 кг/м2 среднесуточный калораж должен быть снижен на 30–33 % (приблизительно 25 ккал/кг в день). Доказано, что такая мера позволяет уменьшить гипергликемию и уровень триглицеридов плазмы .
- Аэробные физические нагрузки: ходьба не меньше 150 минут в неделю, плавание.
- Самоконтроль основных показателей:
- уровень глюкозы в капиллярной крови натощак, перед едой и через 1 час после еды;
- уровень кетоновых тел в моче утром натощак (перед сном или в ночное время рекомендуется дополнительно принимать углеводы в количестве около 15 г при кетонурии или кетонемии);
- артериальное давление;
- шевеления плода;
- масса тела.
Кроме того, пациентке рекомендуется вести дневник самоконтроля и пищевой дневник.