Питание при язве желудка
Содержание:
- Фармакологические свойства
- Каким должен быть рацион при заболеваниях ЖКТ
- Причины возникновения боли
- Основные правила питания
- Диета при язве желудка во время обострения и ремиссии
- Как питаться после перенесенной операции?
- При осложнениях
- Меню (Режим питания)
- Основные правила питания
- Дефицит минеральных веществ
- Вопросы по теме
- Ингибиторы протонной помпы (ИПП)
- Разрешенные продукты
- Препараты висмута
- Метронидазол
Фармакологические свойства
Механизм действия
Омепразол является слабым основанием. Концентрируется в кислой среде секреторных канальцев париетальных клеток слизистой оболочки желудка, активируется и ингибирует протонный насос — фермент H+, K+-АТФазу. Влияние омепразола на последнюю стадию процесса образования соляной кислоты в желудке является дозозависимым и обеспечивает высокоэффективное ингибирование базальной и стимулированной секреции соляной кислоты независимо от стимулирующего фактора.
Влияние на секрецию желудочного сока
Омепразол при ежедневном пероральном применении обеспечивает быстрое и эффективное ингибирование дневной и ночной секреции соляной кислоты. Максимальный эффект достигается в течение 4 дней лечения. У пациентов с язвой двенадцатиперстной кишки омепразол 20 мг вызывает устойчивое снижение 24-часовой желудочной кислотности не менее чем на 80 %. При этом достигается снижение средней максимальной концентрации соляной кислоты после стимуляции пентагастрином на 70 % в течение 24 часов.
У пациентов с язвой двенадцатиперстной кишки омепразол 20 мг при ежедневном пероральном применении поддерживает во внутрижелудочной среде значение кислотности на уровне pH > 3, в среднем, в течение 17 часов в сутки.
Ингибирование секреции соляной кислоты зависит от площади под кривой концентрация- время (AUC) омепразола, а не от концентрации препарата в плазме в данный момент времени.
Действие на Helicobacter pylori
Омепразол обладает бактерицидным эффектом на Helicobacter pylori in vitro. Эрадикация Helicobacter pylori при применении омепразола совместно с антибактериальными средствами сопровождается быстрым устранением симптомов, высокой степенью заживления дефектов слизистой оболочки желудочно-кишечного тракта и длительной ремиссией язвенной болезни, что снижает вероятность таких осложнений, как кровотечения, также эффективно, как и постоянная поддерживающая терапия.
Другие эффекты, связанные с ингибированием секреции соляной кислоты
У пациентов, принимающих препараты, понижающие секрецию желёз желудка, в течение длительного промежутка времени, чаще отмечается образование железистых кист в желудке; кисты доброкачественные и проходят самостоятельно на фоне продолжения терапии. Эти явления обусловлены физиологическими изменениями в результате ингибирования секреции соляной кислоты.
Снижение секреции соляной кислоты в желудке под действием ингибиторов протонного насоса или других снижающих кислотность желудка средств приводит к повышению роста нормальной микрофлоры кишечника, что в свою очередь, может приводить к незначительному увеличению риска развития кишечных инфекций, вызванных бактериями рода Salmonella spp. и Campylobacter spp., а у госпитализированных пациентов, вероятно, также бактерией Clostridium difficile.
Во время лечения препаратами, понижающими секрецию желёз желудка, концентрация гастрина в сыворотке крови повышается. Вследствие снижения секреции соляной кислоты повышается концентрация хромограиина A (CgA). Повышение концентрации CgA может оказывать влияние на результаты обследований для выявления нейроэндокринных опухолей (см. раздел «Особые указания»). Для предотвращения данного влияния терапию ингибиторами протонного насоса необходимо приостановить, как минимум, за 5 дней до проведения исследования концентрации CgA. Если за это время концентрации CgA и гастрина не вернулись к нормальному значению, исследование следует повторить через 14 дней после прекращения приёма омепразола.
У детей и взрослых пациентов, длительно принимавших омепразол, отмечалось увеличение количества энтерохромаффиноподобных клеток, вероятно, связанное с увеличением концентрации гастрина в сыворотке крови. Клинической значимости данное явление не имеет.
Каким должен быть рацион при заболеваниях ЖКТ
Диета при заболеваниях кишечника не должна быть скудной, наоборот, в рацион необходимо будет включить достаточно калорийные продукты. Если у человека нарушен процесс усвоения пищи, то он обычно начинает быстро худеть, “тает” не только жировая, но и мышечная ткань. Этот процесс необходимо уравновесить, увеличив количество поступающего в организм полноценного белка (не менее 130-140 г.).
Рекомендуется перейти на дробное питание и принимать пищу 5-6 раз в день небольшими порциями, чтобы снизить нагрузку на кишечник. Пища будет поступать в организм более равномерно, а организм сможет усвоить больше полезных веществ.
Причины возникновения боли
Связь между заболеваниями ЖКТ и болью в спине можно объяснить такими причинами:
- Язвенная болезнь желудка и двенадцатиперстной кишки. Чаще всего, боль в желудке отдает в спину при пенетрирующей язве желудка. С этой патологией чаще сталкиваются мужчины среднего и пожилого возраста. К предрасполагающим факторам относится нерациональное питание, частое воздействие стрессового фактора, злоупотребление алкоголем. Важную роль в развитии язвенной болезни желудка играет наследственный фактор. Кроме того, спровоцировать развитие язвы желудка может длительное употребление нестероидных противовоспалительных препаратов, Резерпина, глюкокортикостероидов, ацетилсалициловой кислоты, кофеина. В 80% случаев, язва желудка развивается под влиянием бактерии Хеликобактер Пилори, которая в процессе своей жизнедеятельности нарушает защитные механизмы слизистой оболочки желудка и делает её уязвимой перед кислотной средой. При язвенной болезни желудка болевой синдром в области спины чаще локализуется в поясничном или грудном отделе. В отличие от заболеваний позвоночника, при язвенной болезни желудка боль локализуется не только в области спины, но и непосредственно в области расположения желудка. Болевые ощущения возникают через 30-60 минут после приёма пищи, а также в ночное время суток, в промежутке между 23 и 3 часами ночи. Кроме боли в спине, о нарушении функционального состояния желудка говорят такие симптомы, как изжога, отрыжка с привкусом кислого, тошнота, рвота, хронические запоры. Период обострения язвенной болезни желудка приходится на межсезонье.
- Острый холецистит. Острое воспаление желчного пузыря чаще возникает по причине застоя желчи, с последующим образованием камней в желчном пузыре. К второстепенным причинам возникновения острой формы холецистита относится бактериальная инфекция (кишечная палочка, стафилококки и стрептококки). К главным признакам острого холецистита относится острая боль в правом подреберье, а также боль, которая распространяется на подключичную область с правой стороны, плечо, поясницу, лопатку, живот. К дополнительным симптомам данного состояния относится повышенная температура, тошнота, общая слабость. При запущенном течении болезни наблюдается пожелтение кожных покровов, напряжение мышц брюшного пресса. В лабораторных анализах наблюдается ускорение СОЭ. Лечение острого холецистита в 80% случаев проводится хирургическим способом. Если данное состояние протекает в гангренозной или гнойной форме, то выполняется удаление желчного пузыря.
- Хронический панкреатит. При хроническом воспалительном процессе в поджелудочной железе нарушается процесс выработки ферментов, что отражается на общем состоянии человека. Боли в ЖКТ отдающие в спину опоясывающего характера могут сигнализировать о наличии проблем с поджелудочной железой.
Основные правила питания
Диета при язве двенадцатиперстной кишки имеет свои отличительные особенности. Важен не только ассортимент продуктов, но и способ их приготовления, время употребления, а также объем порций. Лечебное питание подразумевает дробные приемы пищи. Некоторые правила надо соблюдать в точности с предписаниями. Только при учете всех нюансов ускорится процесс излечения заболевания, и вы почувствуете значительное облегчение своего состояния.
Главные принципы диеты, а также подбора продуктов при язве 12-перстной кишки:
- питание должно быть частым — примерно каждые 3 часа;
- пища не должна раздражать слизистую оболочку желудка и двенадцатиперстной кишки;
- рацион должен обладать повышенной питательной ценностью и включать в себя достаточное количество жиров, белков, углеводов, минеральных солей и витаминов (обязательно А, С и витамины группы В);
- продукты, входящие в рацион, не должны обладать сильным сокогонным действием;
- запрещается употребление очень горячей или холодной пищи, она должна быть комнатной температуры;
- необходимо сократить ежедневное употребление поваренной соли до 10-12 г;
- пища не должна механически раздражать слизистую оболочку желудка, старайтесь употреблять всю еду в перетертом виде;
- один прием пищи не должен содержать большого количества еды.
Основной задачей при лечении язвенной болезни желудка и двенадцатиперстной кишки является восстановление работы всех процессов, проходящих в организме. С этой задачей прекрасно справляется обыкновенное молоко, являющееся для людей с больных язвенной болезнью одним из наиболее полезных продуктов питания. Молоко содержит большое количество необходимых организму веществ.
Диета при язве желудка во время обострения и ремиссии
Питание при язве желудка и двенадцатиперстной кишки зависит от особенностей течения заболевания. Когда недуг обостряется, пациенту рекомендована диета № 1. А в периоды затишья соблюдают диету № 5, которую еще рекомендуют при лечении гастрита и холецистита.
Правила стола № 1
Лечебный стол № 1 сбалансирован по питательным веществам и содержит достаточное количество калорий. При этом рацион щадящий, обладает противовоспалительным эффектом, нормализует моторику и регулирует выработку секреции.
Лечебное питание при язве желудка в период обострения такое: пищу варят, тушат, готовят паром. Возможно запекание, но без корки. Еду лучше взбивать блендером или протирать через сито. Рыбу и мясо пробуют подавать в виде котлет и тефтелей. При условии, что пациент будет тщательно их пережевывать. Что можно есть при назначении стола № 1?
Таблица — Как питаться в период обострения язвы
| Можно | Категорически нельзя |
|---|---|
| — Сухари; — галетное печенье; — крахмалистые овощи; — помидоры — редко и умеренно; — овощной бульон; — молочные жидкие блюда; — крольчатина, говядина и курица; — хек, минтай, судак; — куриные яйца, обработанные паром или отваренные всмятку; — молоко, кефир, творог, сметана с малым процентом жирности; — макароны; — гречка, манка, рис, овсянка; — печеные или вареные фрукты; — мед; — некрепкий черный чай; — кисель; — компот; — питье из шиповника; — рафинированное масло семян подсолнечника — умеренно; — коровье масло — умеренно; — соль — до 12 г; — сахар — умеренно |
— Еще теплый хлеб; — сдоба и слойки; — наваристые первые блюда на мясе и рыбе; — калорийные рыба, мясо и птица; — консервы; — соленое, острое, маринованное и копченое; — «тяжелые» крупы типа перловки; — грибы; — капуста; — редиска; — щавель; — огурцы; — мороженое; — шоколад; — кофе; — спиртное; — сладкая газировка |
Ниже приведен пример суточного меню в рамках диеты № 1.
- Утро. Котлеты из куриного фарша. Блюдо готовят на пару. Взбитая молочная овсяная каша. Чай с молоком.
- Подкрепление. Сладкие яблоки из духовки.
- Обед. Суп из измельченного риса на молоке. Рагу из говядины. Блюдо готовят на пару. Кисель.
- Подкрепление. Сладкие сухари. Питье из шиповника.
- Вечер. Отварная рыба. Творожная плюшка. Молоко.
- На ночь. Нежирное молоко.
Меню на каждый день при первом столе составляется с учетом шестиразового питания. Калораж рациона — до 3000 кКал. Язвенник соблюдает диету № 1 около семи дней.
Правила стола № 5
Диета при язве желудка между рецидивами предполагает относительно богатый список продуктов. По большей части — это углеводно-белковый стол. А вот жиры ограничиваются. Блюда преимущественно варят, готовят на пару и пекут. Мясо перерабатывают в фарш.
Традиционно пятый стол называют печеночным. Он ассоциируется именно с лечением болезней печени и желчного пузыря. Но в современной медицине схему диеты № 5 рекомендуют также в стадии стойкой ремиссии язвенной болезни.
Таблица — Как питаться в периоды язвенной ремиссии
| Можно | Категорически нельзя |
|---|---|
| — Сухари; — галетное печенье; — жидкое из круп, овощей, молока и фруктов; — нежирная говядина; — курица; — крольчатина; — хек, минтай, судак; — нежирные молоко, кефир, творог; — куриные яйца — преимущественно белок; — гречка; — манка; — рис; — овсянка; — крахмалистые овощи, некислый фруктово-ягодный набор — преимущественно термически обработанные; — мед; — карамель; — зефир; — чай с молоком; — компот; — питье из шиповника; — соль — до 10 г; — сахар — до 80 г; — рафинированное постное масло — умеренно |
— Свежий хлеб; — жареные, сдобные, слоеные пироги; — кофе; — газировка; — спиртное; — зеленый и красный чай; — фреши; — рыбный, мясной и грибной бульоны; — свинина; — сало; — смалец; — субпродукты; — колбасы и сосиски; — консервы; — красная, соленая и копченая рыба; — икра; — крабовые палочки; — креветки; — горох, чечевица и другие бобовые; — «тяжелые» крупы; — жирная молочка; — щавель; — редис; — баклажаны; — лук; — чеснок; — петрушка; — укроп; — цитрусовые; — орехи; — шоколад; — мороженое; — коровье масло; — нерафинированное растительное масло |
Ниже приведен пример суточного меню в рамках диеты № 5.
- Утро. Овсянка на воде. Взбитая в паштет отварная курица. Некрепкий чай.
- Подкрепление. Нежирный творог без комков.
- Обед. Гречневый суп на бульоне из овощей. Гречневая каша. Говяжий гуляш. Компот.
- Подкрепление Сладкие сухари. Питье из шиповника.
- Вечер. Рыбный паштет. Вареная картошка. Кисель из фруктов.
- На ночь. Кефир.
Допустимый суточный калораж «пятерки» достигает 2600 кКал. Количество столований — четыре-шесть. Переедать при язвенной болезни запрещено, однако голодания также нельзя допускать.
Видео по теме
О пяти правилах защиты от язвы желудка
Как питаться после перенесенной операции?
При запущенном язвенном процессе, прободении язвы в брюшную полость с развитием перитонита, подозрении на малигнизацию (перерождение в раковую опухоль) врачи предлагают оперативное лечение. Оно заключается в большем или меньшем объеме удаления желудка (резекции) и соединении оставшейся культи с кишечником.
Ясно, что после операции желудок уже не сможет выполнять функции здорового органа. Пища будет быстро недостаточно переваренной поступать в тонкий кишечник. Одним из ожидаемых осложнений является демпинг-синдром. Чтобы помочь предотвратить его, необходимо соблюдать диету.
Максимальное сохранение функционирующих тканей при язве большой кривизны обеспечивает продольный вариант резекции желудка
Особенности диеты после резекции желудка к уже перечисленным требованиям добавляют:
- ограничение продуктов с «легкими» углеводами, которые быстро всасываются (сладости, добавление сахара и меда в чай, молочные каши);
- снижение объема разового поступления пищи, чтобы не перегружать оставшуюся часть желудка: за один прием можно выпить не более 200 мл кефира или компота, напитки после других блюд нельзя пить сразу, нужно подождать от 30 до 60 минут;
- наиболее серьезно относиться к соблюдению диеты в первые 2–3 месяца после операции, этот срок нужен системе пищеварения для приспособления к новым условиям.
Схема диетотерапии предусматривает в первый день — отсутствие пищи, ограниченное питье. Со второго дня назначения в соответствии с диетическим столом №1а. Кисель и каши без добавления сахара. С десятого дня переход на диету №1б с ограничением углеводов, затем стол №1. Протертая пища сохраняется в меню первые 2–3 месяца. Затем возможен переход на «непротертый» вариант.
Спустя 3–4 месяца послеоперационного срока, пациенту разрешается переход на диетический стол №5 и выполнять его требования придется всю жизнь. Он предусматривает более широкий ассортимент продуктов, чем стол №1 за счет овощей и фруктов, салатов, макаронных изделий, круп. Но остаются требования по кулинарной обработке, ограничению животных жиров, запрету на соленые блюда, приправы, технологию жарения.
Овощи для первого блюда сначала отваривают, затем растирают или размельчают в блендере и возвращают в суп
При осложнениях
Диета должна быть обогащена витаминами К и С. Разрешаются белый хлеб, мясо
в виде суфле, молоко, сливки, сливочное масло, протертый картофель,
морковь, манная или рисовая протертая каши на молоке, фруктовые соки.
Полагают, что в основе действия такой диеты лежит ее свойство
способствовать мышечному сокращению желудка и duodenum и тем самым
спазмированию эрозированного сосуда. Кроме того, указанная диета
предупреждает ацидоз. Обычно она назначается в первые 2-3 дня, когда есть
уверенность в прекращении кровотечения (отсутствие падения гемоглобина при
повторных исследованиях крови, мелены, рвоты и т. д.). Затем больного
переводят на противоязвенный стол 1а. Визуальное исследование слизистой в
эти дни показывает наличие сгустка в области дефекта слизистой, что
объясняет нередкое отсутствие типичного рентгенологического признака
«ниши», если обследование проводится в это время.
Если больной значительно ослаблен, то язвенный стол 1а не следует давать
продолжительное время. В этих случаях с 5-6-го дня диету расширяют с тем,
чтобы в сутки больной получал не менее 100 г белка, 100 г жира и 300-350 г
углеводов при калорийности 2600-2800 ккал.
Однако принцип механического и химического щажения остается незыблемым,
поэтому, например, яйца даются всмятку, используются протертое мясо,
молочные каши, слизистые супы.
По мере улучшения общего состояния больной ведется, как и при неосложненной
язвенной болезни, с целью более быстрого восстановления состава крови.
Поэтому белковый компонент при осложненной кровотечением язвенной болезни в
диетотерапии занимает особое место.
При стенозировании. Одно из осложнений язвенной болезни — синдром
стенозирования, который проявляется клинически повторными, а иногда даже
неукротимыми рвотами. Обычно гастродуоденофиброскопию даже при применении
интенсивной гипотонии двенадцатиперстной кишки (иногда включая даже осмотр
под наркозом) полностью не удается выполнить. Однако рентгеноскопически,
несмотря на длительную задержку контрастного вещества в просвете желудка,
сопровождающуюся моторными нарушениями, удается обнаружить поступление
контрастного вещества в тонкую кишку. Как показали наши наблюдения (А. В.
Мазурин с соавт.), у детей отмечается функциональный стеноз, который
обусловлен не Рубцовыми изменениями слизистой привратника или duodenum, а
тяжелыми нарушениями моторики.
В этих случаях показана консервативная терапия, в комплекс которой входит,
наряду с применением спазмолитиков (иногда их набором в различных
сочетаниях), также лечебное питание. Его особенностью является строжайшее
механическое и химическое щажен и е с противовоспалительным действием,
а также коррекция нарушений водно-солевого баланса и кислотно-основного
равновесия, которые возникают при неукротимой рвоте вследствие потери
важнейших электролитов с рвотными массами. Это касается катионов натрия и
калия и аниона хлора.
При синдроме стеноза питание должно быть частым с небольшим объемом каждой
порции, но пища должна быть высококалорийной за счет как белкового
компонента, так и легко растворимых углеводов с высоким содержанием
витаминов и минеральных веществ, дефицит которых устанавливается
лабораторными исследованиями.
Лучше переносятся плотные блюда тонкой кулинарной обработки (кнели, суфле,
тефтели, омлеты, кисели, паровые пудинги). Обычно перед приемом пищи
вводятся спазмолитики (атропин, папаверин, но-шпа, ганглиоблокаторы,
седативные средства и т. д.), что способствует поступлению пищевой кашицы в
тонкую кишку, где заканчивается полостное и начинается мембранное
пищеварение с последующей резорбцией мономеров. Полезно при этом с каждым
приемом применять ферментные препараты (полизим, панзинорм форте и др.).
Лишь при уменьшении клинической выраженности стенозирования больного
постепенно переводят на обычную противоязвенную диету. Опыт показывает, что
при такой терпеливой консервативной терапии у детей удается избежать
преждевременной операции и добиться длительной ремиссии.
При других резко выраженных моторных нарушениях, в том числе и рефлюксах
(дуоденально-желудочном, желудочно-эзогафальном и т. д.), нередко
сопровождающих обострения язвенной болезни и выявляемых как эндоскопически,
так и рентгеноскопически, лечебное питание строится по принципам,
аналогичным диетотерапии при синдроме стеноза.
Д-р мед. наук А.В. Мазурин
См. также Язвенная болезнь.
Вопросы питания детей при заболеваниях, подробнее
Меню (Режим питания)
Как указывалось, питание при язве двенадцатиперстной кишки зависит от стадии процесса. Наиболее продолжительная диета в период выздоровления и в ремиссию, поэтому приводится меню Стола №1.
Физиологически полноценный состав диеты (90-100 г белков, 100 г жиров и 420 г углеводов) позволяет придерживаться ее постоянно. В целом, это здоровое питание с достаточным витаминным и минеральным составом, умеренно щадящее органы ЖКТ. В зависимости от состояния больного и времени, прошедшего с момента обострения, блюда могут быть протертыми и не протертыми. Этот вопрос уточняется у врача.
| Завтрак |
|
| Второй завтрак | |
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак | |
| Обед |
|
| Полдник | |
| Ужин |
|
| На ночь |
| Завтрак |
|
| Второй завтрак | |
| Обед |
|
| Полдник |
|
| Ужин |
|
| На ночь |
Основные правила питания
- Продукты питания больного должны содержать в составе достаточное количество питательных веществ, призванных перекрыть суточную потребность человека.
- Пищевые продукты не должны оказывать раздражающий эффект в отношении слизистой оболочки пищеварительного тракта.
- Количество приемов пищи в день неоднократное, порции – небольшого размера.
- Не следует принимать пищу слишком горячую либо чересчур холодную. Комнатная температура – вполне приемлема.
- Продукты питания больного язвой не должны стимулировать выработку соляной кислоты в желудке.
- Не стоит пить избыточный объём воды за раз, жидкость требуется пить помалу и часто.
- Предпочтение стоит отдавать пище в перетертом виде – пюре, суфле.
- Соли в продуктах, готовых блюдах – минимальное количество.
Назначать меню при заболевании должен врач – гастроэнтеролог, диетолог. Доктор определит, исходя из состояния пациента, какая пища разрешена в текущий момент болезни, какая пища не причинит вреда желудку.
Дефицит минеральных веществ
При заболеваниях кишечника в организм поступает недостаточно минеральных веществ, но этот дефицит можно восполнить при помощи молочных продуктов. В них не только содержится много минеральных веществ, но они ещё и легко усваиваются организмом. Молочные продукты способны обеспечить организм достаточным количеством фосфора и кальция, однако нужно иметь в виду, что не все молочные продукты могут хорошо переноситься организмом при заболеваниях кишечника. Например, свежее молоко может оказаться слишком “тяжёлым”, а кисломолочные продукты, благодаря повышенной кислотности, могут раздражать стенки желудка.
Наиболее нейтральным и полезным продуктом при заболеваниях кишечника будет пресный творог, а также несолёный и нежирный сыр. Эти продукты могут стать альтернативой кефиру и йогурту
Важно только, чтобы продукты были свежими и натуральными, без дополнительных специй и усилителей вкуса
Вопросы по теме
Можно ли принимать стимбифид постоянно?
Да, можно принимать длительно.
Можно ли применять стимбифид во время кормления грудью?
Формально стимбифид противопоказан и при беременности, и при кормлении грудью. Смотрите инструкцию по применению.
Какой состав препарата? В том числе с вспомогательными веществами?
Стимбифид Плюс состоит из двух компонентов – пребиотического и метабиотического
Узконаправленный пребиотический компонент – природные фруктоолигосахариды (ФОС) и фруктополисахариды (ФПС) с оптимизированным соотношением коротких (GFn, n = 2-8) и длинных (GFn, n = 2-60) цепочек, что обеспечивает снабжение бифидобактерий эксклюзивным питанием по всей длине толстой кишки
Метабиотический компонент – лактат кальция. Является мощным стимулятором роста и размножения нормобиоты
Здравствуйте. Можно ли принимать ваш препарат вместе с MgB6, а также при ГЭРБ?
Здравствуйте! Можно. Здоровья Вам!
Здравствуйте. Можно ли ваш продукт при остром гастрите?
Здравствуйте!
Не только можно, но и нужно!
Здоровья Вам!
Ингибиторы протонной помпы (ИПП)
Терапия ИПП доказала эффективность в различных клинических исследованиях. Хотя in vitro ИПП и оказывают прямой антибактериальный эффект на H
pylori, тем не менее они не играют важной роли в эрадикации инфекции.
Механизм синергии ИПП при сочетании с противомикробными препаратами, который повышает клиническую эффективность эрадикационной терапии, полностью не установлен. Предполагается, что антисекреторные препараты группы ИПП могут способствовать повышению концентрации антимикробных средств, в частности метронидазола и кларитромицина, в просвете желудка. ИПП уменьшают объем желудочного сока, вследствие чего вымывание антибиотиков с поверхности слизистой уменьшается, и концентрация, соответственно, увеличивается. Кроме того, снижение объема соляной кислоты поддерживает стабильность антимикробных препаратов.
Разрешенные продукты
При язвенной болезни ни в коем случае нельзя голодать, иначе желудок начинает переваривать свои стенки, что грозит осложнениями и ухудшением состояния пациента. Идеальный интервал между приемами пищи – 3 часа. В перерывах – обильное питье чистой и щелочной воды, противовоспалительных травяных настоев (ромашки, зверобоя, шалфея, липы).
Список разрешенных продуктов:
- Пшеничный хлеб (вчерашний).
- Мясные супы на вторичном бульоне.
- Бисквит.
- Выпечка из пресного (бездрожжевого) теста с начинкой из нежирного мяса, творога, рыбы, яблок.
- Молочные и крупяные супы.
- Рыба не жирных сортов (отварная или приготовленная на пару, в фольге).
- Вторые блюда из диетических сортов мяса без жил: индейки, говядины, курицы, кролика. Готовить лучше всего на пару, никакой жарки. В приоритете суфле, фрикадельки, зразы, тефтели, котлеты.
- Яйца всмятку.
- Молочные продукты с небольшим процентом жирности: сметана, йогурт, ряженка, молоко, творог, пресные сыры.
- Каши: геркулесовая, манная, гречневая, рисовая. Кроме того, полезны разваренные макароны.
- Натуральный мед, зефир, пастила, мармелад, кисели, муссы.
- Запеченные яблоки и груши, свежие сладкие ягоды и фрукты, измельченные до состояния пюре.
- Растительное масло (подсолнечное или оливковое нерафинированное), умеренно.
- Для заправки блюд отдайте предпочтение белому молочному соусу.
- Из напитков разрешены компоты, заваренные некрепко чаи, сладкие соки свежего отжима, разведенные водой на 50 %, отвары пшеничных отрубей, шиповника.
Согласно медицинским исследованиям, в 90 % случае язва желудка развивается вследствие колонизации бактерии Helicobacter Pylori. Поэтому для лечения острых приступов заболевания, наряду с антибиотиками, применяются продукты и средства с бактерицидными свойствами (мед, цветная, белокочанная капуста, брокколи). При язве желудка любые овощи в питании должны подвергаться термической обработке, чтобы не ухудшить состояние больного. Все зависит от индивидуальных особенностей организма: агрессивности желудочной среды.
Препараты висмута
Висмут стал одним из первых препаратов для эрадикации H. pylori. Существуют доказательства, что висмут оказывает непосредственное бактерицидное действие, хотя его минимальная ингибирующая концентрация (МИК — наименьшее количество препарата, ингибирующее рост возбудителя) в отношении H. pylori слишком высока. Как и другие тяжелые металлы, такие как цинк и никель, соединения висмута снижают активность фермента уреазы, который принимает участие в жизненном цикле H. pylori. Кроме того, препараты висмута обладают местной антимикробной активностью, действуя непосредственно на клеточную стенку бактерий и нарушая ее целостность.
Метронидазол
H. pylori, как правило, очень чувствительны к метронидазолу, эффективность которого не зависит от pH среды. После перорального или инфузионного применения в желудочном соке достигаются высокие концентрации препарата, что позволяет достичь максимального терапевтического эффекта. Метронидазол — это пролекарство, которое в процессе метаболизма проходит активацию бактериальной нитроредуктазой. Метронидазол приводит к потере спиральной структуры ДНК H. pylori, в результате чего происходит поломка в ДНК и бактерия погибает.
NB! Результат лечения считается положительным, если результаты теста на H. pylori, проведенного не ранее 4 недель после курса лечения, будут отрицательными. Проведение теста до истечения 4 недель после эрадикационной терапии значительно повышает риск ложноотрицательных результатов. Предпочтительна отмена приема ИПП за две недели до диагностики.
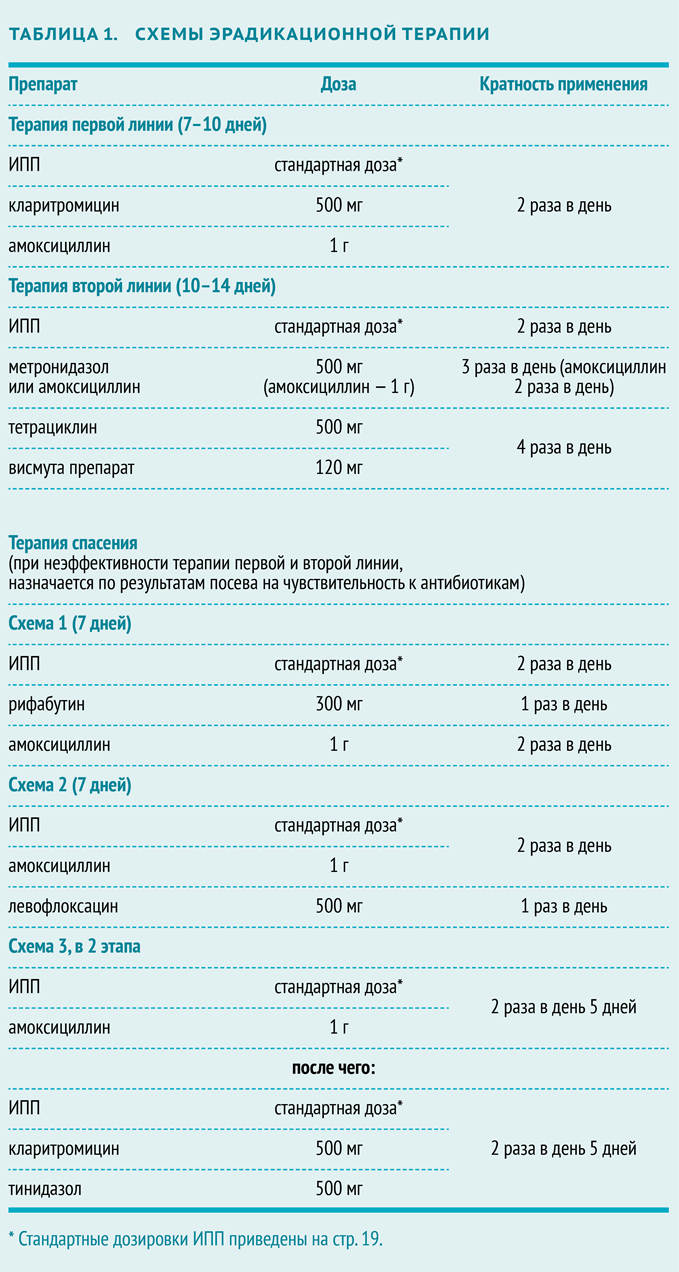
 Эрадикационная терапия хеликобактер пилори: схема
Эрадикационная терапия хеликобактер пилори: схема